© Borgis - Anestezjologia Intensywna Terapia 1/2003, s. 38-43
Paweł Andruszkiewicz1, Andrzej Kański1, Remigiusz Gelo1, Mieczysław Szostek2, Jacek Świerczewski, Małgorzata Szostek
Blokada splotu szyjnego do operacji udrożnienia tętnicy szyjnej
Cervical plexus block for carotid endarterectomy
1II Zakład Anestezjologii i Intensywnej Terapii Akademii Medycznej w Warszawie
Kierownik: prof. dr hab. med. A. Kański
2Klinika Chirurgii Ogólnej i Chorób Klatki Piersiowej Akademii Medycznej w Warszawie
Kierownik: prof. dr hab. med. M. Szostek

Zabieg udrożnienia krytycznie zwężonej tętnicy szyjnej (endarterektomia) jest jedną z częściej wykonywanych operacji naczyniowych. Jej celem jest ograniczenie ryzyka wystąpienia niedokrwiennego udaru mózgu, z powodu którego np. w Wielkiej Brytanii ginie 1% osób powyżej 75 roku życia. Udar mózgu jest zazwyczaj następstwem blokowania przepływu w naczyniach przez fragmenty blaszek miażdżycowych, które odrywają się ze złogów tworzących się w rozwidleniu tętnicy szyjnej wspólnej. W jego następstwie u 30% chorych rozwijają się powikłania prowadzące do zgonu, u 30% dochodzi do trwałych deficytów neurologicznych, u pozostałych następstwa niedokrwienia cofają się, często jednak dopiero po długotrwałej rehabilitacji [1].
W latach 90-tych przeprowadzono badania kliniczne, których celem było porównanie wyników leczenia krytycznego zwężenia światła tętnicy szyjnej metodami zachowawczymi i operacyjnymi. Zdecydowaną wyż-szość leczenia operacyjnego stwierdzono w grupie chorych ze znacznym (70-99%) zwężeniem światła tętnicy szyjnej, u których okresowo występowały epizody niedokrwienia (TIA) i którzy już przebyli udar. Nieco mniejszą skuteczność leczenia zabiegowego stwierdzono w grupie chorych, u których ograniczenie przepływu wynosiło 50-69%. Jeżeli zwężenie naczynia nie przekracza 50%, zdecydowanie lepsze wyniki uzyskuje się stosując leczenie zachowawcze [2, 3].
Podstawowym problemem towarzyszącym operacjom udrożnienia tętnicy szyjnej jest konieczność czasowego jej zamknięcia. W tym okresie ukrwienie znacznego obszaru mózgu zależy od przepływu w pozostałych naczyniach tworzących „koło Willisa”. Zamknięcie operowanej tętnicy szyjnej może prowadzić do groźnego w skutkach niedokrwienia mózgu, o ile zwężone są również tętnice kręgowe i druga tętnica szyjna.
Monitorowanie dopływu krwi do ośrodkowego układu nerwowego podczas zabiegu udrożnienia tętnicy szyjnej jest więc istotnym elementem decydującym o bezpieczeństwie chorego i ostatecznym wyniku operacji. Pozwala ono rozpoznać niedokrwienie i wytworzyć czasowe krążenie omijające zamknięty fragment naczynia. W ostatnich latach opracowano wiele metod instrumentalnych monitorowania, takich jak: bezpośredni pomiar ciśnienia w dystalnej części tętnicy szyjnej, elektroencefalografię, monitorowanie potencjałów wywołanych, przezczaszkowe badanie przepływów w naczyniach mózgu metodą Dopplera oraz spektroskopii w podczerwieni [1, 4, 5]. Niestety, żadna z nich nie gwarantuje w 100% dostatecznie wczesnego wykrycia niedotlenienia.
W dalszym ciągu najbardziej czułą metodą pozostaje ocena sprawności psychomotorycznej operowanego. Polega ona na tym, że chory podczas operacji głośno liczy i równocześnie ściska w dłoni piszczącą gumową zabawkę. Przerwanie liczenia lub uciskania zabawki jest objawem nasilającego się niedotlenienia i sygnalizuje konieczność natychmiastowego założenia krążenia omijającego.
Oczywiście, monitorowanie sprawności psychomotorycznej jest możliwe tylko wówczas, gdy podczas operacji stosuje się znieczulenie przewodowe. Jak wynika z danych brytyjskich, 46% anestezjologów stosuje do endarterektomii znieczulenie regionalne, wybierając zazwyczaj (w 71% przypadków) jako metodę znieczulenia blokadę splotu szyjnego [4]. Natomiast badanie przeprowadzone wśród amerykańskich anestezjologów wykazało, że tylko u 17% chorych poddawanych operacji udrożnienia tętnicy szyjnej stosują oni znieczulenie przewodowe [1]. Wysokie znieczulenie zewnątrzoponowe jest rzadko stosowane do tego typu operacji ze względu na możliwość nadmiernego zwolnienia czynności serca – 2,8%, znacznego obniżenia ciśnienia tętniczego – 10,9%, lub niewydolności oddechowej [5]. Podkreśla się, że podczas operacji konieczność wytworzenia czasowego krążenia omijającego w grupie chorych znieczulanych miejscowo zachodzi rzadziej (13-42%) niż u znieczulanych ogólnie (50-61%) [4, 6].
PRZYGOTOWANIA POPRZEDZAJĄCE OPERACJĘ
Chorzy kwalifikowani do operacji udrożnienia tętnicy szyjnej są zazwyczaj osobami w podeszłym wieku, u których stwierdza się wiele chorób współistniejących, takich jak choroba wieńcowa, nadciśnienie tętnicze, przewlekła choroba oskrzelowo-płucna, cukrzyca, zaburzenia metabolizmu tłuszczów [5]. W związku z tym w okresie poprzedzającym operację należy starannie ich przygotować do zabiegu. Szczególną uwagę należy zwrócić na leczenie nadciśnienia tętniczego, które jest istotnym czynnikiem zwiększającym ryzyko wystąpienia w okresie okołooperacyjnym zespołu hiperperfuzyjnego lub krwiaka, a w rezultacie wywołania trwałych deficytów neurologicznych [7].
Chorzy w trakcie zabiegu muszą być przytomni, tak by możliwa była pełna ocena ich stanu neurologicznego. Ponieważ większość z nich odczuwa silny niepokój lub strach, stosuje się w okresie okołooperacyjnym leki o działaniu przeciwlękowym, najchętniej midazolam. Jednak muszą być one podawane ostrożnie, tak by nadmierna sedacja nie utrudniła rozpoznania niedokrwienia ośrodkowego układu nerwo- wego.
ANATOMIA SPLOTU SZYJNEGO
Bezbolesne przeprowadzenie operacji udrożnienia tętnicy szyjnej jest możliwe, gdy znieczulenie obejmuje dermatomy C2-C4, co staje się możliwe po wykonaniu blokady splotu szyjnego (ryc. 1).
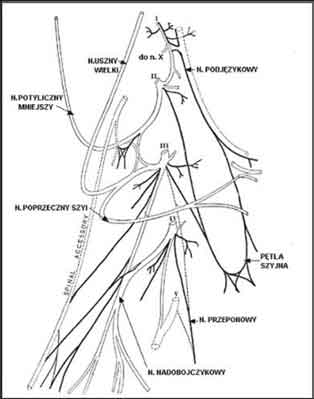
Ryc. 1. Budowa splotu szyjnego [8]
Splot szyjny tworzą przednie gałęzie pierwszych czterech rdzeniowych nerwów szyjnych (C1-C4). Leży on na mięśniu pochyłym środkowym, a jego przednią część przykrywa mięsień pochyły przedni, blaszka przedkręgowa powięzi szyi oraz żyła szyjna wewnętrzna. Splot szyjny oddaje odgałęzienia głębokie (splot szyjny głęboki) oraz odgałęzienia powierzchowne (splot szyjny powierzchowny).
Powierzchowny splot szyjny tworzą gałęzie czuciowe przechodzące przez blaszkę przedkręgową powięzi szyi i ukazujące się za mięśniem mostkowo-obojczykowo-sutkowym w połowie jego długości (tzw. punctum nervosum). Rozkrzewiają się one na szyi w cztery gałęzie końcowe splotu: nerw poprzeczny szyi, uszny wielki, podpotyliczny mniejszy i nadobojczykowy [8, 9, 10].
- nerw potyliczny mniejszy (C2, C3) unerwia skórę tylnej części małżowiny usznej i okolicy wyrostka sutkowatego,
- nerw uszny wielki (C2, C3) unerwia skórę twarzy w dolnej części małżowiny usznej i okolicy ślinianki,
- skórny nerw poprzeczny szyi (C2, C3) unerwia skórę przedniej i bocznej powierzchni szyi,
- nerw nadobojczykowy (C3, C4) unerwia skórę nad i pod obojczykiem.
Głęboki splot szyjny unerwia struktury głębokie szyi w tym mięśnie przedniej części szyi oraz przeponę (n. przeponowy). Nerwy C1, C2 i C3 tworzą pętlę szyjną ( ansa cervicalis), które zaopatrują ruchowo mięśnie szyi:
- bródkowo-gnykowy (C1 – przez nerw podjęzykowy)
- tarczowo-gnykowy (C1 – przez nerw podjęzykowy)
- mostkowo-gnykowy (C1, C2, C3)
- łopatkowo-gnykowy (C1-C3)
Włókna pierwszego nerwu (C1) biegną na krótkim odcinku w pochewce nerwu podjęzykowego, co sprawia, że ta część pętli wygląda jak jego odgałęzienie.
W wyniku wykonania blokady splotu szyjnego pojawia się analgezja obejmująca jedną stronę szyi, okolicę nadobojczykową i podpotyliczną. Jednak na obrzeżach opisywanych dermatomów istnieją obszary, których unerwienie nie pochodzi ze splotów szyjnych: okolica podżuchwowa jest czuciowo zaopatrywana przez gałęzie nerwu trójdzielnego, dolna część szyi przez włókna biegnące do Th2, a jej część przyśrodkowa przez gałązki splotu szyjnego pochodzące z przeciwległej strony. Natomiast przydanka tętnicy szyjnej unerwiona jest przez włókna nerwów IX i X, co sprawia, że jej preparowanie może wywoływać u chorego dyskomfort.
TECHNIKA WYKONANIA BLOKADY SPLOTU SZYJNEGO
Blokada nerwów rdzeniowych C2, C3, C4
Chorego układa się płasko na wznak z głową zwróconą w przeciwnym kierunku do znieczulanego miejsca (ryc. 2).
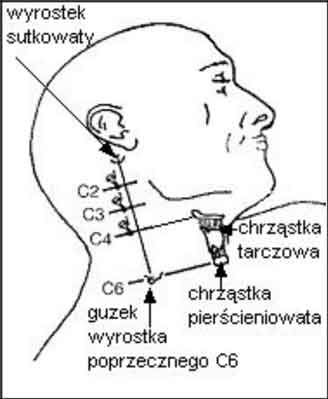
Ryc. 2. Anatomiczne punkty orientacyjne pomocne podczas wykonywania blokady nerwów rdzeniowych C2, C3, C4
Należy odszukać dwa wyraźne anatomiczne punkty orientacyjne: wyrostek sutkowaty oraz guzek przedni wyrostka poprzecznego 6 kręgu szyjnego, a następnie połączyć je linią (ryc. 3). Zewnętrznie, w odległości 1 cm wykreśla się drugą równoległą linię, a następnie prostopadle do niej prowadzi się linię biegnącą od górnej krawędzi chrząstki tarczowatej. Miejsce ich przecięcia wyznacza położenie wyrostka poprzecznego C4. Wyrostek poprzeczny drugiego kręgu szyjnego C2 znajduje się około 2-3 cm poniżej wyrostka sutkowatego, a wyrostek poprzeczny C3 w połowie odległości między C2 a C4.
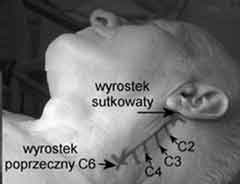
Ryc. 3. Punkty orientacyjne
Każdy z nerwów tworzących splot szyjny C2, C3 i C4 leży w bruździe nerwu na wyrostku poprzecznym odpowiedniego kręgu. W związku tym istnieje duże prawdopodobieństwo, że podanie leku miejscowo znieczulającego w pobliżu przedniego guzka wyrostka poprzecznego zablokuje przewodnictwo w leżącym w jego sąsiedztwie nerwie.
Po znieczuleniu skóry, w uprzednio wyznaczonych miejscach, identyfikuje się położenie wyrostków poprzecznych cienką (20G, 21G lub 22G) i krótką igłą (2”). Po jej prostopadłym wkłuciu do powierzchni skóry, poszukuje się wyraźnego oporu stawianego przez guzek przedni wyrostka poprzecznego, którego należy się spodziewać na głębokości 2-3 cm (ryc. 4). Po napotkaniu oporu kostnego należy nieznacznie wycofać igłę i po wykonaniu próby aspiracji podać środek znieczulający. Do zablokowania przewodnictwa w każdym z trzech nerwów tworzących splot szyjny podaje się od 3 do 7 ml środka znieczulającego, zazwyczaj 0,25% lub 0,375% roztworu bupiwakainy [10, 11, 12]. Zaleca się dodanie adrenaliny do roztworu środka znieczulającego w proporcji 5 mcg na każdy mililitr, by uniknąć skutków ubocznych intensywnego wchłaniania leku z dobrze ukrwionych tkanek szyi. Sugeruje się także stosowanie do blokady splotu szyjnego ropiwakainy lub lewobupiwakainy, wykazujących mniejszą kardiotoksyczność niż bupiwakaina.

Ryc. 4. Struktury anatomiczne kręgu szyjnego [21]
BLOKADA POWIERZCHOWNYCH, SKÓRNYCH GAŁĄZEK SPLOTU SZYJNEGO
Anatomicznymi punktami orientacyjnymi, podobnie jak podczas wykonywania blokady gałęzi głębokich splotu, są: wyrostek sutkowaty, guzek wyrostka poprzecznego C6 oraz tylna krawędź mięśnia mostkowo-obojczykowo-sutkowego (ryc. 5).
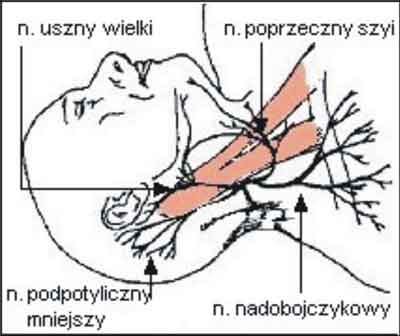
Ryc. 5. Powierzchowne gałęzie splotu szyjnego
Wszystkie cztery powierzchowne gałęzie splotu szyjnego (nerwy: uszny wielki, potyliczny mniejszy, poprzeczny szyi, i nadobojczykowy) przebijają się przez blaszkę przedkręgową powięzi szyi w miejscu zwanym punctum nervosum. Znajduje się on za tylnym brzegiem mięśnia mostkowo-sutkowo-obojczykowego w połowie odległości pomiędzy wyrostkiem sutkowatym, a guzkiem wyrostka poprzecznego C6.
Powyżej zamieściliśmy fragment artykułu, do którego możesz uzyskać pełny dostęp.
Mam kod dostępu
- Aby uzyskać płatny dostęp do pełnej treści powyższego artykułu albo wszystkich artykułów (w zależności od wybranej opcji), należy wprowadzić kod.
- Wprowadzając kod, akceptują Państwo treść Regulaminu oraz potwierdzają zapoznanie się z nim.
- Aby kupić kod proszę skorzystać z jednej z poniższych opcji.
Opcja #1
24 zł
Wybieram
- dostęp do tego artykułu
- dostęp na 7 dni
uzyskany kod musi być wprowadzony na stronie artykułu, do którego został wykupiony
Opcja #2
59 zł
Wybieram
- dostęp do tego i pozostałych ponad 7000 artykułów
- dostęp na 30 dni
- najpopularniejsza opcja
Opcja #3
119 zł
Wybieram
- dostęp do tego i pozostałych ponad 7000 artykułów
- dostęp na 90 dni
- oszczędzasz 28 zł
Piśmiennictwo
1. Stonenham MD, Knighton JD: Regional anaesthesia for carotid endarterectomy Br J Anaesth 1999; 82: 910-919.
2. NASCET: Beneficial effect of carotid endarterectomy in symptomatic patients with high-grade carotid stenosis. N Eng J Med 1991; 325: 445-453.
3. European Carotid Surgery Trialists´ Collaborative Group. Randomised trial of endarterectomy for recently symptomatic carotid stenosis: final results of the MRC European Carotid Surgery Trial (ECST) Lancet 1998; 351: 1379-1387.
4. Knighton JD, Stoneham MD: Carotid endarterectomy. A survey of UK anaesthetic practice Anaesthesia 2000; 55: 481-485.
5. Garrioch MA, Fitch W: Anaesthesia for carotid artery surgery. Br J Anaesth 1993; 71: 569-579.
6. McCarthy RJ, Walker R, McAteer P, Budd JS, Horrocks M: Patients and hospital benefits of local anaesthesia for carotid endarterectomy. Eur J Vasc Endovasc Surg 2001; 22: 13-18.
7. Ingall TJ, Dodick DW, Zimmerman RS: Carotid endarterectomy: which patients can benefit? Postgrad Med 2000; 107: 97-100, 104-106, 109.
8. Sokołowska-Pituchowa J (red): Anatomia człowieka, wyd 4, PZWL, Warszawa, 1983.
9. Scott DB: Techniques of Regional Anaesthesia, Mediglobe Basel, 1995.
10. Gold M: Cervical plexus block for carotid endarterectomy. www.gasnet.org.
11. Mulroy MF: Peripheral nerve blockade; in Clinical Anaesthesia (eds: Barash PG, Cullen BF, Stoeelting RK). JB Lippincott, Philadelphia, 1992.
12. Cirone R, Sullivan P, Posner M: Regional vs general anaesthesia for carotid endartectomy surgery. Can J Anaesth 1994; 41: A37.
13. Zawadzki A: Znieczulenie do operacji tętnic szyjnych; w: Znieczulenie i intensywna terapia w chirurgii naczyń (red.: Szulc R), a-medica press, Bielsko-Biała, 1999.
14. Gallacher BP, Callaway TW: Cervical plexus anesthesia. Ann Saudi Med 1995; 1: 388-390.
15. O´ Hare DJ, Bodenham AR: Carotid endarterectomy under local anaesthesia. Hosp. Med 1999; 60: 271-276.
16. Stoneham MD, Doyle AR, Knighton JD, Dorje P, Stanley JC: Prospective, randomized comparison of deep or superficial cervical plexus block for carotid endarterectomy surgery. Anesthesiology 1998: 89: 907-912.
17. Stoneham MD: Applied anatomy of cervical plexus blockade: in reply. Anesthesiology 1999; 90: 1791.
18. Cornish PB: Applied anatomy of cervical plexus blockade. Anesthesiology 1999; 90: 1790-1791.
19. Harris RJ, Benveniste G: Recurent laryngeal nerve blockade in patients undergoing carotid endarterectomy under cervical plexus block. Anaesth Inten Care 2000; 28: 431-433.
20. Carling A, Simmonds M: Complications from regional anaesthesia for carotid endarterectomy. Br J Anaesth 2000; 84: 797-800.
21. Bourke BM, Crinins DC: Overnight hospital stay for carotid endarterectomy. Med J Aust 1998; 168: 157-160.





