© Borgis - Nowa Medycyna 4/2006, s. 83-87
*Dorota Czelej, Janusz Urban, Dorota Wojnowska, Aldona Pietrzak, Grażyna Chodorowska, Bartłomiej Wawrzycki, Joanna Bartosińska
Mastocytozy u dzieci i dorosłych – rozpoznawanie i postępowanie
Mastocytosis in children and adults – diagnosis and management
Katedra i Klinika Dermatologii, Wenerologii i Dermatologii Dziecięcej AM im. prof. Feliksa Skubiszewskiego w Lublinie
Kierownik Kliniki: prof. dr hab. n. med. Grażyna Chodorowska
Streszczenie
Mastocytosis are heterogenous group of diseases, characterised by infiltrations of mast cells in different tissues. Diagnosis can be made on the basis of Darier´s sign and typical histological findings. In childhood mild – course disease is most often, usually involving only the skin (cutaneous mastocytosis) and show spontaneous remission after a few years. In adults systemic mastocytosis occur more freuquently with other tissues involvement, particurarly bone marrow. Rarely, mastocytosis with neoplastic proliferation of mast cell line or other bone marrow cell lines, appear. Punctate mutations on SCF receptor are often observed, especially in systemic disease. In mild-course mastocytosis drugs, that are able to prevent mastoscytes´ degranulation are administered and antihistaminics, that decrease symptoms of the disease. Very important profilactis is avoidance of histaminoliberatotrs. Patients with agressive forms of disease are treated on Haematological Departments.

Wstęp
Mastocytozy stanowią heterogenną grupę chorób, w której wspólną cechą jest występowanie nacieku z komórek tucznych w jednym lub kilku narządach. Najczęściej zajęta jest skóra, ale nacieki mogą zajmować także szpik kostny, układ chłonny oraz narządy miąższowe, dając obraz mastocytozy układowej (systemic mastocytosis, SM) (1, 2). W większości mastocytoz u dzieci jedynym zajętym narządem jest skóra, rzadko występują postacie układowe (1). Mastocytoza dziecięca zwykle pojawia się w pierwszym roku życia, a w 18-31% przypadków zmiany obecne są u noworodków (1). W mastocytozach, w obrębie zajętych narządów, stwierdzany jest naciek złożony z komórek tucznych. Czynnikiem odpowiedzialnym za rozwój, różnicowanie, proliferację i apoptozę mastocytów jest mastocytowy czynnik wzrostu, (mast cell growth factor, MCF), znany jako czynnik wzrostu komórek pnia (stem cell factor, SCF) (3-5). Należy on do cytokin regulujących różnicowanie, proliferację i apoptozę komórek pnia, m.in. mastocytów i działa poprzez transmembranalny receptor tyrozynowy c-kit, którego aktywność podlega wielostopniowej regulacji (5). U chorych z układowymi mastocytozami stwierdzono częste występowanie punktowych mutacji strukturalnych w pozycji 816, mutacji punktowych w obszarach regulacyjnych oraz innych zaburzeń genetycznych, defektów chromosomalnych i polimorfizmu genów (3, 4). U około 80% chorych z mastocytozą układową i niektórych ze skórną mastocytozą występuje mutacja c-kit D816V. Inne defekty są o wiele rzadsze, stwierdza się je u mniej niż 5% badanych chorych (3, 4). Defekt genetyczny może dotyczyć również innych linii komórkowych, wywodzących się z komórek pnia, które mogą ulegać rozrostowi nowotworowemu (4). Dzieje się tak w układowych mastocytozach związanych z rozrostem nie-mastocytowych linii komórek szpiku (4).
Na komórkach tucznych u chorych z SM wykazano również nieprawidłową ekspresję cząstki CD-2 (4). Cząstka ta jest naturalnym ligandem dla CD-58 (LFA-3) na mastocytach. Jedna z hipotez zakłada, że tworzenie połączeń między tymi cząstkami na mastocytach prowadzi do powstawania nacieków z komórek tucznych. (4).
W postaciach dziecięcych, ulegających samoistnej regresji prawdopodobnie inne czynniki warunkują rozwój choroby, ale stwierdzane są również mutacje punktowe receptora dla SCF (3).
Klasyfikacja mastocytoz została przedstawiona w tabeli 1.
Tabela 1. Podział kliniczny mastocytoz wg WHO (Valent i wsp 2005).
|
I. Mastocytozy skórne (cutaneus mastocytosis-CM)
– Mastocytoma (Mastocytoma of skin)
– Pokrzywka barwnikowa (Urticaria Pigmentosa UP- Maculopapular CM)
– Rozlana skórna mastocytoza (Diffuse cutaneus mastocytosis (DCM)
– Teleangiektasia macularis eruptiva perstans (TMEP)
II. Łagodne mastocytozy układowe z zajęciem szpiku kostnego (ISM)
– „tląca się” SM
– ograniczona mastocytoza szpiku (Isolated bone marrow mastocytosis)
III. Układowa mastocytoza związana z rozrostem nie-mastocytowych linii komórek szpiku(Systemic mastocytosis with an associated clona hematologic non mast cell lineale disease SM- AHNMD)
podpostacie SM-AML z ostrą białaczką szpikową
SM-MDS z zespołem mielodysplastycznym
SM-MPD z zespołem mieloproliferacyjnym
SM-HES z zespołem hypereozynofilowym
SM-CMML z przewlekłą białaczką metamielocytową
SM- NHL z chłoniakiem nie-ziarniczym
IV. Postać agresywna mastocytozy układowej (Aggresive systemic mastocytosis- ASM)
V. Białaczki mastocytowe (Mast cell Leukemia-MCL)
VI. Mięsak z komórek tucznych (Mast cell Sarcoma-MCS)
VII. Pozaskórna mastocytoma
|
Tradycyjnie mastocytozy dzieli się na dwie główne grupy, mastocytozy skórne (cutaneus mastocytosis CM): kiedy nacieki z komórek tucznych obecne są wyłącznie w skórze i mastocytozy układowe (systemic mastocytosis SM), w przebiegu których stwierdza się nacieki w skórze i w innych narządach (4). Łagodna układowa mastocytoza (indolent systemic mastocytosis, ISM) jest najczęstszą postacią układową choroby. Występują zmiany skórne zwykle typu pokrzywki barwnikowej. Przebieg kliniczny jest łagodny bez organomegalii i zaburzeń funkcji narządów, obecne są niewielkiego stopnia nacieki w szpiku oraz w innych narządach (4). Izolowana szpikowa mastocytoza jest rzadką odmianą ISM bez zmian skórnych i narządowych, która wymaga różnicowania z agresywnymi postaciami choroby. Postać tzw. „tlącej się mastocytozy układowej” (smouldering systemic mastocytosis, SSM) może przebiegać przez wiele lat skąpoobjawowo lub przechodzi w postać agresywną związaną z rozrostem mastocytowym (aggresive systemic mastocytosis, ASM) albo z rozrostem klonalnym nie-mastocytowych komórek pochodzących z pnia (systemic mastocytosis with an assotiated clonal haematologic non-mastcell lineare disease SM-AHNMD) (4). W tabeli 2 podano objawy chorobowe, które mogą wskazywać na możliwość rozwoju agresywnej postaci choroby. W grupie B zostały wymienione objawy zajęcia narządów bez upośledzenia ich funkcji, w grupie C objawy zaburzenia pracy narządów spowodowane obecnością nacieków (4).
Tabela 2. Wskaźniki ocena ryzyka rozwoju mastocytozy złośliwej (wg Valent i wsp, 2005).
|
Cechy z grupy B – oznaki wysokiego obciążenia MC i szerzenia się genetycznego defektu w różnych liniach komórek szpikowych
1. Naciek mastocytowy w szpiku>30% w histologii i całkowity poziom tryptazy we krwi->200 ng/ml
2. Wielkokomórkowy szpik z brakiem komórek tłuszczowych z dyskretnymi oznakami mielodysplazji bez obwodowej cytopenii lub kryteria wg WHO MDS lub MPD
3. Organomegalia: palpacyjnie hepatomegalia, splenomegalia lub limfoadenopatia (w TK lub USG> 2 cm) bez zaburzeń pracy narządów
Cechy z grupy C – oznaki zaburzenia pracy narządów zależne od nacieków mastocytowych (w większości przypadków konieczność biopsji)
1. cytopenia GRAN<1,000/Mikrol, Hb<10 g/dl lub PLT <100,000/mikrol
2. hepatosplenomegalia z wodobrzuszem i zaburzeniem pracy wątroby
3. palpacyjnie stwierdzana splenomegalia z hipersplenizmem
4. malabsorpcja z hipoalbuminemią i utratą ciężaru ciała
5. zmiany w układzie kostnym z wieloogniskową osteolizą i /lub nasiloną osteoporozą z patologicznymi złamaniami
6. inne zagrażające życiu organopatie spowodowane naciekami nowotworowymi z mastocytów.
|
Zmiany skórne w przebiegu mastocytoz
Najczęstszą postacią skórną mastocytozy zarówno u dzieci, jak i u dorosłych jest pokrzywka barwnikowa ( urticaria pigmentosa UP, maculopapular CM). Jest ona rozpoznawana u około 65% chorych ze zmianami skórnymi (1). Wykwitami typowymi dla tej postaci są różowoczerwone plamy, grudki lub rzadziej guzki o średnicy od kilku milimetrów do kilku centymetrów, rozsiane na całej skórze (ryc. 1-3). Pod wpływem różnych bodźców (tab. 3) w ich obrębie może wystąpić świąd, rumień i obrzęk, jako wyraz degranulacji komórek tucznych, określany objawem Dariera (1). U małych dzieci istnieje tendencja do tworzenia się pęcherzy w obrębie wykwitów (ryc. 4). Okolice dłoni, stóp oraz miejsca eksponowane na promienie słoneczne są przeważnie wolne od zmian. Początkowo wykwity są barwy różowej (ryc. 1), a następnie stopniowo ulegają przebarwieniu na kolor brunatnawy (ryc. 2). W okresie ustępowania zmian chorobowych trudniej jest wywołać objaw Dariera. Pokrzywka barwnikowa u dzieci na ogół ustępuje w okresie dojrzewania lub tuż po nim. Jedynie u nielicznych chorych przechodzi w postać przetrwałą (1, 2). Pokrzywka barwnikowa u dorosłych utrzymuje się przez wiele lat i najczęściej jest objawem mastocytozy układowej (4).
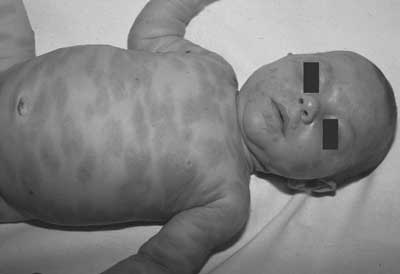
Ryc. 1. Pokrzywka barwnikowa u dziecka. Rozległe nacieki barwy żółto-czerwonej.

Ryc. 2. Pokrzywka barwnikowa u dziecka . Widoczne liczne ogniska przebarwień.

Ryc. 3. Dodatni objaw Dariera – reakcja pęcherzowa w obrębie ogniska mastocytozy pod wpływem pocierania.
Tabela 3. Objawy zaburzeń funkcji innych narządów w przebiegu mastocytozy wg Valent i wsp. (11).
| Objawy ogólne | Napadowy rumień, świąd skóry, spadek ciśnienia tętniczego, uporczywe bóle głowy, utrata masy ciała |
| Przewód pokarmowy | Biegunka i/lub bóle brzucha, nadkwaśność i choroba wrzodowa żołądka, hepato- i splenomegalia |
| Układ chłonny | Uogólniona limfoadenopatia, splenomegalia z hipersplenizmem |
| Szpik kostny | Zespoły mieloproliferacyjne i mielodysplastyczne, ogniskowe nacieki szpiku (obwodowe penie) |
| Układ kostny | Ogniskowa osteoliza, osteoporoza, patologiczne złamania |
Powyżej zamieściliśmy fragment artykułu, do którego możesz uzyskać pełny dostęp.
Mam kod dostępu
- Aby uzyskać płatny dostęp do pełnej treści powyższego artykułu albo wszystkich artykułów (w zależności od wybranej opcji), należy wprowadzić kod.
- Wprowadzając kod, akceptują Państwo treść Regulaminu oraz potwierdzają zapoznanie się z nim.
- Aby kupić kod proszę skorzystać z jednej z poniższych opcji.
Opcja #1
24 zł
Wybieram
- dostęp do tego artykułu
- dostęp na 7 dni
uzyskany kod musi być wprowadzony na stronie artykułu, do którego został wykupiony
Opcja #2
59 zł
Wybieram
- dostęp do tego i pozostałych ponad 7000 artykułów
- dostęp na 30 dni
- najpopularniejsza opcja
Opcja #3
119 zł
Wybieram
- dostęp do tego i pozostałych ponad 7000 artykułów
- dostęp na 90 dni
- oszczędzasz 28 zł
Piśmiennictwo
1. Greendale G.A., et al.: The menopause. Lancet. 1999, 353: 571-580. 2. Wines N., Willsteed E.: Menopause and the skin. Australas J. Dermatol., 2001, 42: 149-160. 3. Bachmann G., Johnson R.W.: Menopause. [in:] http://www.emedicine.cm/med/topic3289.htm 4. Beral V., et al.: Evidence from randomized trials on the long-term effects of hormone replacement therapy. Lancet. 2002, 360: 942-944. 5. Brincat M.P.: Hormone replacement therapy and the skin: beneficial effects: the case in favor of it. Acta Obstet. Gynecol. Scand., 2000, 79: 244-249. 6. Shah G.M., Maibach H.I.: Estrogen and skin. An overview. Am. J. Clin. Dermatol., 2001, 2 (3): 143-150. 7. Kanda N., Watanabe S.: Regulatory roles of sex hormones in cutaneous biology and immunology. J. Dermatol. Sci., 2005, 38: 1-7. 8. Ashcroft G.S., et al.: Estrogen accelerates cutaneous wound healing associated with an increase in TGF beta 1 levels. Nat. Med., 1997, 3: 1209-15. 9. Brincat M.P., et al.: Estrogens and skin. Climacteric. 2005, 8: 110-123. 10. Graham-Brown R.: Dermatologic problems of menopause. Clin. Dermatol., 1997, 15: 143-145. 11. Raine-Fenning N.J., et al.: Skin aging and menopause. Implications for treatment. Am. J. Clin. Dermatol., 2003, 4 (6): 371-378. 12. Wallach M.L., Smoller B.R.: Estrogen and progesterone receptors in androgenic alopecia versus alopecia areata. Am. J. Dermatopathol., 1998, 20: 160-63. 13. Pierard-Franchimont C., et al.: Climacteric skin aging of the face - a prospective longitudinal comparative trial on the effect of oral hormone replacement therapy. Maturitas. 1999; 32: 87-93. 14. Varila E., et al.: The effect of topical estradiol on skin collagen of postmenopausal women. Br.. J Obstet. Gynecol., 1995, 102 (12): 985-989. 15. Callens A., et al.: Does hormonal skin aging exist? A study of the influence of different hormone therapy regiment on the skin of postmenopausal women using non-invasive measurement techniques. Dermatology. 1996, 193: 289-294. 16. Haapsari K.M., et al.: Systemic therapy with estrogen or estrogen with progestin has no effect on skin collagen in postmenopausal women. Maturitas., 1997, 27: 153-162. 17. Schmidt J.B., et al.: Treatment of skin aging with topical estrogen. Int. J. Dermatol., 1996, 35: 669-674. 18. Varia E., et al.: The effect of topical estradiol on skin collagen of postmenopausal women. Br. J. Obstet. Gynecol., 1995, 102: 985-989. 19. Punnonen R.: Effect of castration and peroral estriol therapy on skin. Acta Obstet. Gynecol. Scand., (suppl) 1977; 21:1-44. 20. Ashcroft G.S., Ashworth J.J.: Potential role of estrogens in wound healing. Am. J. Clin. Dermatol., 2003, 4 (11): 737-743. 21. Holzer G., et al.: Effects and side effects of 2% progesterone cream on the skin of peri- and postmenopausal women. Exp. Dermatol., 2005, 14 (2): 156-157.



