© Borgis - Anestezjologia Intensywna Terapia 2/2003, s. 101-106
Janina Suchorzewska1, Jan Lammek1, Jacek Kot2, Antonina Buchowiecka3, Jerzy Buczkowski4, Ewa Karpel5, Władysław Kościelniak6, Barbara Miłkowska7, Andrzej Motuk8, Zbigniew Rybicki9, Grzegorz Saładajczyk10, Barbara Skoczylas-Stoba11, Roman Szulc12, Laura Wołowicka13, Małgorzata Złotorowicz14
Wieloośrodkowe prospektywne badania zakażeń i stosowanej antybiotykoterapii w wybranych oddziałach intensywnej terapii
Nosocomial infections and antimicrobial therapy in intensive care. A prospective multicenter study
1 Katedra i Klinika Anestezjologii i Intensywnej Terapii AM w Gdańsku
Kierownik: dr hab. n. med. M. Wujtewicz,
2 Krajowy Ośrodek Medycyny Hiperbarycznej Instytutu Medycyny Morskiej i Tropikalnej w Gdyni
Kierownik: dr n. med. Z. Sićko,
3 Oddział Intensywnej Terapii, Wojskowe Centrum Medyczne w Opolu
Ordynator Oddziału: dr med. A. Buchowiecka,
4 Oddział Anestezjologii i Intensywnej Terapii Wielospecjalistyczny Szpital w Kościerzynie
Ordynator Oddziału: lek. med. J. Buczkowski,
5 Klinika Intensywnej Terapii AM w Katowicach
Kierownik Kliniki: prof. dr hab.n. med. A. Dyaczyńska-Herman,
6 Oddział Intensywnej Terapii SPWSZ w Zielonej Górze
Ordynator Oddziału: dr n. med. W. Kościelniak,
7 Oddział Intensywnej Terapii SPWSZ w Suwałkach
Ordynator Oddziału: lek. med. B. Miłkowska,
8 Oddział Intensywnej Terapii SPWSZ w Bydgoszczy
Ordynator Oddziału: dr n. med. A. Motuk,
9 Klinika Intensywnej Terapii WAM w Warszawie
Kierownik Kliniki: prof. dr hab. med. Z. Rybicki,
10 Oddział Intensywnej Terapii SPWSZ w Kaliszu
Ordynator Oddziału: dr n. med. G. Saładajczyk,
11 Oddział Intensywnej Terapii SPWSZ w Gdańsku
Ordynator Oddziału: dr med. B. Skoczylas-Stoba,
12 Klinika Intensywnej Terapii AM w Poznaniu
Kierownik Kliniki: prof. dr hab. med. R. Szulc,
13 Klinika Intensywnej Terapii SPWSZ w Poznaniu
Kierownik Kliniki: prof. dr hab. med. L. Wołowicka,
14 Klinika Intensywnej Terapii CMKP w Warszawie
Kierownik Kliniki: prof. dr hab.med. J. Jastrzębski
Streszczenie
Cel pracy. Narastająca lekooporność wśród drobnoustrojów uzasadnia konieczność podejmowania działań, przede wszystkim monitorowania epidemiologicznego oraz stosowania racjonalnej antybiotykoterapii w celu przeciwdziałania zwiększonego zagrożenia zakażeniem w OIT. Celem niniejszych badań była ocena antybiotykoterapii stosowanej w polskich oddziałach intensywnej terapii, jak również ocena przydatności opracowanej w tym celu ankiety i programu komputerowego dla przyszłego monitorowania sytuacji epidemiologicznej oraz wyników leczenia zakażeń w tych oddziałach. Wyniki. Udział w badaniach wzięło 5 klinik intensywnej terapii Akademii Medycznych, 6 oddziałów szpitali wojewódzkich oraz 2 szpitale regionalne. Do opracowania zakwalifikowano 356 ankiet danych zebranych od chorych obojga płci w wieku 55,4 ± 17,6 lat. Czas pobytu w OIT wahał się od 1 doby do 45 dni. Zmarło 91 pacjentów (30,0%). Zakażenie zostało stwierdzone u 143 chorych (40%). Najczęściej izolowanymi patogenami były Staphylococcus aureus (33,7%), Staphylococcus spp. koagulazo-ujemny (29,3%), Acinetobacter baumannii 27,1% i Pseudomonas aeruginosa (24,9%). Szczepy MRSA i MRCNS izolowano u 37 chorych (20,4%), a szczepy Escherichia coli i Klebsiella pneumoniae ESBL(+) stwierdzono u 17 chorych (9,4%). W terapii zastosowano 36 różnych antybiotyków. Wśród najczęściej stosowanych były metronidazol, penicyliny i penicyliny z inhibitorami beta-laktamaz, cefalosporyny I i III generacji, aminoglikozydy oraz wankomycyna. W profilaktyce i leczeniu infekcji grzybiczych najczęściej stosowany był flukonazol. Dzienny koszt u chorych z zakażeniem wahał się w granicach od 1,90 do 950,30 PLN (średnio 232,40), a u chorych bez zakażenia od 0,60 do 276,40 PLN (średnio 49,10), (p = 0,001). Wnioski. Znaczące różnice kosztów antybiotykoterapii wskazują na konieczność zróżnicowanego finansowania leczenia w oddziałach intensywnej terapii. Prowadzenie dalszych badań w regularnych odstępach czasu pozwoliłoby śledzić zarówno epidemiologię zakażeń w naszych oddziałach intensywnej terapii, jak i monitorować skuteczność leczenia i jego koszty.
Summary
Background. The growing antimicrobial resistance of certain microorganisms and increased risk of nosocomial infection among ICU patients require active surveillance of resistance and rational antibiotic therapy. The purpose of the study was to collect data on use of antibiotics in the Polish ICU´s and assessment of a specially designed questionnaire and computer software. Results. 5 university ICU´s, 6 regional reference ICU´s and 2 municipal ICU´s participated in the study. Data were collected from 356 adult patients, both sexes, aged 55.4 ± 17.6 yrs. The range of the ICU stay was 1-45 days. 91 patients (30%) died. 143 patients were treated for infection during their ICU stay. The commonest pathogens isolated include Staphylococcus aureus (33.7%), coagulase-negative Staphylococcus species (29.3%), Acinetobacter baumani 27.1%, Pseudomonas aeruginosa (24.9%). In 37 cases (20.4%) methicillin-resistant Staphylococcus aureus (MRSA) and methicillin-resistant coagulase-negative streptococci were isolated. Escherichia coli and Klebsiella pneumoniae ESBL(+) were found in 17 cases (9.4%). Thirty-six various antibiotics were prescribed. The commonest used were metronidazol, penicillins and penicillins with beta-lactamase inhibitors, 1st and 3rd generation cephalosporins, aminoglycosides and vancomycin. Fluconazol was used for fungal infection prophylaxis and treatment. The mean daily cost of antimicrobial treatment of infected patients was PLN 232.40 (range 1.90 to 950.00) and was significantly (p = 0,001) higher than in non-infected cases (mean PLN 49.10, range 0.60-276.40). Conclusions. Significant differences in the cost of treatment between infected and non-infected patients indicate that financing of the intensive care should be calculated on the individual basis. Future surveillance should not be limited to the trends in ICU infection only, but should also include assessment of the effectiveness and cost of treatment.
Słowa kluczowe: antybiotyki,
cefalosporyny,
metronidazol,
penicyliny,
wankomycyna,
bakterie,
Escherichia coli,
MRSA,
Pseudomonas aeruginosa,
Staphylococcus aureus,
ekonomika,
koszt leków.
Key words: antibiotics,
cephalosporins,
metronidazol,
penicyllins,
vancomycin,
bacteria,
Escherichia coli,
MRSA,
Pseudomonas aeruginosa,
Staphylococcus aureus,
economics,
drug cost.

Problem zakażeń w oddziałach intensywnej terapii jest przedmiotem stałych zainteresowań klinicystów. Prowadzone na świecie badania dotyczą w szczególności epidemiologii uwzględniającej wpływ czynników zwiększonego zagrożenia zakażeniem w OIT, rodzaju patogenów, ich lekowrażliwości oraz profilaktyki i leczenia.
Narastająca lekooporność wśród drobnoustrojów oraz jej rozprzestrzenianie uzasadnia konieczność podejmowania działań w celu przeciwdziałania tym niebezpiecznym zjawiskom. Do najważniejszych działań w tym zakresie należą właściwe monitorowanie epidemiologiczne oraz stosowanie racjonalnej antybiotykoterapii.
Zakażenia w OIT są przedmiotem licznych publikacji w piśmiennictwie polskim. Dotyczą one jednak przede wszystkim danych z pojedynczych ośrodków krajowych. Szerzej problem ten przedstawił Rybicki w 1994 r. (1). Ogólnopolski program rejestracji zakażeń nie wyodrębnia jednak specyfiki intensywnej terapii i nie dostarcza wystarczających danych zarówno do oceny epidemiologicznej tych oddziałów, jak również do oceny stosowanych w nich metod terapeutycznych, ze szczególnym uwzględnieniem antybiotykoterapii.
Wobec narastającej lekooporności drobnoustrojów i zagrożeń wynikających z rosnącej odpowiedzialności za podejmowane decyzje medyczne, konieczne są badania wieloośrodkowe, monitorujące sytuację epidemiologiczną i zmierzające do ustalenia kierunków optymalnego działania w celu zwalczania zakażeń w oddziałach intensywnej terapii. Szczególne potrzeby dotyczą badań umożliwiających ocenę stosowanej antybiotykoterapii w aspekcie jej efektywności i kosztów.
Potrzebę działań w tym kierunku potwierdza również zbiorowe opracowanie z 2000 r. (2), dotyczące współczesnego stanu wiedzy o racjonalnym wykorzystaniu antybiotyków w oddziałach intensywnej terapii. Podjęto również badania dotyczące antybiotykoterapii w wybranych oddziałach intensywnej terapii.
Celem tych badań była próba oceny stosowanej antybiotykoterapii w oddziałach intensywnej terapii, jak również ocena przydatności opracowanej w tym celu ankiety i programu komputerowego dla przyszłego monitorowania sytuacji epidemiologicznej oraz wyników leczenia zakażeń w tych oddziałach.
Materiał i metoda
Badania prospektywne przeprowadzono na podstawie opracowanej ankiety rozesłanej do oddziałów intensywnej terapii o różnej referencyjności, z których wszystkie miały możliwość ścisłej współpracy z pracowniami mikrobiologicznymi na terenie swojego szpitala.
Pierwsza próbnie skonstruowana ankieta, w której rejestrowano dane z trzymiesięcznego okresu obserwacji, posiadała szereg niejasno sprecyzowanych pytań, a nie zawierała komentarza i instrukcji do ich interpretacji, okazała się niewystarczająca do projektowanego opracowania. Ankieta została poprawiona i zaopatrzona w szczegółowy komentarz, wyjaśniający poszczególne jej części i ukierunkowana nie tylko na problem zakażeń w oddziale intensywnej terapii, ale przede wszystkim na prowadzoną w nich antybiotykoterapię. Ankieta miała dostarczać dane dotyczące każdego chorego hospitalizowanego w OIT w ustalonym okresie obserwacji.
Udział w badaniach wzięło 5 klinik intensywnej terapii Akademii Medycznych, 6 oddziałów (w tym 1 klinika) szpitali wojewódzkich oraz 2 szpitale terenowe o ogólnym profilu. Obserwacji dokonywano w okresie od 18.09.2000 r. do 31.10.2000 r. łącznie w 13 oddziałach intensywnej terapii, w których leczono w tym czasie 494 chorych. Z otrzymanych od respondentów ankiet dotyczących 369 chorych, leczonych w oddziałach w okresie obserwacji, do opracowania zakwalifikowano 356 ankiet.
Wśród leczonych mężczyźni stanowili 66,9%, a kobiety 33,1% badanych. Wiek chorych wahał się od 13 do 98 lat i wynosił średnio 55,4 ± 17,6 lat. Większość chorych przyjęta była do OIT z innych oddzia-łów szpitalnych (52,5%) lub innego szpitala (14,3%). Bezpośrednie przyjęcia do oddziału dotyczyły 21,1% chorych. Z sali operacyjnej przyjęto 12,1% chorych.
Powodem przyjęcia do OIT była najczęściej ostra niewydolność oddechowa, niewydolność krążenia, stany pooperacyjne, mnogie obrażenia ciała oraz choroby ośrodkowego układu nerwowego. Rzadziej były to zakażenia i posocznice, zaburzenia metaboliczne oraz zatrucia (tab. I). Wśród przyczyn przyjęcia do oddziału wyodrębniono stany pooperacyjne, dla których wskazaniem była jedynie konieczność zastosowania intensywnego nadzoru. Blisko połowa chorych była przyjęta z więcej niż jednego powodu. Rozkład liczbowy przyczyn, które decydowały o przyjęciu do OIT przedstawia rycina 1. Czas pobytu w OIT dla uściślenia danych podano w dobach, obliczając go z liczby godzin pobytu w oddziale dzielonej przez 24.
Tabela. I. Przyczyny przyjęcia do OIT
| Powód przyjęcia | Liczba pacjentów (%) |
| Ostra niewydolność oddechowa | 170 (47,8) |
| Stany pooperacyjne | 145 (40,7) |
| Ostra niewydolność krążenia | 111 (31,2) |
| Obrażenia mnogich okolic ciała lub izolowane obrażenia czaszkowo-mózgowe | 50 (14,0) |
| Choroby ośrodkowego układu nerwowego | 41 (11,5) |
| Zakażenia i posocznice | 22 (6,2) |
| Zaburzenia metaboliczne | 22 (6,2) |
| Zatrucia | 11 (3,1) |

Ryc. 1. Przyczyny przyjęcia do OIT – rozkład liczbowy
Przy przyjęciu do OIT oceniano czy chory ma rozpoznane klinicznie, mikrobiologicznie lub/i serologicznie zakażenie. Rozpoznanie kliniczne opierano na ogólnie przyjętych kryteriach wg CDC ( Centres for Disease Control). Rejestrowano również stosowaną w chwili przyjęcia antybiotykoterapię z uwzględnieniem profilaktycznego, empirycznego lub celowanego jej stosowania.
Badania mikrobiologiczne wykonywano podczas hospitalizacji w OIT w szpitalnych pracowniach mikrobiologicznych. Materiałem badanym była krew, wymaz z gardła, wydzielina z dolnych dróg oddechowych, mocz, wydzielina z ran, drenów, wymazy ze skóry, kał oraz płyn mózgowo-rdzeniowy. Wyniki posiewów były kwalifikowane jako ujemne, dodatnie, zawierające florę fizjologiczną lub zanieczyszczone. Przy wątpliwościach odnośnie zanieczyszczeń wynik uznawany był jako dodatni. W celu bardziej precyzyjnego określenia flory bakteryjnej osobno analizowano wyniki posiewów uzyskane w pierwszych 48 godzinach pobytu chorego w oddziale i osobno wyniki posiewów uzyskane w późniejszym okresie. W stosunku do wszystkich izolowanych drobnoustrojów obliczano odsetek wyników dodatnich, rejestrując równocześnie zmienność flory bakteryjnej u poszczególnych chorych podczas leczenia w oddziale.
W badaniach dotyczących izolowanych drobnoustrojów nie uwzględniano ich wrażliwości na chemio-terapeutyki. Rejestrowano jedynie obecność szczepów charakteryzujących się szczególnymi mechaniz-mami oporności: metycylino-opornych Staphylococcus aureus (MRSA), metycylinoopornych gronkowców koagulazo-ujemnych (MRCNS), pałeczek gram-ujemnych produkujących b-laktamazy o rozszerzonym spektrum substratowym (ESBL), Enterococcus spp. opornych na wankomycynę (VRE) i wysoce opornych na aminoglikozydy (HLAR). Dalsza część ankiety dotyczyła rozpoznawanego klinicznie lub mikrobiologicznie punktu wyjścia zakażenia oraz stosowanych profilaktycznie i terapeutycznie antybiotyków. Dane dotyczące prowadzonej antybiotykoterapii u poszczególnych chorych obejmowały rodzaj antybiotyku, jego postać, dawkowanie, czas stosowania oraz jego koszt według cennika z poszczególnych aptek szpitalnych.
Wyniki
Z 356 leczonych 303 chorych zostało wypisanych przed końcem okresu badań. Czas pobytu w OIT wahał się od 1 doby do 45 dni. Średni czas pobytu wynosił 6,5 ± 6,8 doby, a mediana 4 doby. Spośród 303 zmarło 91 chorych (30,0%). Stwierdzono niewielką, ale statystycznie znamienną różnicę wieku (p <0,001) w grupie chorych, którzy zmarli w porównaniu z grupą pacjentów, którzy przeżyli (ryc. 2).
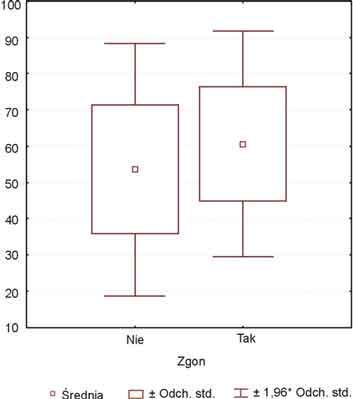
Ryc. 2. Zgony w zależności od wieku chorych
Zakażenie przy przyjęciu do OIT stwierdzono u 80 chorych, co stanowi 22,5% ogółu leczonych. U 65 chorych (18,3%) zakażenie zostało rozpoznane klinicznie, a jedynie u 15 chorych (4,3%) rozpoznanie poparto badaniem mikrobiologicznym. Ponad połowa badanych (58,4%) przy przyjęciu do OIT otrzymywała antybiotyki, w większości (38,5%) w celach profilaktycznych. U 16,9% chorych antybiotyk stosowano empirycznie. Celowana antybiotykoterapia była stosowana jedynie u 3,1% przyjmowanych do oddziałów chorych.
Podczas pobytu w oddziale zakażenie zostało stwierdzono u 143 chorych, co stanowiło 40% ogółu chorych hospitalizowanych w okresie objętym obserwacją. U 74 chorych (51,7%) było to 1 zakażenie. Najwyższa liczba 5 zakażeń została stwierdzona u 3 chorych. Zakażenia dróg oddechowych i płuc występowały najczęściej, na dalszych miejscach znalazły się zakażenia dróg moczowych i krwi (tab. II).
Tabela II. Punkt wyjścia zakażenia
| Punkt wyjścia zakażenia | Liczba pacjentów (%) |
| Zakażenie dolnych dróg oddechowych | 74 (51,7) |
| Zapalenie płuc | 47 (32,9) |
| Zakażenie dróg moczowych | 34 (23,8) |
| Pierwotne zakażenie krwi | 29 (20,3) |
| Zakażenie przewodu pokarmowego | 23 (16,1) |
| Zakażenie ran operacyjnych | 16 (11,2) |
| Zakażenie skóry i tkanek miękkich | 13 (9,1) |
| Zakażenie oka, ucha, jamy ustnej i gardła | 10 (7,0) |
| Zakażenie ośrodkowego układu nerwowego | 5 (3,5) |
| Zakażenie układu sercowo-naczyniowego | 2 (1,4) |
| Zakażenie kości i stawów | 1 (0,7) |
| Zakażenie układu rozrodczego | 1 (0,7) |
| Łącznie | 143 (100,0) |
Wykonane badania mikrobiologiczne, niezależnie od tego czy wynik był dodatni, czy ujemny, analizo-wano pod względem liczby badań przypadających na 1 chorego. U 114 chorych, co stanowi 32% ogółu hospitalizowanych, nie wykonano ani jednego badania mikrobiologicznego. U 58 chorych wykonano zaledwie 1 badanie. Największa liczba chorych (124 chorych) znalazła się w granicach od 2 do 8 badań wykonanych podczas hospitalizacji (tab. III).
Tabela III. Liczba badań mikrobiologicznych przypadających na 1 pacjenta
| Liczba badań | Liczba pacjentów (%) |
| 0 | 114 (30,9) |
| 1 | 58 (15,7) |
| 2 | 39 (10,6) |
| 3 | 49 (13,3) |
| 4 | 26 (7,0) |
| 5 | 19 (5,2) |
| 6 | 11 (3,0) |
| 7 | 10 (2,7) |
| 8 | 9 (2,4) |
| 9 | 1 (0,3) |
| 10 | 6 (1,6) |
| >10 | 27 (7,3) |
| Łącznie | 369 (100) |
Powyżej zamieściliśmy fragment artykułu, do którego możesz uzyskać pełny dostęp.
Mam kod dostępu
- Aby uzyskać płatny dostęp do pełnej treści powyższego artykułu albo wszystkich artykułów (w zależności od wybranej opcji), należy wprowadzić kod.
- Wprowadzając kod, akceptują Państwo treść Regulaminu oraz potwierdzają zapoznanie się z nim.
- Aby kupić kod proszę skorzystać z jednej z poniższych opcji.
Opcja #1
24 zł
Wybieram
- dostęp do tego artykułu
- dostęp na 7 dni
uzyskany kod musi być wprowadzony na stronie artykułu, do którego został wykupiony
Opcja #2
59 zł
Wybieram
- dostęp do tego i pozostałych ponad 7000 artykułów
- dostęp na 30 dni
- najpopularniejsza opcja
Opcja #3
119 zł
Wybieram
- dostęp do tego i pozostałych ponad 7000 artykułów
- dostęp na 90 dni
- oszczędzasz 28 zł
Piśmiennictwo
1. Rybicki Z: Intensywna Terapia Dorosłych. Novus ORBIS. Gdańsk 1994.
2. Zakażenia w intensywnej terapii. Miejsce i rola antybiotyków. Urban & Partner Wrocław 2000.


