Anna Głowacka
Rola pielęgniarki w opiece paliatywnej i hospicyjnej
The role of nurse in palliative and hospice care
z Kliniki Opieki Paliatywnej, Anestezjologii i Intensywnej Terapii Onkologicznej Katedry Onkologii Akademii Medycznej im. K. Marcinkowskiego w Poznaniu
Kierownik Kliniki: prof. dr hab. med. Jacek Łuczak

Zanim określimy funkcje pielęgniarki, osoby wiodącej w opiece nad chorym terminalnie i jego bliskimi, należy sprecyzować potrzeby pacjenta. Pacjent w terminalnej fazie choroby nowotworowej to człowiek cierpiący na schorzenie nieuleczalne, schorzenie systematycznie rozwijające się, powodujące utratę kondycji psychofizycznej, prowadzące w konsekwencji nieuchronnie do śmierci. Najczęściej są to pacjenci cierpiący z powodu chorób nowotworowych, ale nie tylko. Wiele chorób nie dających się wyleczyć i mających charakter postępujący prowadzi do śmierci. Każdy nasz pacjent jest jedyną w swoim rodzaju, niepowtarzalną historią życia i umierania. Przy większości jest rodzina i przyjaciele. Każdy nasz podopieczny przebył wraz z rodziną cierniową drogę leczenia i diagnostyki. Wiele ciosów spadło i nadal spada na, często bezradnego niewymownie cierpiącego na wszystkich płaszczyznach bytu pacjenta. Często te tragiczne doznania zmieniają psychikę, relacje chorego z otaczającymi go ludźmi. Zróżnicowane doświadczenia w kontakcie z pracownikami służby zdrowia także mają wpływ na postawę chorego wobec pracowników zespołu Opieki Paliatywnej. W większości jest to relacja pozytywna – akceptująca. Jednak niekiedy, szczególnie początkowe kontakty, nie są pozbawione napięć i niepewności. I właśnie wtedy, gdy chory i rodzina sygnalizują negatywne odczucia, pracownik zespołu opiekującego się powinien szczegółowo dostrzec przyczyny ich problemów.
Przyczyny te można zobrazować wykresem (ryc. 1).
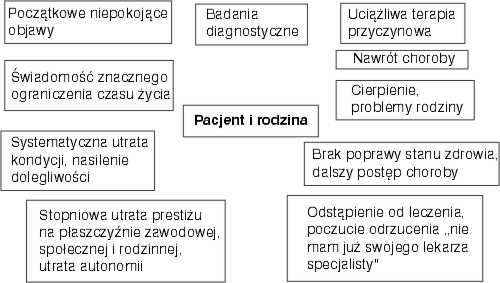
Ryc. 1.
Choroba nieuleczalna zaskakuje człowieka na różnych etapach życia. Najczęściej początek objawia się mało dokuczliwymi symptomami, które mobilizują chorego do wykonania badań diagnostycznych. I już wówczas rozpoczyna się „cierniowa” droga w życiu chorego. Same badania diagnostyczne mogą być przyczyną cierpienia. Chory w trakcie wykonywania tych badań nie jest dostatecznie zaopatrzony w leki przeciwbólowe i uspokajające. Wiele badań wykonuje się bez podania osłony farmakologicznej zabezpieczającej przed bólem i lękiem (co dotyczy również dzieci i młodocianych). Uważa się, że pacjent „wytrzyma” nieprzyjemne doznania. To okrutne podejście do człowieka.
Czas jaki upływa od wykonania badań do otrzymania wyników to także okres trudny, pełen niepokoju i napięcia, a także pełen nadziei. Wreszcie wiadomość o diagnozie – jeżeli była nadzieja – teraz znacznie zmalała. Rozpoznanie wywołuje szok. Z relacji chorych: „jakby świat runął”, „teraz to już koniec”, „nie ma już nadziei”. Nadzieja jest szansą leczenia przyczynowego i mobilizuje pacjenta do walki. Chory wierzy, że jest szansa – szansa uratowania życia lub chociaż znacznego jego przedłużenia. Terapia przyczynowa czyli bardzo radykalne, okaleczające zabiegi chirurgiczne, chemio- lub radioterapia to dalsze cierpienia chorego. Jest to pasmo stresów i dolegliwości, niestety nie zawsze w dostateczny sposób łagodzonych środkami farmakologicznymi i psychoterapią.
Ten okres chorowania trwa nieraz bardzo długo – są to lata mierzone odstępami od jednej kuracji do następnej. Jest wówczas wiele chwil nadziei, rozwój choroby udaje się zahamować, chorzy często wracają do obowiązków zawodowych. Niestety u znacznej części pacjentów cierpiących na choroby nieuleczalne nadchodzi czas schyłku życia. Lekarz prowadzący terapię przyczynową staje się bezsilny w obliczu postępującej choroby. Zaprzestanie leczenia jest niewątpliwie dotkliwym ciosem dla pacjenta i rodziny. Gdy zawodzi medycyna chory i jego bliscy szukają metod niekonwencjonalnych: mikroelementy, preparaty ziołowe, bioenergoterapia i wiele innych. Mają poczucie, że nawet Bóg ich opuścił. W tym czasie rodzina bardziej niż poprzednio uaktywnia swoje działania. Chce pomóc za wszelką cenę swojemu bliskiemu, co zwykle pochłania znaczne zasoby finansowe. Najczęściej jednak nie nadchodzi tak upragniona poprawa stanu zdrowia.
Chory czuje się coraz gorzej. Słabnie fizycznie, traci swoją pozycję zawodową, społeczną i rodzinną. Jest zbyt słaby by wrócić do aktywności zawodowej – otrzymuje rentę I grupy często zbyt późno tuż przed śmiercią, co wielokrotnie jest przyczyną poczucia małej wartości, nieprzydatności i degradacji. W społeczeństwie pozycja chorego także ulega zmianie. Dotychczas wielu przyjaciół i znajomych kontaktowało się – odwiedzało chorego, zapraszało na spotkania. W miarę upływu czasu, kiedy coraz bardziej widoczne są objawy choroby znajomi odsuwają się, zaczynają znikać. Dzieje się tak nie ze złej woli, ale z lęku przed chorym, jego pytaniami, jego wyglądem, czy wreszcie z lęku przed samym sobą. I znów poczcie odtrącenia, braku akceptacji, osamotnienia. Wreszcie środowisko domowe, rodzina – często osłaniając chorego rodzina pozbawia go autonomii.
Objawy ciągle się nasilają, często każdy dzień przynosi nowe niepowodzenia. Chory słabnie, traci apetyt, chudnie. Wymaga coraz większej pomocy opiekunów. Coraz częściej uświadamia sobie nieuchronność zbliżającego się kresu życia. Jeżeli w obliczu takiego zagrożenia choroby i jego bliscy zostaną pozbawieni wsparcia ze strony osób profesjonalnie przygotowanych, wzrasta niepokój i poczucie bezsilności. Pacjent zadaje pytania: „jak długo będę jeszcze żył?”, „czy będę cierpiał?”, „kto mi pomoże?”, „czy moi bliscy poradzą sobie beze mnie?”, „co będzie po śmierci z moją duszą i ciałem?”
Na te pytania często nie znajdujemy odpowiedzi, ale też i nie tego oczekują od nas chorzy. Nasilony niepokój, nieufność, brak akceptacji podczas pierwszego spotkania z pacjentem i rodziną są wołaniem o pomoc – pomoc wielokierunkową. Krzyczy nie tylko obolałe ciało – to krzyczy psychika i dusza. Krzykiem tym jest też cały czas jaki chory przetrwał w trakcie choroby, czas który go okrutnie pokaleczył. Wiadomym jest, że o wiele łatwiej kontaktować się z pacjentem akceptującym, życzliwym, otwartym na nasze działanie. Spotykane są jednak sytuacje trudne do opanowania – reakcje chorego i rodziny dla nas bardzo nieprzyjemne. Spotykamy się z krzykiem, płaczem, złością do agresji włącznie.
Takie zdarzenie są dla nas wyzwaniem, są dla nas wielką możliwością uruchomienia najcenniejszych pokładów wyrozumiałości, pokory i cierpliwości. Musimy zawsze spostrzegać nie samą postawę naszego podopiecznego „teraz”, ale wyobrazić sobie przyczynę takiej reakcji. Należy pozwolić na mówienie, na krzyk, na „wyrzucenie” wszystkiego co boli. Zawsze należy przywitać się z pacjentem tak jak z pozostałymi członkami rodziny – podaniem ręki i wyraźnie podkreślić swoją pozycję w zespole. Pacjent powinien dowiedzieć się od nas co możemy mu ofiarować. Już od początku nasze kontakty powinny być oparte na prawdzie. Tylko jasne i uczciwe informacje mogą sprzyjać nawiązaniu dobrych kontaktów i zdobyciu zaufania. Dotyczy to wszystkich rozmów, a szczególnie tych trudnych o perspektywach pacjenta – o cierpieniu i umieraniu. Prawda nie jest odebraniem nadziei – prawda to także ofiarowanie naszego wsparcia, towarzyszenie, znoszenie cierpień. Ofiarowanie naszej opieki nie może być narzucaniem naszych sugestii.
W opiece paliatywnej – hospicyjnej najważniejszy jest chory i jego bliscy – nie lekarz i nie pielęgniarka. Stąd niezwykłe znaczenie ma wyeliminowanie dystansu między pacjentem a personelem. Każdy podopieczny jest odrębną jednostką jedyną w swoim rodzaju, jest kimś, kto wiele w życiu doznał, jest skarbnicą wiedzy i doświadczenia. To nie my – personel przygotowany profesjonalnie „wiemy lepiej” a właśnie nasz chory. Stąd też abyśmy mogli jak najwięcej czerpać a także jak najwięcej ofiarować musimy pozostawić pacjentowi jak najdłużej do końca jego autonomię.
W opiece nad chorymi terminalnie istnieje bezwzględna potrzeba umiejętności doskonałej obserwacji. Należy dostrzegać wszystkie potrzeby chorego – również te nie sygnalizowane werbalnie. Dotyczy to osób ciężko chorych, umierających – zbyt słabych by się z nami porozumieć. Umiejętność ta polega na wnikliwej obserwacji mimiki twarzy i nieraz znikomych gestów ciała. Jest to niezbędne w niesieniu ulgi. Takie wyjście naprzeciw potrzebom chorego, uprzedzające jego prośby pomoże w zapewnieniu maksymalnego komfortu pacjenta. Realizacja potrzeb pacjenta i rodziny powinna zawsze przebiegać za ich zgodą. Nie należy obiecywać pozytywnych skutków naszego działania – nie mówimy „na pewno” – mówimy „postaramy się”. Nie mamy prawa składać obietnic bez pokrycia. Stwierdzenie „wszystko będzie dobrze” jest nieuczciwe, ponieważ u pacjentów w terminalnej fazie choroby nowotworowej można uzyskać tylko okresową poprawę samopoczucia. To, że nie obiecujemy powrotu do zdrowia nie jest równoznaczne z odebraniem nadziei. Uczciwie ofiarując choremu złagodzenie dolegliwości, obecność w trudnych chwilach i wsparcie dla niego i bliskich – wprowadzamy atmosferę zaufania. Jeżeli zaproponujemy pacjentowi to co faktycznie możemy dać – będzie to najcenniejszy nasz dar.
Realizując potrzeby chorego i rodziny mamy na celu zapewnienie komfortu w tym trudnym czasie. Aby komfort był maksymalny musimy potrzeby realizować szybko, skutecznie i najlepiej wspólnie z rodziną.
Szczególną uwagę należy przywiązywać do tempa i skuteczności. Chory człowiek zmęczony chorobą i cierpieniem ma inne poczucie czasu. Nam ludziom zdrowym wydaje się, że to kilka chwil, choremu że wieczność. Aktywny udział rodziny w opiece niesie wiele korzyści tak dla ich bliskiego jak i dla nich samych i również dla zespołu opiekującego się. Współuczestnictwo rodzin w opiece to niezbędny element składający się na zapewnienie komfortu. Tylko dobrze wyszkolona rodzina może dać choremu poczucie bezpieczeństwa i pomoże uniknąć trudnych sytuacji.
Powyżej zamieściliśmy fragment artykułu, do którego możesz uzyskać pełny dostęp.
Mam kod dostępu
- Aby uzyskać płatny dostęp do pełnej treści powyższego artykułu albo wszystkich artykułów (w zależności od wybranej opcji), należy wprowadzić kod.
- Wprowadzając kod, akceptują Państwo treść Regulaminu oraz potwierdzają zapoznanie się z nim.
- Aby kupić kod proszę skorzystać z jednej z poniższych opcji.
Opcja #1
24 zł
Wybieram
- dostęp do tego artykułu
- dostęp na 7 dni
uzyskany kod musi być wprowadzony na stronie artykułu, do którego został wykupiony
Opcja #2
59 zł
Wybieram
- dostęp do tego i pozostałych ponad 7000 artykułów
- dostęp na 30 dni
- najpopularniejsza opcja
Opcja #3
119 zł
Wybieram
- dostęp do tego i pozostałych ponad 7000 artykułów
- dostęp na 90 dni
- oszczędzasz 28 zł

