Janusz Zajda, Marek Połujański, Maciej Zbrzeźniak
Leczenie nietrzymania moczu u kobiet – problem społeczny, ekonomiczny i leczniczy
Female urinary incontinence – social, economical and therapeutical problems
Klinika Urologiczno-Ginekologiczna „Conti-Medica” w Warszawie

DEFINICJE
Stan nietrzymania moczu jest definiowany przez Międzynarodowe Towarzystwo Kontynencji (International Continence Society, ICS) jako mimowolny wyciek moczu przez cewkę, stwierdzany obiektywnie, który jest problemem socjalnym i higienicznym.
Istnieje wiele postaci nietrzymania moczu wywołanych wadami wrodzonymi, urazami, chorobami neurologicznymi. Tym niemniej 90% przypadków inkontynencji u kobiet jest spowodowanych prawdziwym wysiłkowym nietrzymaniem moczu (Genuine Stress Incontinence, GSI), któremu może towarzyszyć niestabilność wypieracza. (Detrusor Instability – DI).
Definicja wysiłkowego nietrzymania moczu mówi o nieświadomym wyciekaniu moczu przez cewkę w wyniku wzrostu ciśnienia śródbrzusznego – pośrednio śródpęcherzowego.
Nietrzymanie moczu z parcia (Urge Incontinence) to wyciekanie moczu przez cewkę w momencie nagłego parcia.
Niestabilność wypieracza (DI) to niekontrolowany skurcz wypieracza (spontaniczny, sprowokowany kaszlem lub zmianą pozycji) w fazie gromadzenia moczu.
W praktyce wyżej wymienione patologie (GSI i DI) współistnieją ze sobą w różnych proporcjach.
PROBLEM SPOŁECZNY I EKONOMICZNY
W społeczeństwie pokutuje mit, że nietrzymanie moczu jest wykładnikiem starzenia się organizmu. Starzenie się nie musi być przyczyną tej dysfunkcji, ale związane z wiekiem anatomiczne lub czynnościowe zmiany w obrębie dróg moczowych są pochodną chorób układowych osób starszych. Nietrzymanie moczu nie dotyczy jedynie osób starszych. Jak wynika z zamieszczonej ryciny 1 może ono występować w różnych grupach wiekowych, choć przeważa w wieku około menopauzalnym i w okresie starości. Duży rozrzut danych statystycznych w poszczególnych grupach wiekowych spowodowany jest zastosowaniem różnych kryteriów i różnych kwestionariuszy dotyczących faktu nietrzymania moczu. Nietrzymanie moczu może występować u młodych kobiet i mieć charakter przejściowy, co związane jest na przykład ze zmianami anatomicznymi i hormonalnymi, jakie mają miejsce w ciąży. (tab. 1)
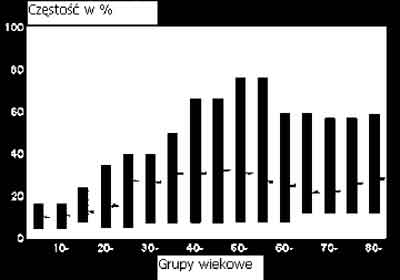
Ryc 1. Częstość występowania nietrzymania moczu u kobiet w różnych przedziałach wiekowych. Słupki ukazują rozrzut w zależności od grupy badającej i przyjętych kryteriów nietrzymania moczu, poziome kreski – mediana. (Przedruk za Hogne Sandvik, Universitet i Bergen, Institutt for samfunnsmedisinske fag).
Tabela 1. Występowanie nietrzymania moczu w ciąży i połogu z uwzględnieniem zmian częstości w poszczególnych okresach. Liczby pokazują całkowitą ilość kobiet z nietrzymaniem.
| | Częstość występowania objawów urologicznych |
| Przed pierwszą ciążą | 11 | | |
| | Ż | | |
| Podczas ciąży | 10 | 50 | 27 |
| | Ż | Ż | |
| 0-4 tygodnie po porodzie | 7 | 26 | 28 |
| | Ż | Ż | Ż |
| 8 tygodni po porodzie | 7 | 26 | 21 |
Liczby wytłuszczone to liczba nowych przypadków w danym okresie ciąży i połogu. Strzałki pokazują dynamikę zmian w poszczególnych okresach. n= 144 (za S. Morkved & K. Bo, Prevalance of urinary incontinence during pregnancy & postpartum, International Urogynecology Journal. Volume 10 Supplement 2 1999).
Kilku autorów badało wpływ hormonów obu faz cykli miesiączkowych na objawy nietrzymania moczu. Van Geelen badając młode, zdrowe kobiety w poszczególnych fazach cyklu, zaobserwował istotne zmiany długości cewki moczowej (wydłużenie w środku cyklu i wczesnej fazie lutealnej). Sorensen badał kobiety nie mające żadnych dolegliwości urologicznych i nie stwierdzał u nich zmian w badaniu urodynamicznym w zależności od fazy cyklu. Inni obserwowali wpływ hormonów lub prostaglandyn na czynność pęcherza moczowego i cewki w czasie miesiączkowania (niestabilność pęcherza podczas miesiączki). Pewne przewlekłe dolegliwości bólowe układu moczowego mogą nasilać się podczas fazy lutealnej, dotyczy to zwłaszcza odczuwania bólu, które się zwiększa oraz powiększającej się niestabilności wypieracza. Powyższe dane świadczą o tym, że problem zaburzeń mikcji pod postacią nietrzymania moczu może dotyczyć kobiet młodych, będących w okresie prokreacyjnym. Profesor Harold P. Drutz z oddziału położniczo-ginekologicznego szpitala klinicznego w Toronto uważa, że nietrzymanie moczu u kobiet w przedziale wiekowym 25-65 r.ż. sięga 25 do 40%, powyżej 65 roku życia wynosi około 45%, samo zaś nietrzymanie moczu jest obecnie najczęstszą przyczyną przyjęć do ośrodków opieki długoterminowej na terenie Ameryki Północnej. W 1999 roku w Kanadzie wydano około 1,5 miliarda dolarów na opiekę dla osób z nietrzymaniem moczu. W Stanach Zjednoczonych koszty leczenia nietrzymania moczu w 1988 roku szacowano na 10,3 miliardów dolarów, zaś w 1999 roku sięgnęły aż 13,1 miliardów. Dane statystyczne z krajów skandynawskich mówią, że w 1990 roku w Szwecji wydano na leczenie nietrzymania moczu 2 miliardy koron, zaś refundacja zakupu pieluch jednorazowych i podpasek w Norwegii w tym samym roku wynosił 200 milionów koron. Uważa się, że średni koszt leczenia wynosi ok. 40 dolarów na statystycznego obywatela! W wyliczeniach tych nie uwzględnia się kosztów pośrednich, wynikających z powikłań schorzenia.
W Polsce, zgodnie z danymi rocznika statystycznego na 1999 rok (czerwiec) liczba kobiet wynosiła 19 865 milionów w tym kobiet między 45. a 69. rokiem życia – 10 363 mln. Zakładając, że średnio w tym przedziale wiekowym nietrzymanie moczu dotyczy ok. 25-30% kobiet otrzymamy imponującą liczbę ok. 2,5-3 miliony kobiet dotkniętych różnymi postaciami tego schorzenia. Jesteśmy jednak narodem starzejącym się i jest to tendencja ogólnoświatowa. Według danych Biura Programu Narodów Zjednoczonych ds. Rozwoju (UNDP) umowna granica określająca stopień starzenia się społeczeństwa to 15% osób powyżej 60. roku życia. Większość krajów Europy Zachodniej już ten próg przekroczyła, Polskę czeka to w niedalekiej przyszłości – w latach 2010-2020; systematycznie spada liczba urodzeń a zwiększa się długość życia. Statystyczny Polak żyje obecnie 72,5 roku. Przybywać będzie zatem osób starszych, u których statystycznie częściej występują objawy nietrzymania moczu.
W 1999 roku ogólna liczba Polaków wynosiła 38 653 mln. osób, to łatwo wyliczyć, że kobiety z nietrzymaniem moczu stanowią bez mała 8% społeczeństwa! Uważa się obecnie, że jeżeli ponad 5% społeczeństwa dotknięte jest pewnym schorzeniem, to możemy wtedy mówić o chorobie społecznej. Dotychczas nietrzymanie moczu było chorobą „wstydliwą”, ukrywaną przez pacjentów i będącą na marginesie zainteresowań lekarzy. Nadszedł jednak czas, by o tym zacząć mówić głośno, by tej rzeszy chorych zaoferować kompleksowe leczenie.
Nietrzymanie moczu ma wymierny efekt finansowy, zarówno dla każdego pacjenta, jak i w skali budżetu państwa (co jest zagadnieniem, wartym oddzielnych rozważań). Wyprzedzając konkretne wyliczenia, można pokusić się o stwierdzenie, że jest to choroba dla ludzi zamożnych. Pacjent gubiący mocz, zanieczyszcza nim bieliznę osobistą i pościel, które wymagają częstego prania. Potrzebny jest więc, w większej ilości niż w przeciętnym gospodarstwie domowym, proszek do prania. Potrzebne mogą być podkłady ochronne jednorazowego lub wielorazowego użytku. Roczny koszt stosowania podkładów wielorazowego użytku szacuje się na ok. 500 złotych, podkładów jednorazowych na ponad 2000 złotych. Potrzebne są podpaski albo pieluchy jednorazowe. Rozporządzenie Ministra Zdrowia z dnia 3 listopada 1999 dotyczące „wykazu przedmiotów ortopedycznych, środków pomocniczych i leczniczych środków technicznych oraz wysokości udziału własnego ubezpieczonego w cenie ich nabycia” stwierdza, że chorym z zaburzeniami mikcji, zwieraczy, z pęcherzem neurogennym przysługuje do 60 sztuk pieluchomajtek lub pieluch anatomicznych miesięcznie z opłatą 30%. W zależności od wielkości i zdolności pochłaniającej jedna podpaska kosztuje od 1,46 do 2,0 złotych. Miesięczny koszt zaopatrzenia pacjentki w 60 podpasek wynosi więc od 88 do 120 złotych. Ponieważ obowiązuje obecnie limit kwotowy refundowany przez Kasy Chorych w wysokości 98 złotych na miesiąc, do każdych podpasek budżet dopłaca 68,60 złotych miesięcznie. Mówimy tu o podpaskach absorpcyjnych, zawierających materiał higroskopijne, przekształcających mocz w bezwonny żel, nie powodujące odparzeń. Potrzebne są cewniki i worki na mocz. W końcu potrzebne są leki: sympatykomimetyczne, antycholinergiczne, hormony (HTZ). Dla przeciętnej emerytki lub rencistki są to miesięcznie bardzo wysokie wydatki rzędu 200-300 złotych. Nic dziwnego, że osoby te stoją często przed dylematem, czy znaczną część renty przeznaczać na leczenie, czy na żywność. Jeśli zaniechają leczenia, z góry skazują się na częściowo przez siebie wymyślone osamotnienie. Uważają bowiem, że przykry zapach gubionego moczu powoduje odsuwanie się od nich ludzi z otoczenia. I tu zaczyna się osobisty dramat chorych. Początkowo starają się oni tak układać swe „marszruty”, by zawsze w pobliżu znajdowała się toaleta, starają się oddawać mocz „na zapas”, by uniknąć uczucia parcia czy wyciekania moczu. Z czasem sami oddalają się od życia towarzyskiego i rodzinnego, co pogłębia istniejącą frustrację i depresję. Kolejnym problemem jest nycturia, przejawiająca się koniecznością kilkakrotnego oddawania moczu w nocy. U osób starszych z reguły występują zaburzenia snu, nycturia je pogłębia. Kilkakrotne wstawanie do toalety podczas nocy wiąże się z wysokim prawdopodobieństwem urazu ze złamaniem szyjki kości udowej włącznie. Leczenie tego powikłania ma wymierne skutki finansowe, a niejednokrotnie może być pośrednią przyczyną śmierci.
DIAGNOSTYKA
Aby właściwie zdiagnozować nietrzymanie moczu, konieczny jest bardzo dokładny wywiad zawierający informacje dotyczące zaburzeń mikcji w dzieciństwie jak również dokładne dane położniczo-ginekologiczne z ilością ciąż, porodów, cesarskich cięć, przebytych operacji w obrębie miednicy mniejszej. Choroby współistniejące i ich leczenie mogą mieć wpływ na trzymanie moczu – zwłaszcza cukrzyca, nadciśnienie, niewydolność krążenia, choroby neurologiczne, osteoporoza, kamica, infekcje. Istotne są dane dotyczące przyzwyczajeń żywieniowych i ilości przyjmowanych płynów. Bardzo pomocny jest dzienniczek mikcji. Istnieje wiele projektów takich dzienniczków, składają się one z kart dobowych, zawierają rubryki w postaci tabelek – przedstawiamy najprostszą z nich (ryc. 2).

Ryc. 2.
Czas obserwacji wynosi zazwyczaj od dwóch do siedmiu dni.
Z takiej karty można wyciągnąć cenne wnioski dotyczące bilansu płynów, epizodów nietrzymania i towarzyszących okoliczności, nykturii, przyjmowanych leków. Karty kontrolne pomagają również w wypracowaniu odpowiednich zachowań jak i w kontroli skuteczności leczenia.
BADANIE PRZEDMIOTOWE
Obowiązuje dokładne badanie urologiczne i ginekologiczne.
W badaniu fizykalnym pożyteczne jest sprawdzenie odruchów z poziomu S2-S4 – skąd pochodzą włókna unerwiające zwieracz cewki moczowej i dźwigacz odbytu. Wykonujemy to poprzez kontrolę odruchu odbytniczo-skórnego, polegającego na mimowolnym skurczu zwieracza odbytu w wyniku ukłucia na granicy skóry i śluzówki. Wykonujemy go symetrycznie po obu stronach.
Siłę zwieracza odbytu oceniamy palpacyjnie, badając
per rectum.
Dodatnia próba kaszlowa z wypełnionym pęcherzem (do objętości około 200 ml, ale nie przepełnionym) w pozycji stojącej lub leżącej jest obiektywnym stwierdzeniem wysiłkowego nietrzymania moczu.
TEST PODPASKOWY
Coraz częściej jest wykonywany test podpaskowy.
Jako pierwsi opisali go Suthrest i wsp. (1981). Standardowy test proponowany przez ICS polega na zakładaniu zważonej podpaski. W czasie jednej godziny zaleca się pacjentce wykonywanie różnych czynności, (marsz, siadanie, chodzenie po schodach). Po wykonaniu testu podpaskę waży się ponownie. Powiększenie wagi o 1 gram jest dowodem nietrzymania moczu. Oczywiście wielogodzinne testy są bardziej obiektywne. Inną odmianą ww. testu jest wypełnianie pęcherza ściśle określoną objętością soli fizjologicznej (np. 200 ml) i powtórzenie całej procedury.
BADANIA DODATKOWE: RTG, CYSTOSKOPIA, FLOW, USG
W badaniu radiologicznym warto zwrócić uwagę na odcinek L-S kręgosłupa, gdzie często dopatrzyć się można wad wrodzonych (spina biffida) lub zmian zwyrodnieniowych.
Cystoskopia może wyjaśnić przyczyny uporczywego częstomoczu wywołanego, przykładowo, zaawansowaną leukoplakią w okolicy trójkąta pęcherza.
Niedocenianym badaniem jest kontrola tempa przepływu cewkowego i zalegania moczu po mikcji, ten ostatni element jest zazwyczaj pomijany w czasie rutynowego badania usg.
Wysiłkowe nietrzymanie moczu można rozpoznać na podstawie wywiadu i badania fizykalnego. Kompleksowa diagnostyka urodynamiczna jest zazwyczaj zarezerwowana dla przypadków wątpliwych, w przypadku chorych kwalifikowanych do leczenia operacyjnego, oraz tam gdzie podejrzewamy patologie neurogenne leżące u podstaw powstania nietrzymania moczu.
Wspominamy o kryteriach kwalifikacji do badania czynnościowego, ponieważ ostatnio upowszechniła się tendencja do kierowania na badanie urodynamiczne wszystkich pacjentek z nietrzymaniem moczu.
Takie postępowanie jest bezpieczne dla pacjentek ale nie powinno zastępować dokładnego badania.
CZYNNIKI RYZYKA – PREDYSPOZYCJE
Istnieje wiele teorii tłumaczących powstawanie nietrzymania moczu u kobiet, jak również wiele sposobów leczenia tej przykrej przypadłości. Ta mnogość wynika z faktu ogromnej ilości zmiennych mających zasadnicze znaczenie i wpływ na powstanie omawianej patologii.
Należy wspomnieć o kilkunastu zasadniczych:
1. Stan mięśni – gładkich i poprzecznie prążkowanych.
2. Stan struktur nerwowych związanych z mięśniami.
3. Stan więzadeł, tkanki łącznej i kolagenu (z trzema pierwszymi wiążą się zaburzenia statyki przepony moczowo-płciowej).
4. Zaburzenia ukrwienia – zmiany w naczyniach tętniczych, żylnych i włosowatych.
5. Zaburzenia neurologiczne dotyczące nerwów obwodowych jak i centralnego układu nerwowego.
6. Zaburzenia endokrynologiczne na wszystkich poziomach.
7. Infekcje układu urogenitalnego.
8. Alergie i zaburzenia immunologiczne.
9. Tusza i przyzwyczajenia żywieniowe.
10. Aktywność seksualna.
11. Aktywność fizyczna.
12. Stan psychiczny.
13. Wiek biologiczny.
Powyżej zamieściliśmy fragment artykułu, do którego możesz uzyskać pełny dostęp.
Mam kod dostępu
- Aby uzyskać płatny dostęp do pełnej treści powyższego artykułu albo wszystkich artykułów (w zależności od wybranej opcji), należy wprowadzić kod.
- Wprowadzając kod, akceptują Państwo treść Regulaminu oraz potwierdzają zapoznanie się z nim.
- Aby kupić kod proszę skorzystać z jednej z poniższych opcji.
Opcja #1
24 zł
Wybieram
- dostęp do tego artykułu
- dostęp na 7 dni
uzyskany kod musi być wprowadzony na stronie artykułu, do którego został wykupiony
Opcja #2
59 zł
Wybieram
- dostęp do tego i pozostałych ponad 7000 artykułów
- dostęp na 30 dni
- najpopularniejsza opcja
Opcja #3
119 zł
Wybieram
- dostęp do tego i pozostałych ponad 7000 artykułów
- dostęp na 90 dni
- oszczędzasz 28 zł
Piśmiennictwo
1. Abrams P. et al.: The standardisation of terminology of lower urinary tract function. 1994. 2. Batra S., Fosil C.S.: Female urethra, a target for estrogen action. J. Urol., 1983, 129:418-420. 3. Blaivas J.G., Olsson C.A.: Stress incontinence: classification and surgical approach. J. Urol., 1988, 139:727-31. 4. Bump R.C. et al.: The standardization of terminology of female pelvic organ prolapse and pelvic floor dysfunction. Am. J. Obstet. Gynecol., 1996, 175:10-17. 5. Cardoso L.D.: Role of estrogens in the treatment of female urinary incontinence. J. Am. Geriatric Soc., 1990, 38:326-328. 6. Sand P.K., Ostergard D.R.: Urodynamics and the Evaluation of Female Incontinence – A Practical Guide. 1992. 7. Swift S.E., Ostergard D.R.: Evaluation of current urodynamic testing methods in the diagnosis of genuine stress incontinence. Obstet. Gynecol., 1995, 86:85-91. 8. Elia G., Bergman A.: Estrogen effects on the urethra: beneficial effects in women with genuine stress incontinence. Obstetr. Gynecol. Surv., 1993, 48:509-517. 9. Sand P.,Ostergard D.: Urodynamics and the evaluation of female incontinence, Springer 1997. 10. Thuroff J.: Diagnostyka różnicowa w urologii. PZWL 1995. 11. Van Geelen J. et al.: Urodynamics studies in the normal cycle. The relationship between hormone changes during menstrual cycle and the urethral pressure profile. Am. J. Obstetr. Gynecol., 1981. 12. Wehle M., Petrou. S.: Urinary incontinence in women: a practical guide to diagnosis and treatment. http://www.medscape.com/quadrant/HospitalMedicine/1999/v.../pnt-hm3504.02wehl.htm. 13. Wein A. Drutz H.: Overactive bladder. http://cmecategoryone.com/physical–treatment/two.htm.
Pozostałe artykuły z numeru 5/2000:


