© Borgis - Nowa Stomatologia 1/2002, s. 27-33
Dariusz Onichimowski, Marek Bladowski,
Dariana Onichimowska, Mirosław Nischk
Znieczulenie ogólne w stomatologii klinicznej. Tryb ambulatoryjny. Resuscytacja w jednostkach lecznictwa stomatologicznego
General anaesthesia in clinical dentistry. Resuscitation in medical intervention
z Centrum Stomatologii Ośrodka Badawczego w Olsztynie
Kierownik Centrum: dr n. med. Marek Bladowski

W swojej codziennej pracy każdy lekarz może spotkać się z pacjentem w stanie krańcowego zagrożenia życia, które doprowadzi do zaniku czynności życiowych tj. utraty świadomości, zatrzymania oddychania i krążenia krwi.
Stan taki nazywamy śmiercią kliniczną i jest on potencjalnie odwracalny (1).
Jako personel medyczny jesteśmy zobowiązani do podjęcia działań mających na celu zahamowanie i odwrócenie procesu umierania.
Resuscytacja (łac. – ożywianie) to zespół czynności, których skutkiem jest przywrócenie podstawowych objawów życia tj. krążenia krwi lub krążenia krwi i oddychania. Postępowanie, które oprócz przywrócenia krążenia krwi i oddychania doprowadzi także do powrotu świadomości nazywamy reanimacją (1, 2).
Po raz pierwszy resuscytację krążeniowo-oddechową opisano w 1960 roku. Od tej pory stała się ona standardową interwencją medyczną (3).
Podstawowe znaczenie dla powodzenia zabiegów resuscytacyjnych ma czas jaki upłynął od zatrzymania hemodynamicznie efektywnej akcji serca do momentu ich rozpoczęcia. Brak krążenia krwi przez 3-4 minuty prowadzi do nieodwracalnego uszkodzenia kory mózgowej. Opóźnienie nawet mieszczące się w tym czasie znacznie zmniejsza szansę skutecznej reanimacji. Dlatego też, trzeba położyć szczególny nacisk na jak najszybsze rozpoznanie zaniku podstawowych czynności życiowych oraz natychmiastowe podjęcie czynności reanimacyjnych (4, 5, 6).
Zabiegi resuscytacyjne dzieli się na (2, 5, 7):
– podstawowe zabiegi podtrzymywania życia (utrzymanie drożności dróg oddechowych, oddech zastępczy, pośredni masaż serca),
– zaawansowane zabiegi podtrzymywania życia (przyrządowe udrożnienie dróg oddechowych, oddech zastępczy z użyciem przyrządów, defibrylacja, farmakoterapia).

Schemat 1. Algorytm czynności diagnostyczno-organizacyjnych (5, 7, 12).
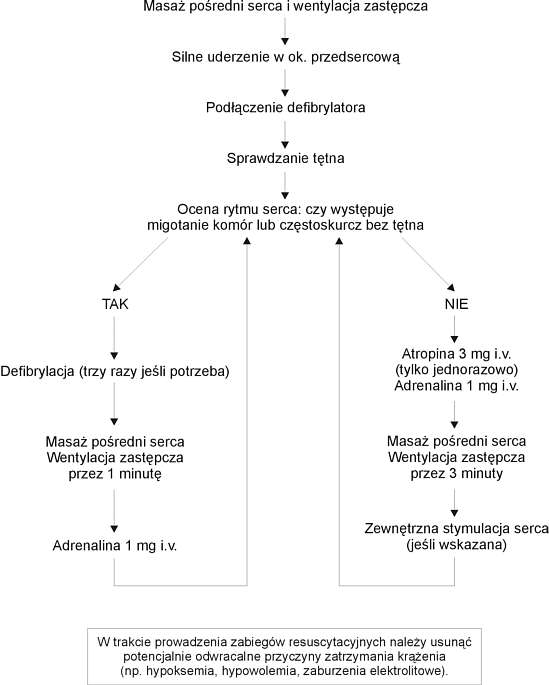
Schemat 2. Algorytm zaawansowanych zabiegów resuscytacyjnych (5, 7, 11, 12, 14).
OPRZYRZĄDOWANIE WYMAGANE DO RESUSCYTACJI
Każdy gabinet stomatologiczny powinien być wyposażony w zestaw resuscytacyjny. Zestaw ten musi znajdować się w łatwo dostępnym miejscu, a jego lokalizację powinien znać każdy pracownik gabinetu.
Sprzęt i leki w zestawie powinny być rozlokowane w sposób przejrzysty.
Proponowana zawartość zestawu resuscytacyjnego (2, 8, 9, 10, 11):
– Worek samorozprężalny,
– Maski twarzowe w trzech rozmiarach,
– Rurki ustno-gardłowe w trzech rozmiarach,
– Ewentualnie Combitube lub maski krtaniowe nr 3 i 4,
– Kaniule dożylne 2 x 0,7, 2 x 1,0, 2 x 1,2,
– Opaska do stazy żylnej,
– Opatrunki do mocowania kaniul dożylnych (4 szt.),
– Kaniula 12-14 G do nakłucia krtani bądź tchawicy,
– Jałowe gaziki (kilkanaście sztuk),
– Rolka przylepca o szerokości 2 cm,
– Bandaż (1 szt.),
– Zestaw do podawania tlenu,
– Miękkie cewniki do odsysania 2 x 12 G, 2 x 14 G, 2 x 18 G,
– Kleszczyki Magilla lub inne,
– Zestaw do przetaczania płynów (2 szt.),
– Strzykawki 5 x 2 ml, 5 x 5 ml, 5 x 10 ml, 5 x 20 ml,
– Igły injekcyjne 10 x 1,2, 10 x 0,7.
Leki:
– Adrenalina (Adrenalinum) amp. 1 mg/ml (1 opakowanie),
– Atropina (Atropinum sulfuricum) amp. 0,5 mg/ml (1 opakowanie),
– Hydrokortyzon (Hydrocortisonum hemisuccinatum) amp. 100 mg/5 ml (1 opakowanie),
– 8,4% Wodorowęglan sodowy (Natrium bicarbonicum) amp. 20 ml (1 opakowanie),
– 2% Xylocaina viol. 400 mg/20 ml (1 szt.) lub inny preparat lidocainy do podawania dożylnego,
– Clemastin (Clemastinum fumaratum) amp. 2 mg//2 ml (1 opakowanie),
– 2,5% Eufilina (Aminophylinum) amp. 10 ml (1 opakowanie),
– Efedryna (Ephedrinum hydrochloricum) amp. 25 mg/1 ml (1 opakowanie),
– 10% Calcium Polfa amp. 5 ml (1 opakowanie),
– Dopamina (Dopaminum hydrochloricum) 200 mg//5 ml (1 opakowanie),
– 5% Glukoza opakowanie po 500 ml (2 szt.).
Gabinety w których odbywają się zabiegi stomatologiczne w znieczuleniu ogólnym powinny poszerzyć zestaw o sprzęt potrzebny do intubacji tchawicy:
– Laryngoskop z łopatkami Macintosha w trzech rozmiarach,
– Zapasowa żarówka i baterie do laryngoskopu,
– Elastyczna prowadnica,
– Rurki intubacyjne nr 5, 6, 7 i 8,
– Słuchawki lekarskie.
Zawartość zestawu resuscytacyjnego oraz daty ważności leków powinny być regularnie kontrolowane (co najmniej raz w miesiącu).
POSTĘPOWANIE RESUSCYTACYJNE
Rozpoznanie stanu zagrożenia życia i organizacja resuscytacji.
Do czynności resuscytacyjnych przystępujemy gdy pacjent traci przytomność i dodatkowo stwierdzamy u niego zatrzymanie oddechu lub zatrzymanie oddechu i brak tętna na dużych tętnicach. Ocena innych parametrów takich jak sinica, szerokość źrenic i ich reaktywność na światło czy obecność lub brak odruchów rzęsowego lub rogówkowego jest stratą czasu i zmniejsza szanse na powodzenie resuscytacji (2, 5, 7, 11).
Stan przytomności pacjenta badamy poprzez potrząśnięcie barkiem i głośne zapytanie np. czy dobrze się pan(i) czuje.
W przypadku braku odpowiedzi (schemat 1):
– Zlecamy asyście ustawienie fotela w pozycji poziomej i wezwanie dodatkowych osób.
– Udrażniamy drogi oddechowe poprzez odgięcie głowy pacjenta do tyłu, wysunięcie żuchwy i otwarcie ust; w przypadku wątpliwości zakładamy rurkę ustno-gardłową.
– Usuwamy ewentualne ciała obce (tampony, gaziki, protezy zębowe) i wydzieliny (ślina) ręką i ssakiem.
– Sprawdzamy czy pacjent oddycha obserwując ruchy klatki piersiowej, nasłuchując czy jest szmer oddechowy w okolicy ust, ewentualnie wyczuwając ruch powietrza dłonią lub policzkiem. Sprawdzanie obecności oddechu powinno trwać ok. 10-20 sekund.
– Badamy tętno na dużych tętnicach (u dorosłych na szyjnych lub udowych, u małych dzieci na tętnicach ramiennych). Badanie tętna nie powinno trwać dłużej niż 10 sekund.
– W trakcie oceniania oddechu i tętna zlecamy asyście dostarczenie zestawu resuscytacyjnego (2, 5, 7, 9, 11).
Jeżeli pacjent oddycha (więcej niż tylko pojedyncze westchnienia) układamy go w pozycji bocznej ustalonej, obserwujemy ciągłość oddychania i tętno oraz rozważamy przyczyny utraty przytomności i dalsze postępowanie.
W przypadku braku oddechu lub oddechu i tętna zlecamy asyście wezwanie zespołu reanimacyjnego i jeżeli jest dostępny dostarczenie defibrylatora. Następnie bezzwłocznie rozpoczynamy wentylację zastępczą lub wentylację zastępczą i pośredni masaż serca.
PODSTAWOWE ZABIEGI RESUSCYTACYJNE
Jeżeli pacjent nie oddycha:
– Utrzymujemy drożność dróg oddechowych (odgięcie głowy do tyłu, wysunięcie żuchwy do przodu; ewentualnie rurka ustno-gardłowa);
– Zlecamy asyście założenie kaniuli dożylnej oraz, jeżeli jest dostępny, skompletowanie zestawu do podaży tlenu;
– Prowadzimy wentylację zastępczą z użyciem worka samorozprężalnego i maski twarzowej z zestawu resuscytacyjnego;
– Sprawdzamy tętno na dużej tętnicy co każdych 10 oddechów (lub co 1 minutę), każdorazowo nie dłużej niż 10 sekund;
– Jeżeli powróci oddech spontaniczny układamy pacjenta w pozycji bocznej ustalonej. Obserwujemy ciągłość oddychania, pozostając w gotowości wdrożenia ponownej wentylacji zastępczej. Sprawdzamy, nie rzadziej niż co 1 minutę, obecność tętna (2, 5, 7).
Jeżeli brak jest tętna na dużych tętnicach (lub mamy wątpliwości co do jego występowania) (schemat 2):
– Prowadzimy wentylację zastępczą za pomocą worka samorozprężalnego i maski twarzowej (lekarz).
– Wdrażamy masaż pośredni serca (5 uciśnięć mostka – 1 wdech).
– Zakładamy kaniulę dożylną w jedną z żył przedramienia lub żyłę szyjną zewnętrzną (asysta lub lekarz, najlepiej osoba trzecia) (5, 9).
U małych dzieci w przypadku trudności z kaniulacją żyły leki można podawać do jamy szpikowej kości piszczelowej (igłę injekcyjną wkłuwamy 1 cm w głąb kości na jej przednio-przyśrodkowej powierzchni) (11, 13).
Wentylacja zastępcza i masaż pośredni serca powinny być wykonywane synchronicznie. Po 5 uciśnięciach klatki piersiowej należy bezzwłocznie wykonać jeden oddech zastępczy. Pomocne jest jeżeli osoba wykonująca masaż głośno liczy 1-2-3-4-5.
Technika wentylacji zastępczej workiem samorozprężalnym i maską twarzową (9, 11)
1. Lekarz stoi za głową pacjenta.
2. Głowa pacjenta odgięta do tyłu.
3. Wprowadzić rurkę ustnogardłową, jeśli wskazane.
4. Dopasować rozmiar maski.
5. Maskę umieścić nad nosem i ustami pacjenta (wąską częścią nad nosem). Palec wskazujący dociska maskę do żuchwy lub dolnej wargi pacjenta. Kciuk uszczelnia wąską część maski przy nosie. Środkowy, IV i V palec zahaczone są o żuchwę i pociągają ją do przodu/góry, jednocześnie podtrzymując głowę w odgięciu.
6. Druga ręka (zwykle prawa) ściska worek tak długo, aż wyraźnie uniesie się klatka piersiowa. W trakcie wydechu klatka piersiowa powinna opadać.
7. W czasie wydechu należy zwolnić nacisk na worek, aby umożliwić wypełnienie go powietrzem. Nie wypuszczać jednak worka z ręki.
8. Częstość wentylacji powinna wynosić:
– u dorosłych 10-12 oddechów na minutę,
– u dzieci w wieku szkolnym 15-20 oddechów na minutę,
– u małych dzieci 20-30 oddechów na minutę.
9. Podanie tlenu do worka samorozprężalnego przez specjalny wlot w ilości 4-6 litrów na minutę powoduje wytworzenie mieszaniny zawierającej 40-50% obj. tlenu w podawanym powietrzu. |
Przez cały czas utrzymujemy drożność dróg oddechowych poprzez odgięcie głowy i uniesienie żuchwy pacjenta. Wdech powinien wynosić 2 sekundy, podczas któreych należy przerwać uciskanie klatki piersiowej. Należy je wznowić natychmiast po wykonaniu wdmuchnięcia powietrza nie czekając na wydech. W przypadku gdy jedna z osób musi przerwać czynności resuscytacyjne (np. w celu założenia kaniuli dożylnej) pozostała osoba zmienia stosunek liczby uciśnięć mostka do liczby oddechów z 5:1 na 15:2 (5).
Technika masażu pośredniego serca (2, 5, 9)
1. Jeden nadgarstek opiera się na punkcie ucisku w dolnej połowie mostka w osi ciała.
2. Drugi nadgarstek ułożony jest na pierwszym. Palce obu rąk są uniesione lub splecione, tak aby uniknąć złamania żeber przy ucisku.
3. Faza ucisku: ramiona wyprostowane, barki pionowo ponad mostkiem – mostek jest wciskany na głębokość 3-5 cm u dorosłych a 2-3 cm u dzieci. Siła nacisku konieczna przy wykonywaniu masażu zależy od elastyczności klatki piersiowej pacjenta.
4. Faza rozluźnienia: odciążenie mostka bez odrywania nadgarstka od punktu uprzedniego nacisku – klatka piersiowa wraca do pozycji wyjściowej.
5. Częstość uciśnięć mostka w masażu pośrednim serca wynosi: u dorosłych 100/minutę, u dzieci 100-110//minutę.
6. W żadnym wypadku nie należy przerywać masażu na dłużej niż 5 sek. Jedynie dla wykonania intubacji dotchawiczej dopuszcza się przerwę 10-20 sekund. |
ZAAWANSOWANE ZABIEGI PODTRZYMYWANIA ŻYCIA
Za zatrzymanie efektywnej hemodynamicznie akcji serca odpowiada jeden z trzech mechanizmów:
– migotanie komór (nieskoordynowane, chaotyczne skurcze włókien mięśniowych serca bez efektu hemodynamicznego) bądź szybki częstoskurcz komorowy,
– asystolia (brak elektrycznej i mechanicznej akcji serca),
– rozkojarzenie elektro-mechaniczne (czynność elektryczna serca bez czynności hemodynamicznej) (2, 5, 7, 9, 11, 13, 14).
U dorosłych najczęstszym mechanizmem jest migotanie komór lub częstoskurcz komorowy bez tętna. U dzieci za zatrzymanie krążenia odpowiada najczęściej spowodowana hypoksją asystolia. Prawidłowe rozpoznanie można postawić na podstawie zapisu EKG (3, 5, 11, 15).
W przypadku migotania komór lub częstoskurczu komorowego bez tętna natychmiast wdrożona defibrylacja może przywrócić rytm serca zapewniający perfuzję i prowadzący do długoterminowego przeżycia (lewa ścieżka algorytmu). Szanse skutecznej defibrylacji znacząco maleją z upływem każdej minuty. Dlatego priorytetem w organizacji resuscytacji krążeniowo-oddechowej jest maksymalne skrócenie czasu od wystąpienia zatrzymania krążenia do rozpoczęcia wyładowań – defibrylacji. W realiach gabinetu stomatologicznego oznacza to konieczność jak najszybszego wezwania zespołu reanimacyjnego (karetki R) (3, 4, 5, 6).
Technika defibrylacji (5, 9)
1. Posmarować elektrody żelem lub w miejscu ich przyłożenia do klatki piersiowej położyć gaziki nasączone roztworem soli fizjologicznej.
2. Włączyć defibrylator.
3. Ułożyć elektrody w odpowiednich miejscach i dociśnąć je:
– pierwsza elektroda – poniżej prawego obojczyka w linii środkowoobojczykowej,
– druga elektroda – w V międzyżebrzu w linii pachowej przedniej (u kobiet bocznie od sutka) .
4. Ocenić zapis EKG (czy jest migotanie komór) jeżeli nie zrobiono tego wcześniej.
5. Wybrać wartość energii (u dorosłych 200 J dla pierwszych dwóch prób defibrylacji, 360 J dla następnych; u dzieci 2 J/kg dla pierwszych dwóch prób, 4 J/kg dla następnych).
6. Naładować defibrylator.
7. Dać sygnał „Uwaga! Defibrylacja, odejść od pacjenta!”.
8. Nacisnąć przycisk (przyciski) rozładowujący/ce.
9. Sprawdzić wynik defibrylacji obserwując EKG i sprawdzając tętno.
|
Defibrylacja polega na przyłożeniu elektrod na klatce piersiowej i zadziałaniu impulsem prądu stałego (zgromadzonym w kondensatorze urządzenia) na mięsień sercowy. Ma to spowodować jednoczasowy skurcz (depolaryzację wszystkich komórek mięśnia co umożliwia podjęcie funkcji przez ośrodki bodźcotwórcze serca. Tylko bardzo mała część dostarczanej energii elektrycznej dociera do mięśnia sercowego i ważne są wysiłki mające na celu jej zwiększenie. Najczęstszymi defektami są nieodpowiedni kontakt ze ścianą klatki piersiowej i błędne położenie elektrod defibrylatora. Dlatego bardzo istotne jest, aby przed defibrylacją nasmarować elektrody żelem i umiejscowić je tak by jak największa część mięśnia sercowego znalazła się między nimi. Ważne jest także prawidłowe dociśnięcie elektrod do ściany klatki piersiowej (5, 7, 11).
Powyżej zamieściliśmy fragment artykułu, do którego możesz uzyskać pełny dostęp.
Mam kod dostępu
- Aby uzyskać płatny dostęp do pełnej treści powyższego artykułu albo wszystkich artykułów (w zależności od wybranej opcji), należy wprowadzić kod.
- Wprowadzając kod, akceptują Państwo treść Regulaminu oraz potwierdzają zapoznanie się z nim.
- Aby kupić kod proszę skorzystać z jednej z poniższych opcji.
Opcja #1
24 zł
Wybieram
- dostęp do tego artykułu
- dostęp na 7 dni
uzyskany kod musi być wprowadzony na stronie artykułu, do którego został wykupiony
Opcja #2
59 zł
Wybieram
- dostęp do tego i pozostałych ponad 7000 artykułów
- dostęp na 30 dni
- najpopularniejsza opcja
Opcja #3
119 zł
Wybieram
- dostęp do tego i pozostałych ponad 7000 artykułów
- dostęp na 90 dni
- oszczędzasz 28 zł
Piśmiennictwo
1. Sych M.: Resuscytacja.Teoria i praktyka ożywiania, PZWL, Warszawa 1995. 2. Kamiński B., Kubler A.: Anestezjologia i intensywna terapia, PZWL, Warszawa 2000. 3. Liu L.L., Carlile A.S., Management of cardiopulmonary resuscitation, Anesthesiol. Clin. North. America. 2000, 18(1):143-58. 4. Hackett T.B.: Cardiopulmonary cerebral resuscitation., Vet. Clin. North. Am. Small. Anim. Pract. 2001, 31(6):1253-64. 5. Jurczyk W.: Standardy resuscytacji, Oficyna Wydawnicza De Facto, Poznań 1999. 6. Stiell I.G. et al.: Association of drug therapy with survival in cardiac arrest: limited role of advanced cardiac life support drugs. Acad. Emerg. Med.1995, 2(4):264-73. 7. Nolan J.: Advanced Life Support Course, Wyd. Resuscitation Council (UK), Londyn 2000. 8. Atherton G.J., McCaul J.A.: Medical emergencies in general dental practice in Great Britain. Part 2: Drugs and equipment possessed by GDPs and used in the management of emergencies., Br. Dent. J. 1999, 186:125-30. 9. Meuret G.H., Loellgen H.: Podstawy reanimacji, Wyd. Medycyna Praktyczna, Kraków 1993. 10. Rosenberg P. et al.: Anestezjologia, Wyd. Novus Orbis, Gdańsk 1998. 11. Skinner D.V. i wsp.: Resuscytacja krążeniowo-oddechowa, Wyd. a-medica press, Bielsko-Biała 1993. 12. Berry A.J.: Anestezjologia, Wyd. Med. Urban & Partner, Wrocław 1999. 13. Whitwam J.G.: Zabiegi w oddziałach dziennych. Znieczulenie i sedacja. Wyd. a-medica press, Bielsko-Biała 1994. 14. Bready L.L., Smith R.B.: Podejmowanie decyzji w anestezjologii, Wyd. D.W. Publishing Poland, Szczecin 1996. 15. Larsen M.: Anestezjologia, Wyd. Med. Urban & Partner, Wrocław 1996. 16. Bladowski M. et al.: Interpretacja obecnych wytycznych i propozycja nowych przepisów dotyczących przeprowadzania zabiegów z zakresu stomatologii klinicznej w znieczuleniu ogólnym w trybie ambulatoryjnym, Nowa Stomatologia 2001, 1:37-45.



