© Borgis - Nowa Pediatria 1/2002, s. 12-14
Danuta Rosińska-Borkowska, Magdalena Ciupińska, Kazimierz Kalbarczyk
Zespół Sweeta u 13-letniej dziewczynki
Case of Sweet syndrome in 13-year old girl
z Oddziału Dermatologii Dziecięcej Szpitala Dermatologicznego im. Św. Łazarza w Warszawie
Ordynator Oddziału: dr med. Danuta Rosińska-Borkowska
Streszczenie
Clinical and histological pictures were atypical in a initial stage. Syndrome Sweet diagnosis was confirmed by appearance of leukocytosis, neurophyly and fever. The latest histological picture showed neutrophyllic infiltration. Treatment: Encortolon and Disulone were administrated. The skin eruption disappeared and laboratory result was normalized. The disease recurrence with minor clinical manifestation and morphology result was observed one year later.

Przed 38 laty angielski dermatolog R. Sweet opisał nową jednostkę chorobową (18). Charakteryzowała się ona wystąpieniem wykwitów rumieniowo-naciekowych na skórze i gorączką. W badaniach dodatkowych we krwi obwodowej stwierdzał obecność lekocytozy i neutrofilii, a w badaniu tkankowym nacieków neutrofilowych w skórze właściwej. Jednostkę tę nazwał, acute febrile neutrophilic dermatosis (AFND), w późniejszych latach powszechnie nazwaną zespołem Sweeta (6, 11, 17).
Choroba u dorosłych najczęściej występuje wiosną i jesienią, w przedziale wiekowym 40-70 lat, znacznie częściej u kobiet (6, 18). W obrazie klinicznym obserwuje się zmiany rumieniowe, rumieniowo-naciekowe, niekiedy pęcherzyki lub krostki, rzadziej typu rumienia guzowatego. U części chorych może wystąpić zajęcie błon śluzowych oczu i jamy ustnej. Objawom skórnym często towarzyszy gorączka powyżej 38°C, ogólne złe samopoczucie i bóle stawowe (6, 18).
W badaniach laboratoryjnych stwierdzano leukocytozę powyżej 10 000, sięgającą nawet do 30 000 oraz neutrofilię, jak też wyraźnie podniesione OB (6, 11, 18).
W obrazie histopatologicznym dominuje naciek w skórze właściwej złożony głównie z leukocytów obojętnochłonnych z domieszką limfocytów, rzadziej histocytów. Nierzadko widoczna jest rozsiana leukocytoklazja powstała w wyniku rozpadu jąder neutrofilów (6, 10). Nacieki obserwuje się także w otoczeniu naczyń, ale bez cech vasculitis leukoclastica. Bardzo często powstaje obrzęk górnych warstw skóry właściwej (10, 11, 18).
W celu rozpoznania zespołu Sweeta konieczne jest spełnienie kryteriów podanych przez Su i Liu (17): dwóch dużych (typowy obraz kliniczny i histopatologiczny) oraz dwóch z czterech małych (gorączka, leukocytoza, neutrofilia i bardzo dobra odpowiedź na ogólne podanie sterydów).
Leczeniem z wyboru jest stosowanie hormonów sterydowych – najczęściej Encortonu w dawce dziennej 40-60 mg (6, 11, 18). Nierzadko dobre wyniki uzyskuje się po zastosowaniu Dapsonu 100-150 mg/dziennie (1), co pozwala na zmniejszenie dawki Encortonu (11). Ustępowanie zmian jest widoczne już po 2-3 dniach, a wyleczenie po około 2 do 4 tygodni. W części przypadków (około 20%) pojawiają się nawroty, z reguły o mniejszym nasileniu (6, 11).
Celem tej pracy było: 1. Ocena, na podstawie przeglądu piśmiennictwa, częstości występowania zespołu Sweeta u dzieci. 2. Stwierdzenie ewentualnych różnic kliniczno-histopatologicznych między chorobą u dzieci i dorosłych. 3. Przedstawienie dokładnego obrazu ZS u dzieci na podstawie opisu naszego przypadku.
Opis przypadku
Chora G.M., lat 13, przyjęta do oddziału z powodu zmian grudkowo-złuszczających na skórze całego ciała, z obecnością drobnych wybroczyn na podudziach i stopach. Towarzyszył im niewielki świąd. Przed miesiącem dziecko było leczone przeciwświerzbowo Jacutinem. W badaniach dodatkowych stwierdzono leukocytozę 14 800 z eozynofilią 32% i neutrofilią 45% oraz podwyższone OB 65. W piątym dniu pobytu wystąpiła gorączka 38°C, a następnie 39°C. Jednocześnie obserwowano wysiew licznych rumieni naciekowych na twarzy, kończynach i na tułowiu (ryc. 1), gdzie wystąpiły też wykwity pęcherzykowe (ryc. 2). Na dłoniach pojawiły się również wykwity grudkowe, a zwłaszcza pęcherzykowe, a na grzbietach stóp grudkowo-krostkowo-złuszczające, częściowo krwotoczne.
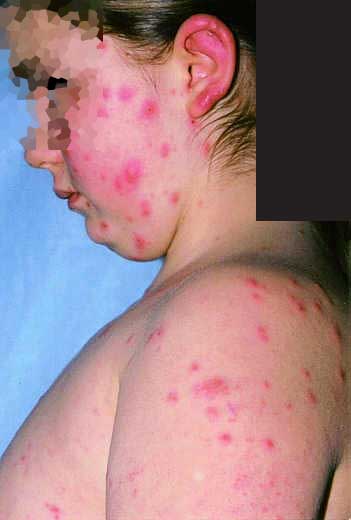
Ryc. 1. Liczne rumienie naciekowo-obrzękowe na skórze twarzy, uszu i klatce piersiowej.
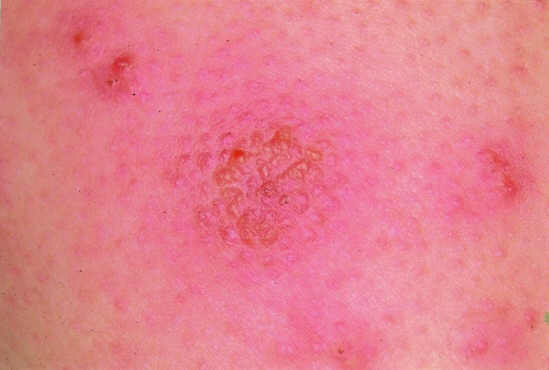
Ryc. 2. Drobne wykwity pęcherzykowe na powierzchni rumieni naciekowych.
Rozpoznano wstępnie zespół Sweeta i włączono Encorton 40 mg/0,8 mg/kg. Wykonano badanie histopatologiczne, gdzie wykazano nacieki zapalne złożone głównie z limfocytów, w otoczeniu naczyń. W następnym badaniu, w 2 dni później, stwierdzono duży obrzęk warstwy brodawkowatej skóry. Nacieki były bardziej rozproszone, ale skupiały się głównie wokół naczyń, a w ich składzie oprócz limfocytów pojawiły się polimorfonukleary (ryc. 3).
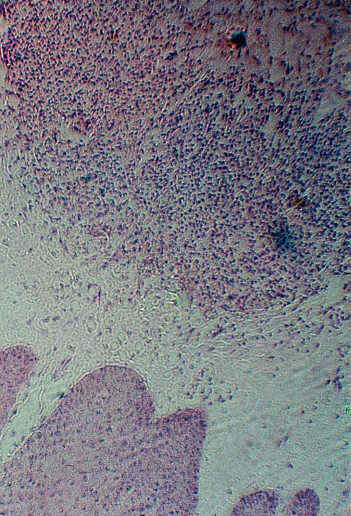
Ryc. 3. Obraz mikroskopowy. Znaczny obrzęk górnych warstw skóry właściwej, w głębi rozległy naciek złożony z polimorfonuklearów i limfocytów z domieszką histiocytów.
Mimo przyjmowania Encortonu, zmian skórnych przybywało, obserwowano rumienie obrzękowe, oraz pęcherzyki wypełnione treścią surowiczą. Jedynie gorączka ustąpiła. W kolejnym badaniu histopatologicznym, oprócz obrzęku, stwierdzono masywny naciek, obejmujący skórę właściwą i sięgający do tkanki podskórnej, złożony z licznych granulocytów obojętnochłonnych z obecnością niewielkiej rozsianej leukocytoklazji, z domieszką limfocytów i nielicznych histiocytów (ryc. 4, 5).
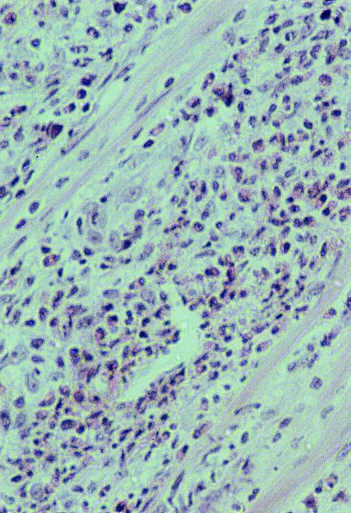
Ryc. 4. Obraz mikroskopowy. Naciek w głębokich warstwach skóry i częściowo tkanki podskórnej. Widoczne granulocyty obojętnochłonne z niewielką leukocytoklazją oraz licznymi eozynofilami i pojedynczymi plazmocytami.
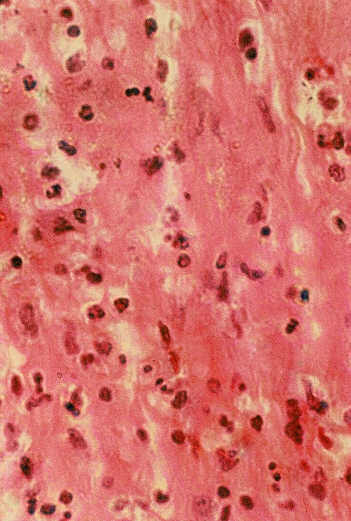
Ryc. 5. Obraz mikroskopowy. Rozsiany naciek z granulocytów obojętnochłonnych w skórze właściwej.
Wzrosła też leukocytoza do 20 055 przy liczbie neutrofilii ponad 10 000, eozynofilia utrzymywała się nadal. Z tego powodu włączono Disulone w dawce 75 mg uzyskując bardzo szybkie ustępowanie zmian. Po 12 dniach stosowania Disulone równocześnie z Encortonem nastąpiło całkowite cofnięcie się zmian skórnych z pozostawieniem przebarwień, ustąpienie eozynofilii, zmniejszenie się leukocytozy i neutrofilii. W związku z tym Disulone odstawiono, jednocześnie zmniejszając dawkę Encortonu do 20 mg. Po 30 dniach leczenie zakończono, uzyskując normalizację w zakresie skóry, OB i morfologii krwi.
Po 11 miesiącach nastąpił nawrót. Charakteryzował się on znacznie mniejszym nasileniem zmian: wystąpiły tylko liczne drobne wykwity grudkowo-rumieniowe oraz częściowo pęcherzykowe. Temperatura ciała nie przekroczyła 37,6°C. Natomiast pojawiły się zmiany w morfologii krwi: leukocytoza 11 700, granulocytoza 4100 granulocytów obojętnochłonnych, wystąpiła wysoka eozynofilia – liczba eozynofilów osiągnęła 3510. Zastosowano jedynie Avlosulfon w dawce dziennej 25 mg, osiągając bardzo szybkie ustąpienie zmian skórnych po 10 dniach leczenia.
Omówienie
W literaturze światowej ukazało się dotychczas ponad 870 publikacji dotyczących ZS, z tego zaledwie 48 przypadków opisano u dzieci. W Polsce za wyjątkiem chorego przedstawionego na XXVI Zjeździe PTD w 1998 roku (2), nie opisano żadnego. Biorąc nawet pod uwagę trudności rozpoznawcze trzeba uznać, że ZS występuje u dzieci bardzo rzadko i jak dotąd stanowi ok. 6% wszystkich znanych przypadków.
Pierwszy przypadek ZS u dziecka opisali w 1976 roku Klock i Oken (13). Wiek chorych wynosił od 7 tygodni do 17 lat, u ponad połowy choroba wystąpiła do 3 roku życia i dotyczyła obu płci jednakowo (3, 9, 14).
Powyżej zamieściliśmy fragment artykułu, do którego możesz uzyskać pełny dostęp.
Mam kod dostępu
- Aby uzyskać płatny dostęp do pełnej treści powyższego artykułu albo wszystkich artykułów (w zależności od wybranej opcji), należy wprowadzić kod.
- Wprowadzając kod, akceptują Państwo treść Regulaminu oraz potwierdzają zapoznanie się z nim.
- Aby kupić kod proszę skorzystać z jednej z poniższych opcji.
Opcja #1
24 zł
Wybieram
- dostęp do tego artykułu
- dostęp na 7 dni
uzyskany kod musi być wprowadzony na stronie artykułu, do którego został wykupiony
Opcja #2
59 zł
Wybieram
- dostęp do tego i pozostałych ponad 7000 artykułów
- dostęp na 30 dni
- najpopularniejsza opcja
Opcja #3
119 zł
Wybieram
- dostęp do tego i pozostałych ponad 7000 artykułów
- dostęp na 90 dni
- oszczędzasz 28 zł
Piśmiennictwo
1. Aram H.: Acute febrile neutrophilic dermatosis (Sweet´s syndrome). Response to dapsone. Arch. Dermatol. 1984, 120:245. 2. Bogdanowski T., Krauze E.: Syndroma Sweet XXVI Zjazd PTD, 1998. Program prezentacji przypadków, P-175. 3. Baron F. et al.: Cutaneous and extracutaneous neutrophilic infiltrates (Sweet´s syndrome) in three patients with Fanconi anemia. J. Pediatr. 1989, 115:726. 4. Ciupińska M., Kalbarczyk K.: Zespół Sweeta w rozrostach limforetikularnych: czy nowy skórny rewelator. Przegl. Dermatol. 1998, 85:55. 5. Collins P. et al.: Acute febrile neutrophilic dermatosis in childhood (Sweet´s syndrome). Br. J. Dermatol. 1991, 124:203. 6. Driesh P.: Sweet´s syndrome (acute febrile neutrophilic dermatosis). J. Am. Acad. Dermatol. 1994, 31:535. 7. Eghari-Sabet J., Hartley A.: Sweet´s syndrome: an immunologically mediated skin disease? Ann. Allergy. 1994, 72:125. 8. Garty B. et al.: Sweet syndrome associated with G-GSF treatment in a child with glycogen storage disease type Ib. Pediatrics. 1996, 97:401. 9. Hazen P. et al.: Acute febrile neutrophilic dermatosis in children. Arch. Dermatol. 1983, 119:998. 10. Jordaan H.F.: Acute febrile neutrophilic dermatosis. A histopatological study of 37 patients and a review of the literature. Am. J. Dermatopathol. 1989, 11:99. 11. Kalbarczyk K., Czubak A.: Zespół Sweeta – wybrane zagadnienia rozpoznawania i leczenia na podstawie obserwacji 24 przypadków. Przegl. Dermatol. 1993, 80:321. 12. Keller J., Spira I.: Sweet-syndrom mit immunokomplexvasculitis bei einem Kind. Z. Hautkr. 1986, 61:1351. 13. Klock J., Oken R.: Febrile neutrophilic dermatosis in acute myelogenous leukemia. Cancer 1976, 37:922. 14. Levin D. et al.: The Sweet syndrome in children. J. Pediatr. 1981, 99:73. 15. Schneider D. et al.: Acute febrile neutrophilic dermatosis (Sweet syndrome) as initial presentation in a child with acute myelogenous leukemia. Med. Pediatr. Oncol. 1998, 31:178. 16. Sirvent N. et al.: Syndrome de Sweet chez un nourrison. Arch. Pediatr. 2000, 7:501. 17. Su W., Liu H.: Diagnostic criteria for Sweet syndrome. Cutis. 1986, 37:167. 18. Sweet R.: An acute febrile neutrophilic dermatosis. Br. J. Dermatol. 1964, 74:349. 19. Tuerlinckx D. et al.: Sweet´s syndrome with arthritis in an 8-month old boy. J. Rheumatol. 1999, 26:440.





