© Borgis - Nowa Pediatria 4/2013, s. 143-147
*Barbara Wójcicka-Urbańska, Halszka Kamińska, Agnieszka Tomik, Radosław Pietrzak
Zaburzenia rytmu serca u noworodków – doświadczenia własne
Arrhythmias in neonates – clinical experience
Klinika Kardiologii Wieku Dziecięcego i Pediatrii Ogólnej, Warszawski Uniwersytet Medyczny
Kierownik Kliniki: prof. dr hab. n. med. Bożena Werner
Summary
Introduction. Cardiac arrhythmias are still an important clinical problem in newborns. In this period of life, a clinical course of the heart rhythm disturbances may be miscellaneous from benign to life-threating depending on the presence of the heart failure. In that standpoint close assessment of the arrhythmia type and its consequences are crucial for the proper diagnosis and successful treatment during the follow up later in infancy.
Aim. The aim of the study was analysis of type, clinical symptoms and treatment of arrhythmias in neonates hospitalized in Department of Pediatric Cardiology, Medical University of Warsaw.
Material and methods. 26 neonates hospitalized due to arrhythmia from 01.01.2010 to 31.12.2012 were analyzed retrospectively.
Results. 18 patient were diagnosed with reciprocating supraventricular tachycardia (SVT) with heart rate 200-300 bpm, 7 – with premature extrasystole, 1 – with complete atrioventricular block. In 8 children arrhythmia was detected antenataly. Clinical symptoms of arrhythmia were noted in 6 neonates with SVT, 3 presented cardiogenic shock. In pharmacotherapy adenosine was admitted extemporaneously in patients with SVT, further medications were chosen individually, 7 neonates required combined treatment. Average hospitalization time amounted to 15 days, in patients with SVT – 19 days. Oral prophylactic pharmacotherapy was admitted in almost all cases of SVT for mean time of 7.7 months. In neonates with premature beats no treatment was required and arrhythmia resolved in time. The child with atrioventricular block has been observed for 17 months – until now was not qualified for pacemaker implantation.
Conclusions. 1. Supraventricular tachycardia with fast heart rate is the most common symptomatic arrhythmia in neonates. 2. Almost 40% of neonates with SVT requires combined antyarrhythmic pharmacotherapy for about 8 months. 3. Premature extrasystole is benign type of arrhythmia in neonates and tends to resolve without treatment.

WSTĘP
Zaburzenia rytmu serca rozpoznawane są u dzieci w każdym wieku. Mogą występować sporadycznie, okresowo lub stale. Wykrywane są w czasie rutynowego badania dzieci zdrowych, jak również w czasie obserwacji pacjentów z niewydolnością serca. Czynnikami predysponującymi do arytmii w każdym wieku są strukturalne choroby serca, jak: wady wrodzone, guzy serca, kardiomiopatie, a także choroby infekcyjne i pierwotnie elektryczne choroby serca (1). W okresie noworodkowym przyczyną zaburzeń rytmu są często spotykane przejściowe stany patologiczne, jak: istotne zaburzenia jonowe, hipoglikemia, hiperbilirubinemia, niedokrwistość, niedotlenienie okołoporodowe, choroby matki w okresie ciąży. Ponadto przetrwałe z okresu płodowego połączenia mięśniowe między przedsionkami i komorami sprzyjają napadowym arytmiom w przebiegu zespołów preekscytacji (2).
Aktualnie arytmie wykrywa się już w okresie prenatalnym podczas USG serca płodu, wzrasta także częstość wykrywania arytmii w oddziałach noworodkowych w związku z powszechną dostępnością aparatury monitorującej czynność serca. Właściwie rozpoznany typ arytmii pozwala ustalić zagrożenie dla dziecka i kwalifikację do jej leczenia.
CEL PRACY
Celem pracy była analiza rodzaju zaburzeń rytmu serca i przewodzenia, towarzyszących objawów, zastosowanego leczenia i jego wyników w grupie noworodków hospitalizowanych w Klinice Kardiologii Wieku Dziecięcego i Pediatrii Ogólnej Warszawskiego Uniwersytetu Medycznego w latach 2010-2012.
MATERIAŁ I METODY
Retrospektywną analizą objęto 26 noworodków (14 chłopców i 12 dziewczynek) hospitalizowanych w Klinice z powodu arytmii w okresie 1 stycznia 2010 do 31 grudnia 2012 roku. Dane analizowano pod kątem wieku w czasie pierwszej hospitalizacji, rodzaju i przebiegu klinicznego rozpoznanej arytmii, chorób towarzyszących, wyników badań diagnostycznych, rodzaju i czasu trwania leczenia farmakologicznego oraz jego efektów.
WYNIKI
W okresie od stycznia 2010 do grudnia 2012 roku zaburzenia rytmu serca były przyczyną 20% przyjęć do Kliniki Kardiologii Wieku Dziecięcego WUM, z czego 5% stanowiły noworodki.
W grupie badanej znalazło się 26 noworodków: 14 chłopców i 12 dziewczynek. U 8 z nich zaburzenia rytmu stwierdzono prenatalnie, u 10 dalszych w oddziale noworodkowym, a u 8 w poradni pediatrycznej podczas rutynowego badania przedmiotowego. Wiek w chwili przyjęcia do szpitala wynosił od 1 do 24 dni, przeciętnie 9 dni. U 18 (69%) noworodków rozpoznano napadowy częstoskurcz nadkomorowy (NCN) z wąskimi zespołami QRS z czynnością komór 200-300/min, u 7 (27%) pojedyncze pobudzenia przedwczesne (u 6 nadkomorowe, u 1 komorowe), a u 1 (4%) blok przedsionkowo-komorowy II/III stopnia (ryc. 1).
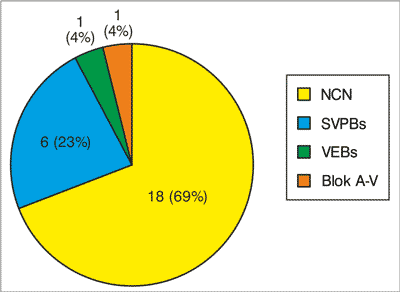
Ryc. 1. Częstość występowania różnych rodzajów arytmii u noworodków w materiale własnym.
Wśród 6 noworodków hospitalizowanych z powodu pojedynczych przedwczesnych pobudzeń nadkomorowych u dwóch arytmię stwierdzono prenatalnie, bez innych obciążeń wywiadu ciążowego, u trojga dzieci zaburzenia rytmu obserwowano w oddziale noworodkowym od 1-2 doby życia, u jednego dziecka niemiarową czynność serca wysłuchał ambulatoryjnie pediatra w 18 dobie życia. Żadne z siedmiorga dzieci z pobudzeniami przedwczesnymi nie prezentowało objawów klinicznych.
Spośród 18 dzieci z NCN u 12 nie stwierdzono objawów arytmii poza nieprawidłowo przyspieszoną czynnością serca, a u 6 występowały objawy kliniczne: niepokój, apatia, bladość powłok, niechęć do jedzenia, duszność, w tym troje dzieci było przyjęte do OIT z objawami wstrząsu kardiogennego (tab. 1). U czworga dzieci z NCN postępującą apatię i niechęć do jedzenia interpretowano jako objawy infekcji i z takim rozpoznaniem zostały skierowane do szpitala. U dwojga częstoskurcz rozpoznano prenatalnie. Jedna z matek samodzielnie zarejestrowała przyspieszoną czynność serca domowym pulsoksymetrem, druga, zaalarmowana pogarszającym się stanem dziecka, wezwała pogotowie. Dziewczynka z blokiem przedsionkowo-komorowym mimo bradykardii pozostawała w stanie dobrym.
Tabela 1. Charakterystyka pacjentów z zaburzeniami rytmu serca w materiale własnym.
| Pacjenci | NCN | Inne arytmie |
| Objawy arytmii (niepokój, apatia, bladość powłok, niechęć do jedzenia, duszność) | 6 (33,3%) | – |
| Wstrząs kardiogenny (OIOM) | 3 (16,7%) | – |
| Cechy preekscytacji w EKG | 3 (16,7%) | – |
| Farmakoterapia | 17 (94%) | – |
| Leczenie skojarzone | 7 (39%) | – |
U wszystkich noworodków wykonano badania laboratoryjne, u żadnego nie stwierdzając wykładników uszkodzenia mięśnia sercowego w surowicy.
W standardowym 12-odprowadzeniowym zapisie EKG czynność komór serca w trakcie częstoskurczu wynosiła 200-300/min, po ustąpieniu tylko u 3 stwierdzono jawne cechy preekscytacji (ryc. 2).
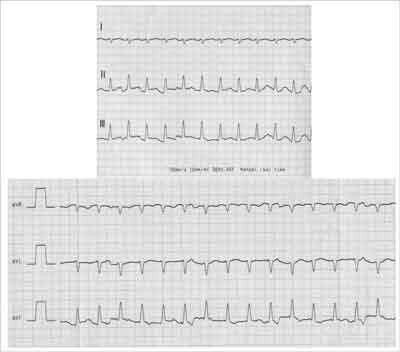
Ryc. 2. Zapis EKG: częstoskurcz nadkomorowy u noworodka – czynność serca 270/min.
W 24-godzinnym monitorowaniu EKG metodą Holtera u 4 dzieci z 18 z NCN poza częstoskurczami rejestrowano także pojedyncze pobudzenia przedwczesne i pary pobudzeń, a u jednego stwierdzono wstawki częstoskurczu przedsionkowego. Wśród pacjentów z przedwczesnymi pobudzeniami nadkomorowymi w zapisach Holter EKG rejestrowano od 9,2 do 24 tysięcy pojedynczych pobudzeń w ciągu doby. U dziecka z przedwczesnymi pobudzeniami komorowymi – 2,7 tysiąca pojedynczych pobudzeń o morfologii bloku lewej odnogi pęczka Hisa. U pacjenta z blokiem przedsionkowo-komorowym w EKG początkowo obserwowano okresowo blok 2:1 ze średnią czynnością serca w ciągu doby 140/min, w wieku 6 tygodni w zapisie Holter EKG dominował blok całkowity ze średnią czynnością serca 85/min, a w wieku 3 miesięcy – 72/min (ryc. 3).
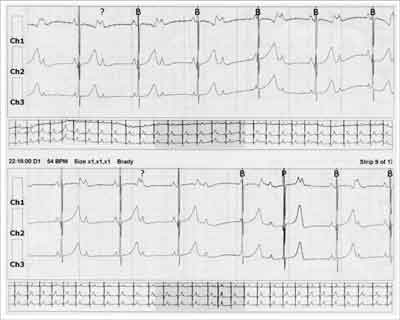
Ryc. 3. Zapis rejestracji Holter EKG: całkowity blok przedsionkowo-komorowy – częstość zespołów komorowych 55-60/min.
Powyżej zamieściliśmy fragment artykułu, do którego możesz uzyskać pełny dostęp.
Mam kod dostępu
- Aby uzyskać płatny dostęp do pełnej treści powyższego artykułu albo wszystkich artykułów (w zależności od wybranej opcji), należy wprowadzić kod.
- Wprowadzając kod, akceptują Państwo treść Regulaminu oraz potwierdzają zapoznanie się z nim.
- Aby kupić kod proszę skorzystać z jednej z poniższych opcji.
Opcja #1
24 zł
Wybieram
- dostęp do tego artykułu
- dostęp na 7 dni
uzyskany kod musi być wprowadzony na stronie artykułu, do którego został wykupiony
Opcja #2
59 zł
Wybieram
- dostęp do tego i pozostałych ponad 7000 artykułów
- dostęp na 30 dni
- najpopularniejsza opcja
Opcja #3
119 zł
Wybieram
- dostęp do tego i pozostałych ponad 7000 artykułów
- dostęp na 90 dni
- oszczędzasz 28 zł
Piśmiennictwo
1. Bieganowska K: Współczesne metody diagnostyczne i możliwości leczenia zaburzeń rytmu serca i przewodzenia u dzieci bez strukturalnych wad serca – kiedy i jak leczyć. Standardy Medyczne 2007; 9 (suppl. 30): 31-36. 2. Tomik A: Zaburzenia rytmu i przewodzenia u noworodków. Rozprawa doktorska, Warszawa 2004. 3. Kubicka K, Bieganowska K (red.): Zaburzenia rytmu serca u dzieci. PZWL, Warszawa 2001: 95-128. 4. Kamińska H, Tomik A, Werner B: Częstoskurcz nadkomorowy powikłany wstrząsem kardiogennym u 26-dniowego noworodka. Nowa Pediatria 2013; 3: 128-131. 5. Moak JP: Supraventricular tachycardia in the neonate and infant. Progress in Pediatric Cardiolology 2000; 11: 25-38. 6. Schlechte EA, Boramanand N, Funk M: Supraventricular tachycardia in the pediatric primary care setting: Age-related presentation, diagnosis, and management. J Pediatr Health Care 2008 Sep-Oct; 22(5): 289-299. 7. Drago F, Silvetti MS, De Santis A et al.: Paroxysmal reciprocating supraventricular tachycardia in infants: electrophysiologically guided medical treatment and long-term evolution of the re-entry circuit. Europace 2008; 10: 629-635. 8. Qureshi AU, Hyder SN, Sheikh AM, Sadiq M: Optimal dose of adenosine effective for supraventricular tachycardia in children. J Coll Physicians Surg Pak 2012; 22(10): 648-651. 9. McNamara DM, Holubkov R, Starling RC et al.: Controlled trial of intravenous immune globulin in recent-onset dilated cardiomyopathy. Circulation 2001; 103: 2254-2259. 10. Tavera MC, Bassareo PP, Neroni P et al.: Supraventricular tachycardia in neonates: antiarrhythmic drug choice dilemma. J Matern Fetal Neonatal Med 2010 Oct; 23 (suppl. 3): 30-33. 11. Vignati G, Annoni G: Characterization of supraventricular tachycardia in infants: clinical and instrumental diagnosis. Curr Pharm Des 2008; 14(8): 729-735. 12. Obel OA, Camm AJ: Supraventricular tachycardia. ECG diagnosis and anatomy. Eur Heart J 1997 May; 18 (suppl. C): C2-11. 13. Calabrò MP, Cerrito M, Luzza F, Oreto G: Supraventricular Tachycardia in Infants: Epidemiology and Clinical Management. Curr Pharm Des 2008; 14: 723-728.



