© Borgis - Medycyna Rodzinna 1/2006, s. 2-6
Włodzimierz Samborski
Problematyka fibromialgii w praktyce lekarza rodzinnego
Fibromyalgia in the praxis of general practitioner
z Kliniki Fizjoterapii, Reumatologii i Rehabilitacji Akademii Medycznej im. Karola Marcinkowskiego w Poznaniu
Kierownik Kliniki: prof. dr hab. med. Włodzimierz Samborski
Summary
Fibromyalgia (fb) classified in the group of soft tissue rheumatism diseases is a clinically defined complex of symptoms including chronic widespread musculoskeletal pain accompanied by exaggerated tenderness on palpation at characteristic „tender points”, autonomic disturbances and mental features like anxiety or depression. Fb is estimated to affect 2-4% of the population and is after osteoarthritis one of the most common diagnosis made in rheumatology practice, more frequently in women than in men.
The etiology and pathogenesis is unclear, endocrine, neurological, and metabolic disturbances in the central regulation of pain have been suggested as triggers of fb. Serotonin metabolism seems to play an important role in the fb. Abnormalities in central nervous system were supported by neuroimaging studies.
Although a number of drugs and methods were studied, the results of fb treatment remains unsatisfied. Only 1/3 of patients may profit from analgesics and nonsteroidal antinnflammatory drugs. The superior efficacy show the novel antidepressants facilitating blocking of pain processing by increasing noradrenaline or serotonin levels centrally and/or inhibition of central sensitization by blocking the effects of substance P (venlafaxine, mirtazapine, duloxetine).
For better understanding and more effective treatment patients with fb the collaboration of general practitioners, rheumatologists and psychiatrists is needed.

Aktualne badania epidemiologiczne, a także analiza przyjęć w gabinetach lekarskich wykazuje, że lekarze coraz częściej odwiedzani są przez chorych skarżących się na wszechobecne bóle oraz długą listę dodatkowych objawów. Lekarz opieki podstawowej ma zazwyczaj mocno ograniczony czas na przyjęcie jednego chorego i przedłużający się wywiad wprowadza często nerwowość w relacje lekarz-pacjent w przypadku wizyty w gabinecie osoby z tak licznymi dolegliwościami. Jest to również powodem odsyłania chorych do lekarzy różnych specjalności, którzy również mają kłopot z ustaleniem właściwej diagnozy. Kolejnym skutkiem wymienionych problemów jest kierowanie chorego na liczne i często obciążające organizm badania dodatkowe. Ku zdziwieniu lekarzy wyniki tych badań nie wyjaśniają przyczyny obserwowanych objawów, co niepokoi lekarza i pogłębia frustrację pacjenta. Celem obecnej publikacji jest przekazanie lekarzom podstawowej opieki zdrowotnej informacji na temat fibromialgii, która stwarza nierzadko opisane powyżej problemy diagnostyczne i terapeutyczne. Posiadanie podstawowej wiedzy na temat tej jednostki chorobowej pozwala uniknąć narażenia chorego na konsekwencje wynikające z zalecanych na ogół licznych leków i obciążania budżetu lekarza kosztami zlecanych badań.
Fibromialgia (fb) jest chorobą zaliczaną do grupy określanej mianem „reumatyzmu tkanek miękkich” lub reumatyzmu pozastawowego (1). Charakteryzuje się przewlekłymi, uogólnionymi bólami mięśniowo-stawowymi, którym towarzyszy nadmierna wrażliwość na ucisk charakterystycznych punktów zwanych „tender points”. Wymienionym objawom zaliczanym do kryteriów głównych towarzyszą liczne mniej lub bardziej nasilone zaburzenia zwane wegetatywnymi i funkcjonalnymi (2). Są one właśnie, obok bólu, głównym powodem często bezproduktywnych wizyt u różnych specjalistów. Do objawów tych należą:
– zaburzenia snu,
– uczucie zimnych rąk i/lub stóp,
– suchość w jamie ustnej,
– nadmierne pocenie się,
– zawroty głowy,
– dodatni dermografizm,
– bóle głowy (migrena),
– zaburzenia żołądkowo-jelitowe (zespół jelita drażliwego),
– uczucie ciała obcego w gardle,
– uczucie niemiarowej pracy serca,
– okresowe uczucie braku powietrza,
– parestezje,
– objawy dyzuryczne,
– skłonność do reakcji alergicznych.
U chorych obserwuje się też różne zaburzenia psychopatologiczne, głównie zaburzenia osobowości i depresję, zdarzają się zaburzenia menstruacji lub potencji. Tym samym chorzy z powodu wymienionych wyżej dolegliwości kierowani są przez lekarzy rodzinnych do reumatologów, ortopedów, neurologów, psychiatrów, gastroenterologów, laryngologów, stomatologów, alergologów, dermatologów, chirurgów naczyniowych, pulmonologów, kardiologów czy urologów. Wyliczono, że średni czas upływający od początku objawów do ustalenia rozpoznania wynosi około 5 lat, a w tym czasie chory odbywa średnio 15 wizyt u różnych lekarzy.
Fb jest jedną z najczęstszych, obok choroby zwyrodnieniowej, rozpoznawanych jednostek reumatologicznych stwierdzanych u około 2-4% populacji, głównie rasy białej. Około 9-krotnie częściej chorują kobiety, z reguły w wieku 30-50 lat, choć coraz więcej przypadków obserwuje się również wśród dzieci. Fb rozpoznawana jest głównie w krajach o dużej dynamice rozwoju cywilizacyjnego, na przykład w Stanach Zjednoczonych liczbę chorych szacuje się na około 6 mln (3, 4).
Etiologia choroby jest nieznana. Pierwsze objawy bólowe,których wystąpienie chorzy wiążą z różnymi sytuacjami stresogennymi dotyczą najczęściej odcinka szyjnego lub lędźwiowego kręgosłupa obejmując kolejno inne okolice, głównie grupy mięśni wspomagające duże stawy. Wśród licznych rozważań dotyczących patogenezy bólu i innych objawów fb stosunkowo wcześnie zwrócono uwagę na obserwowane u chorych zaburzenia snu wolnofalowego (non-REM sleep), gdzie w zapisie elektroencefalograficznym fazy IV snu wolnego wykazano obecność dodatkowych fal delta (alpha-delta sleep) (5). Według Bennetta konsekwencją nieprawidłowego snu są zaburzenia syntezy hormonu wzrostu (STH), potwierdzone obniżonym poziomem insulinopodobnego czynnika wzrostu (IGF), warunkujące niewłaściwą funkcję mięśni oraz zmęczenie. Skutkiem wadliwej sekrecji STH wydaje się być predyspozycja do mikrourazów w obrębie włókien mięśniowych i defekt mechanizmów reparacyjnych, a następstwem zmęczenia osłabiona czynność mięśni (6).
Według najbardziej akceptowanej koncepcji prawdopodobną przyczyną fb są zaburzenia metabolizmu serotoniny (5-HT). Deficyt tego neuromodulatora oraz jego prekursora tryptofanu obserwowany w surowicy, osoczu oraz płynie mózgowo-rdzeniowym jest zdaniem wielu autorów odpowiedzialny za nieprawidłową neurotransmisję serotoninergiczną i liczne objawy choroby, głównie percepcję bólu i cechy depresji (7). Uważa się również, że nieprawidłowa funkcja układu serotoninergicznego może być wynikiem zaburzeń funkcji osi podwzgórze-przysadka-nadnercza, a zwłaszcza niedostatecznej syntezy kortyzolu.
Wśród przyczyn niedoboru 5-HT wymienia się coraz częściej zaburzenia genetyczne polegające na zmianach w obrębie regionu promotorowego genu kodującego syntetazę transportera serotoniny (8).
Ponieważ w przypadku fb brakuje spójnych dowodów na istnienie patologii tkankowej, najnowsze badania koncentrują się na poszukiwaniu ośrodkowych mechanizmów bólu. U chorych opisano między innymi nieprawidłowe zjawisko sumowania się wtórnego bólu i tzw. sensytyzacji ośrodkowej odpowiadającej nasilonej pobudliwości neuronów tylnych rdzenia kręgowego. Sensytyzacja ośrodkowa zależy od mechanizmów neuronalnych oraz neurochemicznych, które przebiegają z udziałem różnych neuroprzekaźników, głównie substancji P (9).
Podsumowując rozważania na temat etiopatogenezy fb można stwierdzić, że choroba ta może wystąpić u osobnika z predyspozycjami genetycznymi w wyniku zadziałania czynników stresogennych pochodzenia endogennego lub egzogennego (ryc. 1).
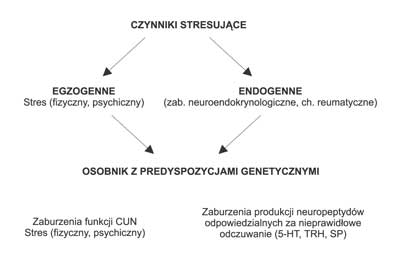
Ryc.1. Czynniki stresujące jako potencjalny czynnik wyzwalający objawy fibromialgii.
Obraz kliniczny i kryteria diagnostyczne
Objawy kliniczne fb są różnorodne, a ich nasilenie bardzo zmienne uzależnione od rozmaitych egzogennych i endogennych czynników stresujących (urazy, zimno, wilgoć, infekcje, czynniki psychosocjalne). Najistotniejszym objawem jest ból o przewlekłym charakterze z okresami zaostrzeń opisywanych przez chorych w sposób często bardzo dramatyczny i sugestywny („przypalanie skóry, wyszarpywanie ciała, wbijanie ostrych przedmiotów”). Dotyczy on przede wszystkim kręgosłupa i okolic dużych stawów, choć ma raczej charakter uogólniony („boli mnie każdy fragment ciała”). Intensywność odczuwanego bólu może zmieniać się w ciągu dnia, co stwarza niekiedy problemy z ustaleniem diagnozy. Cechą charakterystyczną jest wzrost jego nasilenia pod wpływem wysiłku fizycznego określany w literaturze anglosaskiej terminem „exercise intolerance”. Zjawisko to wynikające po części z uczucia stałego zmęczenia zniechęca do wykonywania jakiejkolwiek pracy, czy przejawiania aktywności życiowej (10).
Drugim oprócz bólu typowym objawem fb jest nadmierna wrażliwość na ucisk pewnych punktów zwanych „tender points ”, a odpowiadających miejscom przyczepów ścięgien lub ich przebiegowi. Ucisk w tych miejscach określany jest przez chorych jako ból, uczucie nieprzyjemne, powoduje odruch cofnięcia badanej kończyny lub wywołuje grymas na twarzy. Zamieszczona tabela przedstawia obowiązujące kryteria diagnostyczne fibromialgii zalecane przez American College of Rheumatology (ACR) (11).
Kryteria diagnostyczne fibromialgii wg ACR (1990).
I. Uogólniony ból w wywiadzie. Ból uznawany jest za uogólniony, jeśli zlokalizowany jest po prawej i lewej stronie ciała.
Czynniki stresujące
Powyżej i poniżej pasa oraz w osi ciała (odcinki szyjny, piersiowy, lędźwiowy kręgosłupa lub przednia powierzchnia klatki piersiowej). Według tej definicji kryterium jest spełnione, jeśli chory odczuwa ból okolic lewego barku i prawego biodra oraz odcinka szyjnego kręgosłupa.
II. Ból w l l z l 8 podanych niżej punktów (9 symetrycznych par punktów) pod wpływem ucisku opuszką kciuka lub palca wskazującego. Lokalizacja proponowanych przez ACR „tender points” przedstawia się następująco:
– potylica – przyczepy ścięgien w okolicy potylicznej;
– dolny odcinek szyi – przestrzenie między wyrostkami poprzecznymi na odcinku C5-C7;
– trapezius – punkt położony na górnym brzegu mięśnia czworobocznego pośrodku między barkiem i szyją;
– supraspinatus – punkt leżący pośrodku nad grzbietem łopatki;
– II żebro – na górnym brzegu, nieco bocznie od połączenia chrzęstno-kostnego;
– nadkłykieć boczny – 2 cm dystalnie do nadkłykcia bocznego kości ramiennej;
– okolica pośladkowa – fałd mięśniowy w obrębie górnego, zewnętrznego kwadrantu pośladka;
– krętarz większy – punkt położony za prominentia trochanterica;
– kolano – okolica przyśrodkowa kolana (fad pad) proksymalnie w stosunku do szpary stawowej.
Ucisk palcem powinien być przeprowadzony z siłą około 4 kg. Za bolesny należy uznać punkt, ucisk którego wywołuje wyraźny ból, sygnalizowany przez chorego werbalnie, w formie grymasu na twarzy lub cofnięcia np. badanej kończyny („jump sign”). W celu ustalenia diagnozy muszą zachodzić oba podane powyżej kryteria. Uogólniony ból musi trwać co najmniej 3 miesiące. Według ACR współistnienie innej choroby nie wyklucza rozpoznania fibromialgii.
Lokalizację proponowanych przez ACR „tender points” obrazuje rycina 2.
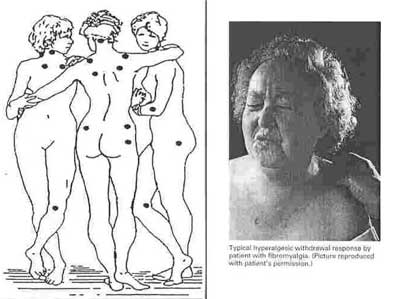
Ryc. 2. Lokalizacja „tender points” proponowana przez American College of Rheumatology.
Bardzo charakterystyczne dla fb wspomniane już powyżej liczne objawy towarzyszące. Należą do nich: osłabienie siły mięśniowej, sztywność, uczucie stałego zmęczenia oraz szereg dolegliwości sugerujących nieprawidłową funkcję różnych narządów wewnętrznych zwanych objawami wegetatywnymi i funkcjonalnymi.
Według różnych źródeł 20-70% chorych na fb reprezentuje objawy psychopatologiczne, takie jak stany lękowe, stany napięcia nerwowego, zaburzenia osobowości, objawy psychastenii, schizofrenii czy skłonność do depresji (12). Uważa się, że są one nieodłącznym elementem spektrum symptomów tej choroby obok zaburzeń wegetatywnych i funkcjonalnych, a ich występowanie jest wynikiem predyspozycji genetycznych. Fb postrzegana jest często niesłusznie jako rodzaj „bólowej maski depresji”.
Badania dodatkowe i różnicowanie
Powyżej zamieściliśmy fragment artykułu, do którego możesz uzyskać pełny dostęp.
Mam kod dostępu
- Aby uzyskać płatny dostęp do pełnej treści powyższego artykułu albo wszystkich artykułów (w zależności od wybranej opcji), należy wprowadzić kod.
- Wprowadzając kod, akceptują Państwo treść Regulaminu oraz potwierdzają zapoznanie się z nim.
- Aby kupić kod proszę skorzystać z jednej z poniższych opcji.
Opcja #1
24 zł
Wybieram
- dostęp do tego artykułu
- dostęp na 7 dni
uzyskany kod musi być wprowadzony na stronie artykułu, do którego został wykupiony
Opcja #2
59 zł
Wybieram
- dostęp do tego i pozostałych ponad 7000 artykułów
- dostęp na 30 dni
- najpopularniejsza opcja
Opcja #3
119 zł
Wybieram
- dostęp do tego i pozostałych ponad 7000 artykułów
- dostęp na 90 dni
- oszczędzasz 28 zł
Piśmiennictwo
1. Kawasaki T.: Classification of the rheurnatic diseases. Primer on the Rheumatic Diseases, IX Edition, Atlanta, Arthritis Fundation, 1987, 130. 2.Mueller W., Lautenschlaeger J.: Die generalisierte Tendomyopathie (GTM). Teil I: Klinik, Verlauf und Differentialdiagnose. Z Rheumatol, 1990, 49, l l. 3. Wolfe F.: The epidemiology of fibromyalgia. J Musculoskeletal Pain, 1993, l, 137. 4.Samborski W., et al.: Vergleichende Untersuchungen ueber Haeufigkeit, Geschlechts-und Altersverteilung bei generalisierten Tendornyopathie (GTM) und chronischern Lumbalsyndrorn. Akt, Rheumatol., 1992, 17, 87. 5.Moldofsky´ H-K.: Disordered sleep in fibromyalgia and related myofascial pain conditions. Dent-Clin-North-Am, 2001, 45(4), 701. 6.Bennett R.M., et al.: Hypothalamic-pituitary-insuline-like growth factor-l-axis dysfunction in patients with fibromyalgia. J Rheumatol, 1997, 24, 1384. 7.Stratz T., et al.: Die Serotoninkonzentration im Serum bei Patienten mit generalisierter Tendornyopathie (Fibromyalgie) und chronischer Polyarthritis. Med.Klin., 1993, 88,458. 8.Offenbacher M., et al.: Possible association of fiibromyalgia with polymorphism in the serotonin transporter gene regulatory region. Arthritis Rheum, 1999, 42, 2482. 9.Li J., et al.: Windup leads to characteristics of central sensitization. Pain, 1999, 79,75. 10.Cathey M.A., et al.: Functional ability and work status in patients with fibromyalgia. Arthritis Care Res, 1988, 1,1. 11. Wolfe F., et al.: The American College of Rheumatology l 990 criteria for the classification of fibromyalgia: report of the multicenter criteria committee. Arthritis Rheum, 1990, 33, 160. 12. Boissevain M.D., Mc Cain G.A.: Toward an integrated understanding of fibromyalgia syndrome. Psychological and phenomenological aspects. Pain, 1999, 45, 239. 13.Alnigenis M.N., Borland R.: Fibromyalgia syndrome and serotonin. Clin Exp Rheumatol, 2001, 19, 205. 14. Russell U., et al.: Elevated cerebrospinal fluid levels of substance P in patients with fibromyalgia syndrome. Arthritis Rheum, 1994, 37, 1593. 15.Kwiatek R., et al.: Regional cerebral blood flow in fibromyalgia: single-proton-emission computer tomography evidence of reduction in the pontine tegmentum and thalami. Arthritis Rheum, 2000, 43, 2823. 16.Mueller W.: The fibrositis Syndrome: Diagnosis, Differential Diagnosis and Pathogenesis. Scand J Rheumatol, 1987, 65, 40. 17.Fassbender K., et al.: Tender points, depressive and functional symptoms: Comparison between fibromyalgia and major depression. Clin Rheumatol, 1997, 16, 76. 18.Lund-Olsen H., Lund-Olsen K.: The etiology and possible treatment of chronic fatigue syndrome and fibromyalgia. Medical Hypotheses, 1994, 43, 55. 19.Bradley L.A., Alberts K.R.: Psychological behavioral approches to pain management for patients with rheumatic disease. Rheum Dis Clin North Am, 1999, 25, 215. 20.Samborski W., et al.: The 5-HT3 blockers in the treatment of the primary fibromyalgia syndrome: a l 0-day open study with Tropisetron et Iow dose. Mat Med Pol, 1996, 28, 17. 21.Arnold L.M., et al.: Antidepressant treatment of fibromyalgia. A meta-analysis and review. Psychosomatics, 2000, 41, 104. 22.Dwight M.M., et al.: An open clinical trial of venlafaxine treatment of fibromyalgia. Psychosomatics, 1998, 39, 14. 23.Samborski W., et al.: Open trial with mirtazapine in patients with fibromyalgia. Psychopharmacology 2004, 37:168-170. 24.Samborski W., et al.: Intraindividueller Vergleich einer Ganzkoerperkaelthetherapie und einer Waermebehandlung mit Fangopackungen bei der generalisierten Tendomyopathie (GTM). Z Rheumatol 1992; 51:382-386.


