© Borgis - Postępy Nauk Medycznych 7/2014, s. 432-438
*Monika Duda
Zaburzenie równowagi współczulno-przywspółczulnej w chorobach układu sercowo-naczyniowego
Sympathetic-parasympathetic imbalance in cardiovascular disease
Zakład Fizjologii Klinicznej, Centrum Medyczne Kształcenia Podyplomowego, Warszawa
Kierownik Zakładu: prof. dr hab. med. Andrzej Beręsewicz
Streszczenie
Autonomiczny układ nerwowy (AUN) odgrywa istotną rolę w kontroli i regulacji ogólnoustrojowej homeostazy. Badania kliniczne i eksperymentalne wskazują, że ważnym elementem patomechanizmu chorób układu sercowo-naczyniowego, niewydolności nerek oraz takich stanów jak zespół kardiometaboliczny, otyłość i cukrzyca jest przewlekły wzrost aktywności części współczulnej AUN. Chociaż dokładny mechanizm tego zjawiska nie jest dokładnie poznany, to istotną rolę przypisuje się zaburzeniom funkcjonowania: 1) obwodowych receptorów, czyli baro-, chemo- i ergoreceptorów, 2) struktur centralnych kontrolujących obwodową aktywność układu współczulnego, takich jak neurony obszaru przedniego brzuszno-bocznej części rdzenia przedłużonego (RVLM) oraz jądra przykomorowego podwzgórza (PVN) oraz 3) dróg eferentnych. Proponowanych jest kilka innych czynników, które mogą chronicznie podwyższać aktywność części współczulnej AUN, należą do nich m.in.: zaburzenia funkcjonowania nerek, wzrost osmolarności płynów zewnątrzkomórkowych oraz wiele czynników humoralnych takich jak tlenek azotu (NO), angiotensyna II i reaktywne formy tlenu. Niniejszy artykuł przybliża aktualną wiedzę na temat udziału przewlekłej aktywacji układu współczulnego w rozwoju nadciśnienia tętniczego i niewydolności serca.
Summary
The autonomic nervous system plays a pivotal role in the control and regulation of the body homeostasis. There is growing evidence that chronic abnormal activation of the sympathetic subdivision of autonomic nervous system is involved in the pathogenesis of several cardiovascular, renal and metabolic diseases. Although the precise mechanisms of sympathetic excitation are not fully understood, considerable evidence suggests that are likely related to changes in: 1) peripheral baroreceptors, chemoreceptors and ergoreceptors reflexes, 2) central site that integrate sympathetic outflow, i.e. neurons of rostal ventrolateral medulaa (RVLM) and paraventricular nucleus (PVN) and 3) efferent signal transduction. However, the cardiovascular diseases are associated with increase in mean level of sympathetic activity and there other factors may be implicated e.g.: alter kidney activity, increase in extracellular fluid osmolarity, and host of humoral factors including NO, angiotensin II and reactive oxygen species. This review focused on the potential mechanism underlying sympathetic activation in cardiovascular diseases.

WSTĘP
Autonomiczny układ nerwowy (AUN) jest głównym regulatorem ogólnoustrojowej homeostazy, w tym homeostazy układu sercowo-naczyniowego. W czasie „odpoczynku i trawienia” (ang. rest and digest) przewagę regulacyjną zyskuje część przywspółczulna AUN, a w czasie „walki i ucieczki” (ang. fight and flight) – część współczulna. Aktywacja współczulna, związana z sytuacjami stresowymi, jest procesem krótkotrwałym, skutkującym szybko przemijającymi zmianami czynnościowymi. Natomiast długotrwała aktywacja współczulna jest zjawiskiem niekorzystnym, uczestniczącym w rozwoju wielu chorób, w tym chorób układu sercowo-naczyniowego. W niniejszym artykule zostaną omówione następujące zagadnienia: 1) związek między nadaktywnością współczulną i chorobami układu krążenia, 2) czynnościowa organizacja AUN i koncepcja fizjologicznej równowagi współczulno-przywspółczulnej oraz 3) mechanizmy przewlekłej aktywacji współczulnej w różnych stanach kardiologicznych.
WZROST AKTYWNOŚCI WSPÓŁCZULNEJ W CHOROBACH UKŁADU SERCOWO-NACZYNIOWEGO
Wielu chorobom układu sercowo-naczyniowego (np. nadciśnienie tętnicze i niewydolność serca) (1, 2), niewydolności nerek (3), a także zaburzeniom metabolicznym (otyłość, cukrzyca, zespół kardiometaboliczy) (4) towarzyszy stan chronicznej nierównowagi współczulno-przywspółczulnej, który skutkuje przewlekłą nadaktywnością części współczulnej AUN. Najlepiej to zagadnienie zostało scharakteryzowane w przypadku nadciśnienia tętniczego (NT) i niewydolności serca (NS).
U chorych z NT spoczynkowa nadaktywność układu współczulnego przejawia się wzrostem stężenia noradrenaliny we krwi (2). Występuje ona już we wczesnym okresie u osób z NT granicznym (5) oraz u młodych osób z rodzinną historią NT (6). Analiza regionalnego uwalniania katecholamin pokazuje, że wzrost aktywności współczulnej dotyczy przede wszystkim serca i nerek, gdzie stężenie noradrenaliny wzrastało o odpowiednio 250 i 70% (7) i jest to prawdopodobnie wypadkową zwiększonego uwalniania noradrenaliny (wtórnie do zwiększonej aktywności nerwów współczulnych) i jej upośledzonego wychwytu zwrotnego (8). O nadaktywności współczulnej u chorych z NT świadczy również wzrost aktywności nerwów współczulnych mięśni szkieletowych (ang. muscle sympathetic nerve activity – MSNA), szczególnie w grupie pacjentów z NT pierwotnym i naczyniowo-nerkowym (9, 10). W modelach eksperymentalnych NT pokazano również wzrost aktywności nerkowych nerwów współczulnych (11).
Podobnie, spoczynkowa aktywność współczulna rośnie wraz z zaawansowaniem NS mierzonym w skali NYHA i stopniowo zyskuje przewagę nad aktywnością przywspółczulną. Objawia się to postępującym wzrostem stężenia noradrenaliny we krwi i sercu. W łagodnej postaci NS poziom podnosi się 3-4-krotnie, natomiast w schyłkowej postaci nawet 50-krotnie (1, 12). Tu również obserwujemy dysproporcje w uwalnianiu noradrenaliny, i tak: najwyższe stężenie neuroprzekaźnika występuje w sercu, mniejsze w nerkach, mięśniach szkieletowych, wątrobie i jelitach, a w płucach nie zmienia się (12). Sercowy wzrost uwalniania noradrenaliny towarzyszy już łagodnym postaciom NS, w nerkach i mięśniach wzrost pojawia się dopiero w zaawansowanym stadium NS (13). U pacjentów z niedokrwienną NS opisano również nadaktywność nerwów współczulnych mięśni szkieletowych (14), a u zwierząt z NS dodatkowo wzrost aktywności nerkowych nerwów współczulnych (15). Ze wzrostem aktywności sercowych nerwów współczulnych w NS związanych jest wiele niekorzystnych efektów, takich jak: (a) zaburzenia obiegu Ca2+ w kardiomiocytach, które prowadzą do spadku kurczliwości serca (16), (b) wzrost spontanicznego uwalniania Ca2+ z siateczki sarkoplazmatycznej, co sprzyja spontanicznej depolaryzacji, arytmiom i nagłej śmierci sercowej (17, 18) oraz (c) zwiększone ryzyko wystąpienia ostrych incydentów wieńcowych (19).
Nadaktywność współczulna jest niekorzystnym zjawiskiem, per se, ale także dlatego, że skutkuje zwiększoną aktywacją układu renina-angiotensyna-aldosteron (RAA). Istnieje rodzaj dodatniego sprzężenia zwrotnego między tymi układami. Pobudzenie współczulne, poprzez zwiększenie wydzielania reniny, skutkuje aktywacją układu RAA. Z kolei angiotensyna II (AT II) aktywuje układ współczulny na wszystkich jego poziomach, a zwłaszcza na poziomie centralnego układu nerwowego (ryc. 1A i B).
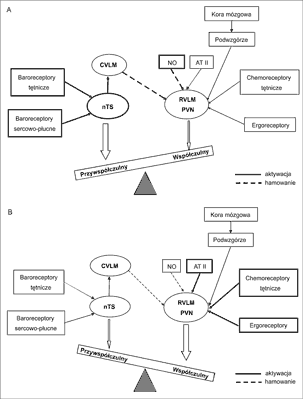
Ryc. 1. Uproszczony schemat równowagi współczulno-przywspółczulnej w normie (A) i w chorobach sercowo-naczyniowych (B).
Obserwacje kliniczne i eksperymentalne (niektóre z nich zostaną omówione w obecnym numerze „Postępów Nauk Medycznych”) wskazują na związek między poziomem dysfunkcji AUN a zwiększonym ryzykiem rozwoju chorób sercowo-naczyniowych. Świadczą o tym dwa rodzaje obserwacji. Po pierwsze, we wszystkich stanach, którym towarzyszy nadaktywność części współczulnej AUN, koreluje ona z zaawansowaniem przerostu mięśnia sercowego oraz zwiększoną zachorowalnością i śmiertelnością sercowo-naczyniową. Po drugie, terapie przeciwdziałające aktywacji współczulnej (leki β-adrenolityczne, inhibitory ACE, sartany, trening fizyczny, denerwacja tętnic nerkowych) mają korzystne działanie kliniczne, szczególnie dobrze udokumentowane w NT i NS (20-22).
CZYNNOŚCIOWA ORGANIZACJA AUTONOMICZNEGO UKŁADU NERWOWEGO
AUN nie podlega kontroli naszej świadomości, funkcjonuje na zasadzie odruchów i składa się z części współczulnej (sympatycznej) i przywspółczulnej (parasympatycznej). W skład łuków odruchowych wchodzą skupiska komórek nerwowych (jądra nerwowe, centra nerwowe) w rdzeniu przedłużonym i podwzgórzu oraz dośrodkowe (czuciowe, aferentne) i odśrodkowe (ruchowe, eferentne) drogi nerwowe.
Część centralna AUN
Aktywnością obwodową układu współczulnego bezpośrednio zawiaduje obszar przedni brzuszno-bocznej części rdzenia przedłużonego (ang. rostral ventrolateral medulla – RVLM) oraz powiązane z nim jądro przykomorowe podwzgórza (ang. paraventricular nucleus – PVN) (ryc. 1A). Neurony RVLM wykazują spontaniczną aktywność i są swoistym rozrusznikiem generującym toniczne pobudzenia układu współczulnego. PVN z kolei pobudza za pośrednictwem interneuronów glutaminergicznych RVLM i przedzwojowe neurony współczulne oraz moduluje aktywność ośrodków podwzgórza i rdzenia przedłużonego. Na aktywność własną RVLM nakładają się dodatkowo wpływy hamujące i aktywujące pochodzące z: kory mózgowej i podwzgórza, receptorów obwodowych AUN (m.in. baroreceptorów tętniczych i sercowo-płucnych, chemoreceptorów tętniczych i ergoreceptorów mięśniowych) oraz czynników humoralnych, takich jak angiotensyna II, tlenek azotu (NO) i wolne rodniki tlenowe (23, 24).
Obwodową aktywność układu przywspółczulnego kontroluje jądro pasma samotnego (ang. nucleus tractus solitarius – nTS). Jądro to pobudza obszar tylny brzuszno-przyśrodkowej części rdzenia przedłużonego (ang. caudal ventrolateral medulla – CVLM) i poprzez CMLV wywiera toniczne działanie hamujące czynność RVLM i obwodową aktywność układu współczulnego (ryc. 1A).
Drogi aferentne
Zaczynają się receptorami monitorującymi różne elementy homeostazy ustrojowej (np. ciśnienie krwi, skład gazowy krwi, stan rozciągnięcia jam serca, intensywność pracy mięśniowej). Impulsy z tych receptorów biegną nerwowymi włóknami aferentnymi do ośrodkowego układu nerwowego. Impulsy z baroreceptorów tętniczych i sercowo-płucnych skutkują zwiększoną aktywacją przywspółczulną i równoczesnym hamowaniem aktywności współczulnej (ryc. 1A). Impulsy z chemoreceptorów tętniczych i ergoreceptorów mięśniowych pośrednio lub bezpośrednio aktywują RVLM, co skutkuje obwodową aktywacją współczulną.
Drogi eferentne
Na zakończeniach zazwojowych nerwów współczulnych uwalniana jest noradrenalina, która działa poprzez aktywację rodziny receptorów β oraz α. Uwalnianie noradrenaliny z zakończeń, obok impulsacji nerwowej, jest regulowane za pośrednictwem licznych receptorów obecnych na zakończeniach presynaptycznych. Dla przykładu, angiotensyna II zwiększa uwalnianie noradrenaliny poprzez presynaptyczne receptory AT1. Mediatorem układu przywspółczulnego jest acetylocholina działająca poprzez receptory muskarynowe. Serce jest unerwione równocześnie przez eferentne włókna współczulne i przywspółczulne, tętnice i żyły głównie przez nerwy współczulne, natomiast nerki tylko przez nerwy współczulne.
Układ krążenia znajduje się pod równoczesnym przeciwstawnym wpływem układu współczulnego i przywspółczulnego, a regulacja z udziałem AUN polega na zmianie wzajemnych proporcji aktywności obu części. W spoczynku przewagę ma część przywspółczulna, o czym świadczy fakt, że blokada receptorów muskarynowych przy pomocy atropiny przyspiesza rytm serca o ~40 uderzeń/minutę, a blokada β-receptorów adrenergicznych rytm ten zwalnia jedynie o ~15 uderzeń/min (25).
Powyżej zamieściliśmy fragment artykułu, do którego możesz uzyskać pełny dostęp.
Mam kod dostępu
- Aby uzyskać płatny dostęp do pełnej treści powyższego artykułu albo wszystkich artykułów (w zależności od wybranej opcji), należy wprowadzić kod.
- Wprowadzając kod, akceptują Państwo treść Regulaminu oraz potwierdzają zapoznanie się z nim.
- Aby kupić kod proszę skorzystać z jednej z poniższych opcji.
Opcja #1
24 zł
Wybieram
- dostęp do tego artykułu
- dostęp na 7 dni
uzyskany kod musi być wprowadzony na stronie artykułu, do którego został wykupiony
Opcja #2
59 zł
Wybieram
- dostęp do tego i pozostałych ponad 7000 artykułów
- dostęp na 30 dni
- najpopularniejsza opcja
Opcja #3
119 zł
Wybieram
- dostęp do tego i pozostałych ponad 7000 artykułów
- dostęp na 90 dni
- oszczędzasz 28 zł
Piśmiennictwo
1. Triposkiadis F, Karayannis G, Giamouzis G et al.: The sympathetic nervous system in heart failure physiology, pathophysiology, and clinical implications. J Am Coll Cardiol 2009; 54: 1747-1762.
2. Esler M, Lambert G, Jennings G: Increased regional sympathetic nervous activity in human hypertension: causes and consequences. J Hypertens 1990; 8: S53-57.
3. Zucker IH: Novel mechanisms of sympathetic regulation in chronic heart failure. Hypertension 2006; 48: 1005-1011.
4. Voulgari C, Pagoni S, Vinik A et al.: Exercise improves cardiac autonomic function in obesity and diabetes. Metabolism 2013; 62: 609-621.
5. Anderson EA, Sinkey CA, Lawton WJ et al.: Elevated sympathetic nerve activity in borderline hypertensive humans. Evidence from direct intraneural recordings. Hypertension 1989; 14: 177-183.
6. Ferrier C, Cox H, Esler M: Elevated total body noradrenaline spillover in normotensive members of hypertensive families. Clin Sci (Lond) 1993; 84: 225-230.
7. Esler M, Jennings G, Lambert G: Noradrenaline release and the pathophysiology of primary human hypertension. Am J Hypertens 1989; 2: 140S-146S.
8. Schlaich MP, Lambert E, Kaye DM et al.: Sympathetic augmentation in hypertension: role of nerve firing, norepinephrine reuptake, and angiotensin neuromodulation. Hypertension 2004; 43: 169-175.
9. Miyajima E, Yamada Y, Yoshida Y et al.: Muscle sympathetic nerve activity in renovascular hypertension and primary aldosteronism. Hypertension 1991; 17: 1057-1062.
10. Grassi G, Cattaneo BM, Seravalle G et al.: Baroreflex control of sympathetic nerve activity in essential and secondary hypertension. Hypertension 1998; 31: 68-72.
11. Nishi EE, Bergamaschi CT, Oliveira-Sales EB et al.: Losartan reduces oxidative stress within the rostral ventrolateral medulla of rats with renovascular hypertension. Am J Hypertens 2013; 26: 858-865.
12. Hasking GJ, Esler MD, Jennings GL et al.: Norepinephrine spillover to plasma in patients with congestive heart failure: evidence of increased overall and cardiorenal sympathetic nervous activity. Circulation 1986; 73: 615-621.
13. Rundqvist B, Casale R, Bergmann-Sverrisdottir Y et al.: Rapid fall in sympathetic nerve hyperactivity in patients with heart failure after cardiac transplantation. J Cardiac Failure 1997; 3: 21-26.
14. Notarius CF, Spaak J, Morris BL, Floras JS: Comparison of muscle sympathetic activity in ischemic and nonischemic heart failure. J Card Fail 2007; 13: 470-475.
15. Gan XB, Liu TY, Xiong XQ et al.: Hydrogen sulfide in paraventricular nucleus enhances sympathetic activity and cardiac sympathetic afferent reflex in chronic heart failure rats. PLoS One 2012; 7: e50102.
16. Lehnart SE, Wehrens XH, Marks AR: Calstabin deficiency, ryanodine receptors, and sudden cardiac death. Biochem Biophys Res Commun 2004; 322: 1267-1279.
17. Keating MT, Sanguinetti MC: Molecular and cellular mechanisms of cardiac arrhythmias. Cell 2001; 104: 569-580.
18. Meredith IT, Broughton A, Jennings GL et al.: Evidence of a selective increase in cardiac sympathetic activity in patients with sustained ventricular arrhythmias. N Engl J Med 1991; 325: 618-624.
19. Mann DL, Kent RL, Parsons B et al.: Adrenergic effects on the biology of the adult mammalian cardiocyte. Circulation 1992; 85: 790-804.
20. Patel KP, Zheng H: Central neural control of sympathetic nerve activity in heart failure following exercise training. Am J Physiol Heart Circ Physiol 2012; 302: H527-537.
21. Thukkani AK, Bhatt DL: Renal denervation therapy for hypertension. Circulation 2013; 128: 2251-2254.
22. Davies JE, Manisty CH, Petraco R et al.: First-in-man safety evaluation of renal denervation for chronic systolic heart failure: primary outcome from REACH-Pilot study. Int J Cardiol 2013; 162: 189-192.
23. Malpas SC: Sympathetic nervous system overactivity and its role in the development of cardiovascular disease. Physiol Rev 2010; 90: 513-557.
24. Mączewski M: Układ współczulny w normie i niewydolności serca. [W:] Beręsewicz A (red.): Patofizjologia niewydolności serca. CMKP, Warszawa 2010: 119-129.
25. Newton GE, Parker AB, Landzberg JS et al.: Muscarinic receptor modulation of basal and beta-adrenergic stimulated function of the failing human left ventricle. J Clin Invest 1996; 98: 2756-2763.
26. Kougias P, Weakley SM, Yao Q et al.: Arterial baroreceptors in the management of systemic hypertension. Med Sci Monit 2010; 16(1): RA1-8.
27. Thrasher TN: Arterial baroreceptor input contributes to long-term control of blood pressure. Curr Hypertens Rep 2006 Jun; 8(3): 249-254.
28. Thrasher TN: Unloading arterial baroreceptors causes neurogenic hypertension. Am J Physiol Regul Integr Comp Physiol 2002; 282(4): R1044-1053.
29. Holton P, Wood JB: The effects of bilateral removal of the carotid bodies and denervation of the carotid sinuses in two human subjects. J Physiol 1965; 181(2): 365-378.
30. Smit AA, Timmers HJ, Wieling W et al.: Long-term effects of carotid sinus denervation on arterial blood pressure in humans. Circulation 2002; 105(11): 1329-1335.
31. Wustmann K, Kucera JP, Scheffers I et al.: Effects of chronic baroreceptor stimulation on the autonomic cardiovascular regulation in patients with drug-resistant arterial hypertension. Hypertension 2009; 54(3): 530-536.
32. Zucker IH, Hackley JF, Cornish KG et al.: Chronic baroreceptor activation enhances survival in dogs with pacing-induced heart failure. Hypertension 2007; 50: 904-910.
33. Carlson SH, Wyss JM: Neurohormonal regulation of the sympathetic nervous system: new insights into central mechanisms of action. Curr Hypertens Rep 2008; 10: 233-240.
34. Zucker IH, Schultz HD, Li YF et al.: The origin of sympathetic outflow in heart failure: the roles of angiotensin II and nitric oxide. Prog Biophys Mol Biol 2004; 84: 217-232.
35. Gao L, Wang W, Li YL et al.: Superoxide mediates sympathoexcitation in heart failure: roles of angiotensin II and NAD(P)H oxidase. Circ Res 2004; 95: 937-944.
36. Kumagai K, Reid IA: Losartan inhibits sympathetic and cardiovascular responses to carotid occlusion. Hypertension 1994; 23: 827-831.
37. Li JH: Central integration of muscle reflex and arterial baroreflex in midbrain periaqueductal gray: roles of GABA and NO. Am J Physiol Heart Circ Physiol 2004; 287: H1312-H1318.
38. Patel KP, Zhang K, Zucker IH et al.: Decreased gene expression of neuronal nitric oxide synthase in hypothalamus and brainstem of rats in heart failure. Brain Res 1996; 734: 109-115.
39. Wang Y, Liu XF, Cornish KG et al.: Effects of nNOS antisense in the paraventricular nucleus on blood pressure and heart rate in rats with heart failure. Am J Physiol Heart Circ Physiol 2005; 288: H205-H213.
40. Nozoe M, Hirooka Y, Koga Y et al.: Inhibition of Rac1-derived reactive oxygen species in nucleus tractus solitarius decreases blood pressure and heart rate in stroke-prone spontaneously hypertensive rats. Hypertension 2007; 50: 62-68.
41. Davern PJ, Head GA: Fos-related antigen immunoreactivity after acute and chronic angiotensin II-induced hypertension in the rabbit brain. Hypertension 2007; 49: 1170-1177.
42. Lohmeier TE, Lohmeier JR, Haque A et al.: Baroreflexes prevent neurally induced sodium retention in angiotensin hypertension. Am J Physiol Regul Integr Comp Physiol 2000; 279: R1437-1448.
43. Neumann J, Ligtenberg G, Klein II et al.: Sympathetic hyperactivity in chronic kidney disease: pathogenesis, clinical relevance, and treatment. Kidney Int 2004; 65: 1568-1576.
44. Katholi RE, Whitlow PL, Hageman GR et al.: Intrarenal adenosine produces hypertension by activating the sympathetic nervous system via the renal nerves in the dog. J Hypertens 1984; 2: 349-359.
45. Ye S, Gamburd M, Mozayeni P et al.: A limited renal injury may cause a permanent form of neurogenic hypertension. Am J Hypertens 1998; 11: 723-728.
46. Campese VM, Kogosov E: Renal afferent denervation prevents hypertension in rats with chronic renal failure. Hypertension 1995; 25: 878-882.
47. Converse RL Jr, Jacobsen TN, Toto RD et al.: Sympathetic overactivity in patients with chronic renal failure. N Engl J Med 1992; 327: 1912-1918.
48. Hausberg M, Kosch M, Harmelink P et al.: Sympathetic nerve activity in end-stage renal disease. Circulation 2002; 106: 1974-1979.
49. Farquhar WB, Wenner MM, Delaney EP et al.: Sympathetic neural responses to increased osmolality in humans. Am J Physiol Heart Circ Physiol 2006; 291: H2181-2186.
50. Shi P, Stocker SD, Toney GM: Organum vasculosum laminae terminalis contributes to increased sympathetic nerve activity induced by central hyperosmolality. Am J Physiol Regul Integr Comp Physiol 2007; 293: R2279-2289.
51. Johnson AK, Cunningham JT, Thunhorst RL: Integrative role of the lamina terminalis in the regulation of cardiovascular and body fluid homeostasis. Clin Exp Pharmacol Physiol 1996; 23: 183-191.
52. Stocker SD, Osborn JL, Carmichael SP: Forebrain osmotic regulation of the sympathetic nervous system. Clin Exp Pharmacol Physiol 2008; 35: 695-700.
53. Toney GM, Chen QH, Cato MJ et al.: Central osmotic regulation of sympathetic nerve activity. Acta Physiol Scand 2003; 177: 43-55.
54. Adams JM, Madden CJ, Sved AF et al.: Increased dietary salt enhances sympathoexcitatory and sympathoinhibitory responses from the rostral ventrolateral medulla. Hypertension 2007; 50: 354-359.

