© Borgis - Nowa Pediatria 1/2015, s. 15-18
*Anna Piórecka-Makuła, Tomasz Książczyk
Całkowity blok prawej odnogi pęczka Hisa u dziecka po chirurgicznej korekcji ubytku przegrody międzykomorowej
Complete right bundle branch block in child after surgical closure of the venticular septal defect
Klinika Kardiologii Wieku Dziecięcego i Pediatrii Ogólnej, Warszawski Uniwersytet Medyczny
Kierownik Klinki: prof. dr hab. n. med. Bożena Werner
Summary
Ventricle septal defect (VSD) is the most common type of congenital heart defect in children (CHD), occurs approximately in 2.56/1000 live births and accounts for around 15-20% of all CHD. The authors present a case of male newborn diagnosed with VSD in the neonatal period. The child was asymptomatic and in a good general condition in the first months of life. At the age of 5 months syndromes of heart failure were present: tachypnoe with use of accessory breathing muscles, enlarged liver, elevated serum concentration of NTproBNP, enlargement of heart size and increased pulmonary blood flow in chest X-Ray and enlargement of the left atrium and left ventricle in echocardiography. The patient was qualified for the surgical closure of VSD. Surgery was performed at the age of 6 months. In postsurgical assessment the resolution of clinical symptoms, complete closure of the defect and complete right bundle branch block pattern in the ECG with no hemodynamic consequences and no rhythm disorders were found. Complete RBBB is very common sequele of the surgical correction of the VSD in infants. Usually it has no negative hemodynamic effect but in the recent studies with use of very sensitive echocardiographic tools (tissue dopler, speckle tracking) decreased right ventricle function and ventricles dyssynchrony was found in patients with complete RBBB after surgical VSD closure.

Wstęp
Ubytek przegrody międzykomorowej (VSD) jest najczęstszą wrodzoną wadą serca u dzieci i stanowi ok. 15-20% wszystkich wrodzonych wad serca. Częstość występowania VSD to ok. 2,56 na 1000 żywo urodzonych noworodków. Najczęstsza lokalizacja VSD to przegroda okołobłoniasta (ok. 70%), rzadziej ubytki zlokalizowane są w części mięśniowej przegrody międzykomorowej (IVS) (1-3). Ubytki mięśniowe zwykle ulegają samoistnemu zamknięciu, podczas gdy okołobłoniaste wymagają najczęściej interwencji kardiochirurgicznej. Po operacji VSD mogą występować 2 rodzaje zmian: zmiany resztkowe i tzw. następstwa leczenia.
Opis przypadku
2-miesięczne niemowlę płci męskiej z ciąży I, urodzone w 38 Hbd, z masą ciała 2950 g, ocenione na 9 punktów w skali Apgar zostało przyjęte planowo do Kliniki Kardiologii WUM z rozpoznanym w okresie noworodkowym VSD.
Przy przyjęciu dziecko było w stanie ogólnym dobrym, prawidłowo przybywało na wadze. W badaniu przedmiotowym nie stwierdzono objawów niewydolności serca. Nad sercem wysłuchiwano szmer skurczowy o głośności 3/6 w skali Levine’a, o maksymalnym nasileniu w p. Erba, wątroba była wyczuwalna 1,5 cm poniżej łuku żebrowego. Stężenie NTpro-BNP wynosiło 250 pg/mL. Zapis elektrokardiograficzny (EKG) mieścił się w granicach normy dla wieku (ryc. 1). W obrazie radiologicznym klatki piersiowej (RTG) serce było nieznacznie powiększone, a przepływ płucny mieścił się w granicach normy. W badaniu ECHO 2D + kolorowy doppler uwidoczniono okołobłoniasty VSD o średnicy około 6 mm, z lewo-prawym przeciekiem, bez powiększenia lewego przedsionka i lewej komory. Niemowlę zakwalifikowano do dalszej obserwacji.

Ryc. 1. Ekg 2-miesięcznego niemowlęcia. Rytm zatokowy o częstości 130/min. Oś pośrednia. Zapis granicach normy.
Dziecko ponownie oceniono, gdy miało 5 miesięcy. W badaniu przedmiotowym obecne były cechy wzmożonego wysiłku oddechowego, wątroba wystawała 2 cm spod łuku żebrowego. Stężenie NT-proBNP wynosiło 1200 pg/mL. W zapisie EKG zarejestrowano rytm zatokowy o częstości 170/min, cechy przeciążenia lewej komory (ryc. 2), w RTG klatki piersiowej sylwetka serca była powiększona, a rysunek naczyniowy płuc wzmożony. Badaniem echokardiograficznym uwidoczniono VSD o średnicy ok. 7 mm, z lewo-prawym przepływem i gradientem ciśnienia skurczowego pomiędzy lewą a prawą komorą 60 mmHg. Pień płucny był poszerzony, prędkość przepływu w pniu płucnym przyspieszona do 2 m/s profil krzywej przepływu bez cech nadciśnienia płucnego, lewy przedsionek i lewa komora były powiększone. Stosunek przepływu płucnego do systemowego wynosił 3:1. Dziecko zakwalifikowano do chirurgicznej korekcji wady serca.
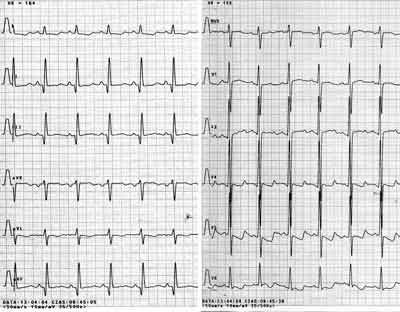
Ryc. 2. Ekg 5-miesięcznego niemowlęcia. Cechy przeciążenia lewego przedsionka i lewej komory (obniżenie „skośne w dół” załamków T w odprowadzenia lewokomorowych I, aVL V4-V6).
W 6. miesiącu życia, w krążeniu pozaustrojowym, przeprowadzono operację zamknięcia ubytku łatą ze sztucznego materiału. Przebieg okołooperacyjny był niepowikłany. Badania kontrolne przeprowadzono po 2 miesiącach po operacji. Stan dziecka był dobry, nad sercem nie wysłuchiwano szmeru. W zapisie EKG stwierdzono rytm zatokowy o częstości 120/min, oś pośrednią serca, cechy całkowitego bloku prawej odnogi pęczka Hisa (ryc. 3). W 24-godzinnym monitorowaniu EKG metodą Holtera nie zarejestrowano arytmii. Badaniem echokardiograficznym stwierdzono szczelne zamknięcie VSD, wielkość jam serca i kurczliwość mięśnia sercowego były w normie.
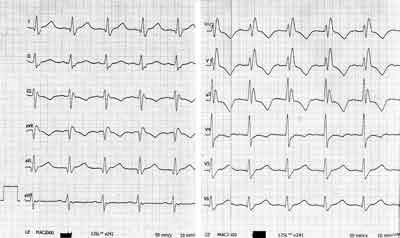
Ryc. 3. Ekg 8-miesięcznego niemowlęcia po operacji VSD. RBBB (szerokie zespoły QRS 0,12s, poszerzenie załamka R w aVR, rR’ w odprowadzeniach RV3-V2, poszerzenie załamka S w I, II, V5, V6).
Wynik korekcji wady serca oceniono jako dobry. Nie stwierdzono zmian resztkowych (resztkowych przecieków przez IVS, zwężeń w drodze odpływu lewej komory). Bezobjawowy blok prawej odnogi pęczka Hisa był następstwem operacji wady serca. Dziecku zalecono okresową kontrolę kardiologiczną.
Dyskusja
Powyżej zamieściliśmy fragment artykułu, do którego możesz uzyskać pełny dostęp.
Mam kod dostępu
- Aby uzyskać płatny dostęp do pełnej treści powyższego artykułu albo wszystkich artykułów (w zależności od wybranej opcji), należy wprowadzić kod.
- Wprowadzając kod, akceptują Państwo treść Regulaminu oraz potwierdzają zapoznanie się z nim.
- Aby kupić kod proszę skorzystać z jednej z poniższych opcji.
Opcja #1
24 zł
Wybieram
- dostęp do tego artykułu
- dostęp na 7 dni
uzyskany kod musi być wprowadzony na stronie artykułu, do którego został wykupiony
Opcja #2
59 zł
Wybieram
- dostęp do tego i pozostałych ponad 7000 artykułów
- dostęp na 30 dni
- najpopularniejsza opcja
Opcja #3
119 zł
Wybieram
- dostęp do tego i pozostałych ponad 7000 artykułów
- dostęp na 90 dni
- oszczędzasz 28 zł
Piśmiennictwo
1. šamánek M, Voříšková M: Congenital Heart Disease Among 815,569 Children Born Between 1980 and 1990 and Their 15-Year Survival: A Prospective Bohemia Survival Study. Pediatric Cardiology 1999; 6: 411-417. 2. Benson LN, Shi-Joon Y, Fahad AL, Anderson RH: Ventricular Septal Defects. [In] Anderson RH, Baker EJ, Penny DJ, Redington AN, Rigby ML, Wernovsky G (Eds.): Pediatric Cardiology. 3rd ed., Churchill Livingstone, Philadelphia 2010: 590-624. 3. Roos-Hesselink JW, Meijboom FJ, Spitaels SE et al.: Outcome of patients after surgical closure of ventricular septal defect at young age: longitudinal follow-up of 22-34 years. Eur Heart J 2004; 25: 1057-1062. 4. Veeram Reddy SR, Du W, Zilberman MV: Left ventricular mechanical synchrony and global systolic function in pediatric patients late after ventricular septal defect patch closure: a three-dimensional echocardiographic study. Congenit Heart Dis 2009; 4: 454-458. 5. Karadeniz C, Atalay S, Demir F et al.: Does surgically induced right bundle branch block really effect ventricular function in children after ventricular septal defect closure? Pediatr Cardiol 2015; 36: 481-488. 6. Bochenek A, Reicher M: Układ przewodzący serca. [W:] Anatomia Człowieka. Wyd. 7, TIII, PZWL, Warszawa 2002: 85-92. 7. Udink ten Cate FEA, van Heerde M, Rammeloo LA, Hruda J: Transient electrocardiographic abnormalities following blunt chest trauma in a child. Eur J Pediatr 2008 167: 1331-1333. 8. Fujita S, Nakamura T, Koura U et al.: Commotio Cordis presenting as a temporary complete atrioventricular block in a 2-year-old girl with congenitally corrected transposition of the great arteries. Pediatr Cardiol 2011; 32: 1043-1047. 9. Yamakawa Y, Ishikawa T, Uchino K et al.: Prevalence of Right Bundle-Branch Block and Right Precordial ST-Segment Elevation (Brugada-Type Electrocardiogram) in Japanese Children. Circ J 2004; 68: 275-279. 10. Ramos A, Wolff GS, Gelband H: Site of conduction delay in children with catheter-induced right bundle branch blosk. J Electrocardiol 1993; 16(1): 41-14.



