*Małgorzata Kołodziejczak1, 2, Przemysław Ciesielski3
Powikłania po leczeniu ropni i przetok odbytu
Complications after anal abscesses and fistulae treatment
1Warsaw Proctology Centre, Saint Elizabeth’s Hospital, Mokotów Medical Centre
Head of Centre: Associate Professor Małgorzata Kołodziejczak, PhD
2National Institute of Geriatrics, Rheumatology and Rehabilitation, Warsaw
Head of Institute: Piotr Bednarski, MD, PhD
3Department of General Surgery, County Hospital in Wołomin
Head of Department: Krzysztof Górnicki, MD, PhD
Streszczenie
Według koncepcji odkryptowej etiopatogenezy chorób zapalnych odbytu ropień i przetoka odbytu są ostrą i przewlekłą fazą tej samej choroby, której przyczyną w większości przypadków jest zapalenie krypty odbytu. Inne przyczyny to: nieswoiste zapalenia jelit (choroba Leśniowskiego-Crohna, wrzodziejące zapalenie jelita grubego), uraz, ciało obce, radioterapia, nowotwór odbytu, odbytnicy lub narządów sąsiednich, choroby obniżające odporność (HIV) oraz przyczyny kazuistyczne: endometrioza, promienica, gruźlica. Pomimo wspólnej etiopatogenezy ropni i przetok odbytu powikłania mogące wystąpić w związku z leczeniem tych chorób są odmienne. W artykule omówiono powikłania związane z leczeniem ropni odbytu, do których należą: ponowne powstanie ropnia, powstanie przetoki, defekty kosmetyczne (deformujące okolicę odbytu blizny), powikłania septyczne (wstrząs septyczny, zespół Fourniera) oraz nietrzymanie gazów i stolca. Powikłania związane z leczeniem przetok odbytu to powikłania wczesne, typowe dla wszystkich zabiegów proktologicznych: krwawienie z rany, infekcja i wtórny do niej ropień, zatrzymanie moczu, zakrzepica żył okołoodbytowych. Powikłania późne są specyficzne dla operacji przetok i należą do nich: nawrót przetoki, objawy niewydolności zwieraczy, zniekształcenie odbytu, zwężenie odbytu, wypadanie błony śluzowej oraz przetoka jatrogenna. W artykule omówiono przyczyny i profilaktykę możliwych komplikacji pooperacyjnych. Podkreślono też rolę jakości życia pacjenta po operacji i związanej z tym satysfakcji pacjenta po zabiegu.
Summary
According to the crypt concept of anal inflammations aetiopathogenesis, anal abscess and fistula both constitute an acute and chronic phases of the same disease, which is caused in most cases by an inflammation of the anal crypt. Other causes include non-specific enteritis (Crohn’s disease, ulcerative colitis), trauma, foreign body, radiotherapy, anal cancer, rectal cancer or of adjacent organs, immunity lowering diseases (HIV) and casuistic reasons: endometriosis, actinomycosis, tuberculosis. Despite the common aetiopathogenesis of anal abscess and fistulae, complications that may arise in connection with the treatment of these diseases are different. The article discusses the complications associated with the treatment of anal abscesses, which include: re-emergence of an abscess, fistula, cosmetic defects (deforming scars in anal region), septic complications (septic shock, Fournier’s syndrome) and incontinence of gases and stool. Complications associated with the treatment of anal fistulae are early complications, typical of all proctological procedures: bleeding from the wound, infection and secondary abscess, urinary retention, venous thrombosis of perianal veins. Late complications are specific for the operations of fistulae and include: recurrent fistula, sphincteric failure, anal stenosis, mucosa prolapse and iatrogenic fistula. The article discusses the causes and prevention of possible post-operative complications. Authors stress the role of the quality of life of the patient after the surgery and related patient satisfaction following surgery.

Wstęp
Według koncepcji odkryptowej etiopatogenezy chorób zapalnych odbytu ropień i przetoka odbytu są ostrą i przewlekłą fazą tej samej choroby, której przyczyną w większości przypadków jest zapalenie krypty odbytu. Inne przyczyny powstania ropni i przetok odbytu to: nieswoiste zapalenia jelit (choroba Leśniowskiego-Crohna, wrzodziejące zapalenie jelita grubego), uraz, ciało obce, radioterapia, nowotwór odbytu, odbytnicy lub narządów sąsiednich, choroby obniżające odporność (m.in. w przebiegu zakażenia wirusem HIV) oraz przyczyny kazuistyczne: endometrioza, promienica, gruźlica i inne. Leczenie przetok absorbuje chirurgów od stuleci z powodu wyjątkowo dużej liczby powikłań pooperacyjnych, głównie w postaci nawrotów choroby oraz objawów nietrzymania gazów i stolca. Pomimo wspólnej etiopatogenezy ropni i przetok odbytu, powikłania mogące wystąpić w związku z leczeniem tych chorób są odmienne i wymagają oddzielnego omówienia.
Ropień odbytu
Ropień odbytu jest ostrą chorobą chirurgiczną i należy go opróżnić tak szybko, jak to jest możliwe. Własne obserwacje wykazują, że pacjenci z ropniami często są lekceważeni przez lekarzy, uznani za pacjentów z „małą chorobą chirurgiczną”. Prawidłowe nacięcie ropnia decyduje o przebiegu choroby i dalszych losach pacjenta. Większość pacjentów z ropniami, z wyjątkiem ropni bardzo powierzchownych, położonych podskórnie, powinna być operowana w warunkach bloku operacyjnego, w znieczuleniu przewodowym (zewnątrzoponowym) lub ogólnym, co pozwala na pełną kontrolę kanału odbytu, spenetrowanie jam ropni klepsydrowych i ich szeroki drenaż. Szczególnie w przypadkach pacjentów niepewnych diagnostycznie z ropniami zlokalizowanymi wysoko, które są niewidoczne podczas oglądania okolicy odbytu (np. wysokimi ropniami, kulszowo-odbytniczymi czy miedniczno-odbytniczymi), znieczulenie jest niezbędnym elementem diagnostycznym. Niedopuszczalne jest leczenie ropni poprzez „nakłuwanie” i jedynie aspirowanie treści ropnej w znieczuleniu miejscowym. Nacięcie powinno być szerokie, promieniste i w miarę blisko kanału odbytu (pod kontrolą palca wprowadzonego do odbytnicy, z nieuszkodzeniem zwieraczy), co „upraszcza” i skraca drogę możliwej przyszłej przetoki (1). Szczególnie trudne do leczenia ropnie podkowiaste powinny być drenowane z osobnych cięć po obu stronach odbytu, unikając w ten sposób jednego, okalającego cięcia łączącego obie strony odbytu z powodu możliwych komplikacji czynnościowych i kosmetycznych (deformacja kanału odbytu) oraz opóźnionego gojenia rany. Rana po nacięciu ropnia powinna goić się kilka tygodni, a pacjent powinien być w stałym kontakcie z chirurgiem. Pacjenta należy też poinstruować o technice zmiany opatrunków.
Powikłania po nacięciu ropnia
Do najczęściej występujących powikłań po nacięciu ropnia należą:
– ponowne powstanie ropnia (w okresie wczesnym lub odległym po poprzednim zabiegu),
– powstanie wtórnej do ropnia przetoki,
– defekty kosmetyczne (deformujące okolicę odbytu blizny).
Do rzadszych powikłań należą:
– powikłania septyczne: wstrząs septyczny, zespół Fourniera,
– nietrzymanie gazów i stolca: czuciowe związane z uszkodzeniem nerwów sromowych oraz ruchowe związane z uszkodzeniem mięśni zwieraczy.
Następny ropień
W literaturze nawrotowość ropni oceniana jest na około 7,5-10% (2, 3) (tab. 1). Według autorki należałoby rozróżnić ropnie powstałe w okresie wczesnym, do 2 tygodni po zabiegu, od tych, które powstają w okresie odległym, powyżej 2 tygodni po zabiegu. Ropień, który powstaje kilka, kilkanaście dni po poprzednio zdrenowanym ropniu, jest to z reguły ten sam ropień, nieprawidłowo zdrenowany (4). O nieskutecznym drenażu świadczą: brak poprawy samopoczucia u pacjenta po zabiegu, niecałkowite ustąpienie bólu i podwyższona temperatura. W takich przypadkach zazwyczaj choroba przebiega według następującego schematu: po operacji następuje doraźna, kilkudniowa poprawa, a następnie ponowny wzrost temperatury i nawrót dolegliwości. Najczęściej z takimi sytuacjami chirurg spotyka się u pacjentów z ropniami klepsydrowymi, u których otworzono i zdrenowano dolną komorę ropnia, a nie skontrolowano dna rany i górny zbiornik nie został zdrenowany, np. zdrenowanie ropnia powierzchownego, a pozostawienie kulszowo-odbytniczego, zdrenowanie ropnia kulszowo-odbytniczego, a pozostawienie miedniczno-odbytniczego. Pomocnym badaniem w takich sytuacjach jest ultrasonograficzne badanie transrektalne, pozwalające uwidocznić wysokie zbiorniki płynowe.
Tab. 1. Zestawienie typów operacji ropni i częstości nawrotów
| Rodzaj operacji | Wiodące wskazania | Nawroty (%) |
| Nacięcie ropnia | Ropień odbytu, każdy | 10% (1) |
| Nacięcie ropnia z drenażem nitkowym | Ropień odbytu z widocznym ujściem wewnętrznym przetoki | 2-8% (2) |
| Nacięcie ropnia z fistulotomią | Ropień odbytu z przetoką niską prostą przez- lub międzyzwieraczową | 2-8% (2) |
| Nacięcie ropnia z kontrnacięciami | Ropień podkowiasty odbytu | b.d. |
b.d. – brak danych
Przetoka
Powstanie wtórnej do ropnia przetoki ocenia się w literaturze na 34-50% (3, 5).
Należy podkreślić, że w wielu przypadkach przetoka powstaje nawet w sytuacji prawidłowego drenażu ropnia. Jednak opóźnienie w drenażu zbiornika ropnego sprzyja powstaniu przetok rozgałęzionych, trudniejszych technicznie do wyleczenia. Od lat dyskutuje się, czy w trakcie nacięcia ropnia poszukiwać i drenować ujście przetoki. Badania własne wykazują, że podczas nacięcia ropnia odnalezienie ujścia przetoki i jednoczasowe założenie nitki z późniejszą fistulotomią daje statystycznie lepszy wynik terapeutyczny. Należy jednak podkreślić, że cytowane badanie było wykonywane na grupie pacjentów operowanych przez doświadczony zespół koloproktologów (4). Jeśli ropień jest zlokalizowany płytko z dobrze widocznym powierzchownym kanałem przetoki i otworem wewnętrznym – jednoczasowa fistulotomia pozwala uniknąć w późniejszym okresie powstania przetoki, chociaż opinie w tym zakresie są rozbieżne (6). Niektóre doniesienia wykazują, że powszechnie stosowany paking jamy ropnia sprzyja powstaniu następowej przetoki (7). Powstanie przetoki należy podejrzewać, jeśli gojenie rany po nacięciu ropnia bardzo się przedłuża (2-3 miesiące) lub jeśli w tym samy miejscu tworzą się następne ropnie. Pomocne w potwierdzeniu obecności kanału przetoki są badania obrazowe: ultrasonograficzne badanie transrektalne lub rezonans magnetyczny. Wytworzeniu się przetoki po nacięciu ropnia znacznie zapobiegają: dokładna zmiana opatrunków, płukanie rany i częste kontrole chirurgiczne, co powoduje gojenie rany „od dna”.
Powikłania septyczne
Na wystąpienie powikłań septycznych nie wpływa stosowanie rutynowo antybiotykoterapii u pacjentów z ropniami odbytu. Leczenie antybiotykami, polecane wiele lat temu przez takich klasyków koloproktologii jak Goligher (8), obecnie uznane jest za postępowanie konserwatywne i przez większość chirurgów jest niepolecane ze względu na praktyczny brak możliwości wniknięcia antybiotyku do jamy ropnia (9). Antybiotyki podaje się jedynie pacjentom z obniżoną odpornością, cukrzycą, wadami zastawkowymi serca oraz w przypadkach bardzo rozległych zmian zapalnych.
Na wystąpienie powikłań septycznych wtórnych do ropnia odbytu mają wpływ:
– brak drenażu ropnia lub opóźnione nacięcie ropnia – może to mieć miejsce w sytuacji, kiedy pacjent pomimo dolegliwości nie zgłasza się do lekarza lub lekarz nie postawił właściwej diagnozy (np. w przypadku trudnych diagnostycznie ropni wysokich),
– niedoszczętny drenaż (zbyt oszczędne nacięcie, niezdiagnozowanie wyższej komory ropnia, np. kulszowo-odbytniczego czy miedniczno-odbytniczego),
– obniżony stan odporności pacjenta.
Grupą narażoną na powikłania septyczne są pacjenci leczeni immunosupresyjnie, sterydami, z obniżoną odpornością (zakażeni wirusem HIV), z cukrzycą oraz pacjenci z naciekiem zapalnym, u których nie występuje objaw chełbotania.
Najcięższe powikłania septyczne to wstrząs septyczny i zgorzel Fourniera.
Zgorzel Fourniera jest ciężkim powikłaniem septycznym, do którego dochodzi na skutek mikrozatorów bakteryjnych w naczyniach tkanek krocza, co doprowadza do rozległej martwicy tkanek krocza. Leczenie musi być agresywne, wielopoziomowe i obejmować: leczenie wstrząsu septycznego (szeroka antybiotykoterapia, najpierw empirycznie, później zgodnie z posiewem), płynoterapię, podawanie amin presyjnych oraz chirurgiczne wycięcie martwiczych tkanek krocza. Zespół Fourniera jest rzadkim powikłaniem, ale obarczonym wysokim odsetkiem śmiertelności, którego prawdopodobieństwo można przewidywać na podstawie skali punktowej według Lao i wsp. (10).
Powikłania po leczeniu przetok odbytu
Powikłania po operacjach przetok odbytu można najogólniej sklasyfikować na wczesne i późne.
Powikłania wczesne nie różnią się zasadniczo od tych, które występują po innych operacjach proktologicznych i należą do nich:
– krwawienie z rany,
– infekcja i wtórny do niej ropień,
– zatrzymanie moczu (najczęściej związane ze znieczuleniem zewnątrzoponowym lub podpajęczynówkowym),
– zakrzepica żył okołoodbytowych.
Ból po operacji przetoki jest mniejszy niż po innych zabiegach proktologicznych, gdyż podstawową przyczyną bólu jest skurcz zwieracza wewnętrznego, a operacje przetok z reguły obniżają napięcie zwieraczy.
Powikłania późne są specyficzne dla operacji przetok i należą do nich:
– nawrót przetoki (ryc. 1),
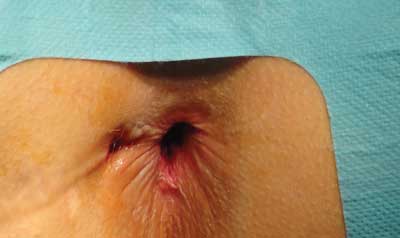
Ryc. 1. Nawrót przetoki i niewydolność zwieraczy
– objawy niewydolności zwieraczy (ryc. 2),
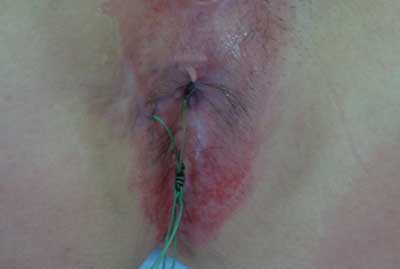
Ryc. 2. Zmiany skórne wokół odbytu związane z osłabieniem zwieraczy
– zniekształcenie odbytu, powodujące defekt kosmetyczny lub czynnościowy,
– zwężenie odbytu,
– wypadanie błony śluzowej,
– przetoka jatrogenna.
Nawrót przetoki
Nawrót choroby po operacji przetoki jest jednym z najczęstszych powikłań po operacji. Nawrotowość przetoki w literaturze oceniana jest w zależności od metody operacyjnej i rodzaju przetoki od 1% nawet do 73% (11, 12).
Powyżej zamieściliśmy fragment artykułu, do którego możesz uzyskać pełny dostęp.
Mam kod dostępu
- Aby uzyskać płatny dostęp do pełnej treści powyższego artykułu albo wszystkich artykułów (w zależności od wybranej opcji), należy wprowadzić kod.
- Wprowadzając kod, akceptują Państwo treść Regulaminu oraz potwierdzają zapoznanie się z nim.
- Aby kupić kod proszę skorzystać z jednej z poniższych opcji.
Opcja #1
24 zł
Wybieram
- dostęp do tego artykułu
- dostęp na 7 dni
uzyskany kod musi być wprowadzony na stronie artykułu, do którego został wykupiony
Opcja #2
59 zł
Wybieram
- dostęp do tego i pozostałych ponad 7000 artykułów
- dostęp na 30 dni
- najpopularniejsza opcja
Opcja #3
119 zł
Wybieram
- dostęp do tego i pozostałych ponad 7000 artykułów
- dostęp na 90 dni
- oszczędzasz 28 zł
Piśmiennictwo
1. Whiteford MH: Perianal Abscess/Fistula Disease Benign Anorectal Conditions. Guest Editor Bradford Sklow. Clin Colon Rectal Surg 2007 May; 20(2): 102-109. 2. Onaca N, Hirhberg A, Adar R: Early reoperation for perirectal abscess: a preventable complication. Dis Colon Rectum 2001; 44: 1469-1473. 3. Vasilevsky CA, Gordon PH: The incidence of recurrent abscesses or fistula-in-ano following anorectal suppuration. Dis Colon Rectum 1984; 27: 126-130. 4. Kołodziejczak M, Kosim A, Grochowicz P: Drenaż nitkowy w chirurgicznym leczeniu ropni odbytu – wyniki operacji 133 ropni odbytu w Oddziale Proktologii Szpitala Śródmiejskiego w Warszawie. Proktologia 2003; 4(4): 307-314. 5. Ramanujam PS, Prasad ML, Abcarian H, Tan AB: Perianal abscesses and fistulas. A study of 1023 patients. Dis Colon Rectum 1984; 27(9): 593-597. 6. McElwain JR, Alexander RM, Maclean MD et al.: Experience with primary fistulectomy of anorectal abscess: a report of 1000 cases. Dis Colon Rectum 1975; 18: 646-649. 7. Tonkin DM, Murphy E, Brooke-Smith M et al.: Perianal abscess: a pilot study comparing packing with nonpacking of the abscess cavity. Dis Colon Rectum 2004; 47: 1510-1514. 8. Goligher JC (ed.): Abscess. Surgery of the Anus, Rectum and Colon. 3rd ed. Charles C Thomas, Springfield, IL 1975: 200-201. 9. Blumetti J, Abcarian A, Quinteros F et al.: Evolution of treatment of fistula in ano. World J Surg 2012; 36: 1162-1167. 10. Lo O, Wei R, Foo D, Law WL: Ligation of intersphincteric fistula tract procedure for the management of cryptoglandular anal fistula. Surg Pract 2012; 16: 120-121. 11. Ortiz H, Marzo J, Ciga MA et al.: Randomized clinical trial of anal fistula plug versus endorectal advancement flap for the treatment of high cryptoglandular fistula in ano. Br J Surg 2009; 96: 608-612. DOI: 10.1002/bjs.6613. 12. Ommer A, Herold A, Joos A et al.: Gore BioA Fistula Plug in the treatment of high anal fistulas – initial results from a German multicenter-study. Ger Med Sci 2012; 10: Doc13. DOI: 10.3205/000164. Epub 2012 Sep 11. 13. Kołodziejczak M, Sudoł-Szopińska I: Diagnostyka i leczenie ropni i przetok odbytu. Borgis, Warszawa 2008: 233-236. 14. Rosa G, Lolli P, Piccinelli D et al.: Fistula in ano: anatomoclinical aspects, surgical therapy and results in 844 patients. Tech Coloproctol 2006; 10(3): 213-215. 15. Iwadare J: Sphincter-preserving techniques for anal fistulas in Japan. Dis Colon Rectum 2000; 4(10): 69-77. 16. van der Hagen SJ, Baeten CG, Soeters PB, van Gemert WG: Long-term outcome following mucosal advancement flap for high perianal fistulas and fistulotomy for low perianal fistulas: recurrent perianal fistulas: failure of treatment or recurrent patient disease? Int J Colorectal Dis 2006; 21: 784-790. 17. Ortíz H, Marzo J: Endorectal flap advancement repair and fistulectomy for high trans-sphincteric and suprasphincteric fistulas. Br J Surg 2000; 87: 1680-1683. 18. Soltani A, Kaiser AM: Endorectal advancement flap for cryptoglandular or Crohn’s fistula-in-ano. Dis Colon Rectum 2010; 53: 486-495. 19. Vial M, Parès D, Pera M, Grande L: Faecal incontinence after seton treatment for anal fistulae with and without surgical division of internal anal sphincter: a systematic review. Colorectal Dis 2010 Mar; 12(3): 172-178. 20. García-Aguilar J, Davey CS, Le CT et al.: Patient satisfaction after surgical treatment for fistula-in-ano. Dis Colon Rectum 2000 Sep; 43(9): 1206-1212. 21. Limura E, Giordano P: Modern management of anal fistula. World J Gastroenterol 2015 Jan 7; 21(1): 12-20. 22. Blumetti J, Abcarian A, Quinteros F et al.: Evolution of treatment of fistula in ano. World J Surg 2012; 36: 1162-1167. 23. Rojanasakul A, Pattanaarun J, Sahakitrungruang C, Tantiphlachiva K: Total anal sphincter saving technique for fistula-in-ano; the ligation of intersphincteric fistula tract. J Med Assoc Thai 2007 Mar; 90(3): 581-586. 24. Hong KD, Kang S, Kalaskar S, Wexner SD: Ligation of intersphincteric fistula tract (LIFT) to treat anal fistula: systematic review and meta-analysis. Tech Coloproctol 2014; 18: 685-691. 25. Van Koperen PJ, D’Hoore A, Wolthuis AM et al.: Anal fistula plug for closure of difficult anorectal fistula: a prospective study. Dis Colon Rectum 2007; 50(12): 2168-2172. 26. Lindsey I, Smilgin-Humphreys MM, Cunningham C et al.: A randomized, controlled trial of fibrin glue vs. conventional treatment for anal fistula. Dis Colon Rectum 2002; 45: 1608-1615. 27. Wilhelm A: A new technique for sphincter-preserving anal fistula repair using a novel radial emitting laser probe. Tech Coloproctol 2011; 15: 445-449. 28. Herreros MD, Garcia-Arranz M, Guadalajara H et al.: Autologous expanded adipose-derived stem cells for the treatment of complex cryptoglandular perianal fistulas: a phase III randomized clinical trial (FATT 1: fistula Advanced Therapy Trial 1) and long-term evaluation. Dis Colon Rectum 2012; 55: 762-772. 29. García-Aguilar J, Belmonte C, Wong DW et al.: Cutting seton versus two-stage seton fistulotomy in the surgical management of high anal fistula. Br J Surg 1998 Feb; 85(2): 243-245. 30. Nwaejike N, Gilliland R: Surgery for fistula in ano: an audit of practise of colorectal and general surgeons. Colorectal Dis 2007; 9(8): 749-753. 31. Garcia-Aguilar J, Belmonte C, Wong WD et al.: Anal fistula surgery. Factors associated with recurrence and incontinence. Dis Colon Rectum 1996 Jul; 39(7): 723-729. 32. Ellis CN: Outcomes with the use of bioprosthetic grafts to reinforce the ligation of the intersphincteric fistula tract (BioLIFT procedure) for the management of complex anal fistulas. Dis Colon Rectum 2010; 53: 1361-1364. 33. Buchberg B, Masoomi H, Choi J et al.: A tale of two (anal fistula) plugs: is there a difference in short-term outcomes? Am Surg 2010; 76: 1150-1153. 34. Buchanan GN, Bartram CI, Phillips RK et al.: Efficacy of fibrin sealant in the management of complex anal fistula: a prospective trial. Dis Colon Rectum 2003; 46(9): 1167-1174 [PubMed]. 35. Patrlj L, Kocman B, Martinac M et al.: Fibrin glue-antibiotic mixture in the treatment of anal fistulae: experience with 69 cases. Dig Surg 2000; 17: 77-80. 36. Meinero P, Mori L: Video-assisted anal fistula treatment (VAAFT): a novel sphincter-saving procedure for treating complex anal fistulas. Tech Coloproctol 2011; 15: 417-422. 37. The Surgisis AFP anal fistula plug: report of a consensus conference. Colorectal Dis 2008; 10: 17-20.


