*Agnieszka Bruzda-Zwiech1, Natalia Ciesielska2, Joanna Szczepańska1
Zachowawcze postępowanie w przypadku złamania korzenia w mlecznym zębie siecznym – opis przypadku
Conservative management of root-fractured primary incisor – case report
1Zakład Stomatologii Wieku Rozwojowego, Uniwersytet Medyczny w Łodzi
Kierownik Zakładu: prof. dr hab. n. med. Joanna Szczepańska
2Lekarz rezydent, Poradnia Stomatologii Dziecięcej, Instytut Stomatologii w Łodzi, Centralny Szpital Kliniczny
Uniwersytetu Medycznego w Łodzi
Kierownik Zakładu: prof. dr hab. n. med. Joanna Szczepańska
Streszczenie
Urazy zębów mlecznych dotyczą zazwyczaj struktur podporowych zębów, tj. zwichnięć, natomiast złamania korzeni zębów mlecznych są znacznie rzadszym urazem. Różnica w częstości występowania zwichnięć i złamań korzeni w uzębieniu mlecznym wynika z plastyczności rozwijającej się kości wyrostka zębodołowego i słabszego osadzenia zęba w zębodole. Częstość występowania złamań korzeni wzrasta w wieku 3-4 lat w związku rozpoczęciem resorpcji fizjologicznej korzeni zębów siecznych i osłabieniem wytrzymałości korzenia. Urazowe uszkodzenia zębów mlecznych stanowią szczególny problem stomatologiczny, a ich leczenie często jest odmienne niż urazów zębów stałych. Podczas wyboru metody leczenia należy pamiętać o następstwach urazów zębów mlecznych dla rozwijających się zawiązków zębów stałych i tak dobrać metodę leczenia, aby zminimalizować ryzyko dalszych uszkodzeń stałych następców. W pracy przedstawiono przypadek 3-letniego dziecka po urazie mlecznych siekaczy przyśrodkowych – ekstruzji zęba 51 wymagającej leczenia chirurgicznego i leczonego zachowawczo złamania korzenia zęba 61 w 1/3 wierzchołkowej. Uzyskano pisemną zgodę rodziców/opiekunów prawnych pacjenta na przeprowadzenie badania. Ząb ze złamaniem korzenia pozostawał pod kontrolą kliniczną i radiologiczną przez okres 3,5 roku, do czasu zaawansowanej resorpcji korzenia. Prezentowany przypadek i cytowane przypadki z piśmiennictwa wskazują, że postępowanie zachowawcze jest preferowaną metodą leczenia złamań korzeni zębów mlecznych, które pozwala na utrzymanie zęba po urazie do czasu fizjologicznej resorpcji.
Summary
Most frequent trauma to primary dentitions are injures to the supporting tissue i.e. luxations, but root fractures are relatively uncommon. The difference in the trauma pattern favoring luxation rather than fracture has been found to be typical for the primary dentition, since the elasticity of the alveolar bone surrounding the primary teeth is high and primary tooth held in alveolar socket is less strong. Incidence of foot fractures increases at the age of 3-4 years where physiologic root resorption has begun, thereweakening the root. Traumatic injuries to the primary dentition present special problems and the management is often different as compared with the permanent dentition. Because of potential sequelae of trauma to primary teeth, a treatment method that minimizes any additional risks of further damage to the permanent successors should be selected. The report presents a case of 3.5 year-old boy after traumatic injury – extrusion of tooth 51, which required surgical treatment, and apical third horizontal root fracture of tooth 61 treated conservatively. Written consent from subject’s parents/subject’s legal guardians was obtained. Root-fractured primary tooth has been followed clinically and radiographically for 3.5 year, till advanced root resorption. Presented case and cases described in cited literature demonstrate that conservative treatment of root-fractured primary teeth is a favorable method of the treatment that allows the teeth to function naturally until the term of physiological resorption and exfoliation.

Wprowadzenie
U dzieci w wieku przedszkolnym 40% wszystkich urazów stanowią urazy głowy i twarzy, a aż 18% urazów dotyczy obszaru jamy ustnej (1). Z badań Andreasena i wsp. (2) wynika, że ponad 1/3 dzieci 5-letnich doznała urazu zębów mlecznych, przy czym duża część niewielkich urazowych uszkodzeń zębów mlecznych nie jest zgłaszana i nie jest ujęta w statystykach (3). W uzębieniu mlecznym urazom najczęściej ulegają zęby sieczne przyśrodkowe, w mniejszym stopniu siekacze boczne oraz kły (4). Największa wypadkowość urazowa w uzębieniu mlecznym występuje w wieku 2-3 lat, kiedy rozwija się koordynacja motoryczna i zwiększa się aktywność ruchowa dziecka (5). W zębach mlecznych najczęściej dochodzi do uszkodzenia tkanek podporowych zęba – zwichnięć, które stanowią od 21 do 81% wszystkich uszkodzeń zębów mlecznych (3). Mnogie zwichnięcia zębów i uszkodzenia otaczających tkanek miękkich najczęściej występują u dzieci w wieku 1-3 lat i zazwyczaj są efektem upadku (1). Natomiast izolowane złamania korzenia w zębach mlecznych są dość rzadkie. Andreasen i Andreasen (6) podają, że ten typ urazu występuje z częstością 2-4%. Również badania u dzieci do 6. roku życia przeprowadzone przez Walczak i wsp. (4) potwierdzają, że złamania korzeni stanowią 2,46% urazów zębów mlecznych. Różnica w częstości występowania zwichnięć i złamań korzeni w uzębieniu mlecznym wynika z plastyczności rozwijającej się kości wyrostka zębodołowego, słabszego osadzenia zęba w zębodole i budowy anatomicznej zęba mlecznego, gdyż korony zębów mlecznych są krótsze w stosunku do koron zębów stałych, a korzenie zębów mlecznych mają mniejsze wymiary (3).
Częstość występowania złamań korzeni wzrasta w wieku 3-4 lat, w związku rozpoczęciem resorpcji fizjologicznej korzeni zębów siecznych i osłabieniem wytrzymałości korzenia (7). Złamanie korzenia obejmuje swoim zasięgiem cement, zębinę i miazgę. Może występować z przemieszczeniem lub bez przemieszczenia odłamanego fragmentu. W badaniu klinicznym koronowy fragment jest zazwyczaj ruchomy i przemieszczony, może wystąpić przejściowe przebarwienie koron na kolor różowy lub szary (2, 8). W badaniu radiologicznym widoczne jest złamanie, zlokalizowane zwykle w 1/3 środkowej lub 1/3 wierzchołkowej części korzenia, z linią w postaci przejaśnienia oddzielającą dwa lub więcej fragmentów korzenia (8, 9).
Opis przypadku
Chłopiec lat 3 zgłosił się, pod opieką matki, do Zakładu Stomatologii Wieku Rozwojowego Uniwersytetu Medycznego w Łodzi w dniu 20 października 2014 roku z powodu bólu i wzmożonej ruchomości centralnych siekaczy w szczęce, spowodowanych doznanym w dniu zgłoszenia się urazem zębów. Uzyskano pisemną zgodę rodziców/opiekunów prawnych pacjenta na przeprowadzenie badania. W wywiadzie matka dziecka podała, że dziecko upadło na podłogę podczas zabawy w domu. Pomoc w postaci zatamowania krwawienia z wargi górnej została udzielona bezpośrednio po zdarzeniu. W chwili zgłoszenia w badaniu klinicznym zaobserwowano obrzęk wargi górnej i obecność rany na wardze górnej, niewymagającej zaopatrzenia chirurgicznego. W badaniu wewnątrzustnym stwierdzono obecność krwiaka na błonie śluzowej wyrostka zębodołowego w okolicy zęba 51, przemieszczenie korony zęba 51 w kierunku podniebiennym oraz wysunięcie wzdłuż długiej osi zęba. Występowała ruchomość zęba 51 w kierunku pionowym i poziomym > 2 mm (III stopień). Stwierdzono także złamanie w obrębie szkliwa korony zęba 61 oraz ruchomość zęba w kierunku poziomym ok. 1 mm. Badanie radiologiczne wykazało poprzeczne złamanie zlokalizowane w 1/3 wierzchołkowej części korzenia zęba 61, poszerzenie szpary ozębnej w rejonie wierzchołka w związku ze znacznym wysunięciem wzdłuż długiej osi zęba 51 oraz skrócenie wymiarów zęba w związku z dopodniebiennym przemieszczeniem korony (ryc. 1). Ząb 51 z uwagi na znaczną ekstruzję i zakończony rozwój korzenia zgodnie z wytycznymi IADT (International Association of Dental Traumatology) został zakwalifikowany do usunięcia (1).
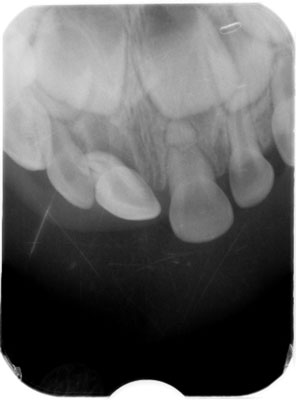
Ryc. 1. Zdjęcie RTG bezpośrednio po urazie – ekstruzja 51 i złamanie korzenia 61 w 1/3 wierzchołkowej
Pacjenta skierowano do Zakładu Chirurgii Stomatologicznej celem usunięcia zęba 51 z ekstruzją. Z uwagi na stopień ruchomości zęba i jego znaczne wysunięcie z zębodołu zabieg przeprowadzono w znieczuleniu powierzchownym. Wyznaczono wizytę kontrolną i zalecono dietę miękką przez okres 2 tygodni i delikatne szczotkowanie zębów miękką szczoteczką. Pacjent zgłosił się w dniu 24 listopada 2014 roku na wizytę kontrolną, na której stwierdzono znaczne zmniejszenie ruchomości zęba 61, niezmienioną barwę zęba oraz nieobecność zmian patologicznych na błonie śluzowej wyrostka zębodołowego w okolicy zęba 61. Matkę pacjenta poinformowano o konieczności kontroli klinicznej i radiologicznej. Podczas wizyty kontrolnej, po 8 tygodniach od urazu, w badaniu klinicznym stwierdzono fizjologiczną ruchomość zęba 61, barwa zęba była niezmieniona, przyzębie i błona śluzowa w okolicy zęba 61 bez zmian klinicznych. Wykonane kontrolne zdjęcie RTG wykazało resorpcję na powierzchni dystalnej fragmentu wierzchołkowego korzenia i zaokrąglenie brzegów fragmentu koronowego, bez cech stanu zapalnego (ryc. 2). Kolejne badanie radiologiczne, po okresie 8 miesięcy, wykazało gojenie za pomocą tkanki mineralizowanej w obrębie szczeliny złamania (ryc. 3).

Ryc. 2. Zdjęcie RTG po 8 tygodniach od urazu – widoczna resorpcja, zaokrąglenie brzegów fragmentu wierzchołkowego korzenia 61
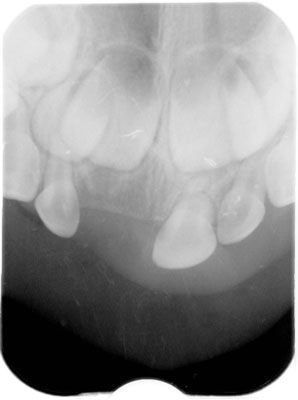
Ryc. 3. Zdjęcie RTG po 8 miesiącach, widoczne gojenie za pomocą tkanki mineralizowanej w obrębie szczeliny złamania
Powyżej zamieściliśmy fragment artykułu, do którego możesz uzyskać pełny dostęp.
Mam kod dostępu
- Aby uzyskać płatny dostęp do pełnej treści powyższego artykułu albo wszystkich artykułów (w zależności od wybranej opcji), należy wprowadzić kod.
- Wprowadzając kod, akceptują Państwo treść Regulaminu oraz potwierdzają zapoznanie się z nim.
- Aby kupić kod proszę skorzystać z jednej z poniższych opcji.
Opcja #1
24 zł
Wybieram
- dostęp do tego artykułu
- dostęp na 7 dni
uzyskany kod musi być wprowadzony na stronie artykułu, do którego został wykupiony
Opcja #2
59 zł
Wybieram
- dostęp do tego i pozostałych ponad 7000 artykułów
- dostęp na 30 dni
- najpopularniejsza opcja
Opcja #3
119 zł
Wybieram
- dostęp do tego i pozostałych ponad 7000 artykułów
- dostęp na 90 dni
- oszczędzasz 28 zł
Piśmiennictwo
1. Malmgren B, Andreasen JO, Flores MT et al.: International Association of Dental Traumatology guidelines for the management of traumatic dental injuries: 3. Injuries in the primary dentition. Dent Traumatol 2012; 28: 174-182.
2. Andreasen JO, Bakland LK, Flores MT et al.: Traumatic dental injuries – a manual. 3rd ed. Blackwell Munksgaard, Oxford 2011.
3. Jasińska-Piętka J, Pypeć LJ: Urazowe uszkodzenia zębów mlecznych na podstawie piśmiennictwa. Nowa Stomatol 2009; 1-2: 36-39.
4. Walczak M, Turska-Szybka A, Olczak-Kowalczyk D: Przyczyny i rodzaje pourazowych uszkodzeń zębów mlecznych u pacjentów zgłaszających się do leczenia w Zakładzie Stomatologii Dziecięcej Warszawskiego Uniwersytetu Medycznego w latach 2001-2013. Dent Med Probl 2014; 51(4): 498-505.
5. Steciuk A, Emerich K: Urazy zębów – przegląd wytycznych postępowania na podstawie piśmiennictwa oraz opisu przypadków. Ann Acad Med Gedan 2016; 46(1): 65-74.
6. Andreasen JO, Andreasen FM: Essentials of traumatic injuries to the teeth. Munksgaard, Copenhagen 1990.
7. Andreasen FM, Andreasen JO, Cvek M: Root fractures. [In:] Andreasen JO, Andreasen FM, Andersson L (eds.): Textbook and color atlas of traumatic injuries to the teeth. 4th ed. Blackwell Munksgaard, Oxford 2007: 337-367.
8. Kaczmarek U: Diagnostyka i postępowanie lecznicze w uszkodzeniach pourazowych zębów mlecznych według Andreasena. [W:] Olczak-Kowalczyk D, Szczepańska J, Kaczmarek U (red.): Współczesna stomatologia wieku rozwojowego. Wyd. I. Med Tour Press International, Otwock 2017: 569-589.
9. Liu X, Huang J, Bai Y et al.: Conservation of root-fractured primary teeth: report of a case. Dent Traumatol 2013; 29(6): 498-501.
10. Needleman HL: The art and science of managing traumatic injuries to primary teeth. Dent Traumatol 2011; 27: 295-299.
11. Gadicherla P, Devi MM: Root fracture in primary teeth. J Dent Oro Facial Res 2016; 12(1): 33-35.
12. Richa, Kumar N: Management of intra alveolar root fracture in primary incisor: A conservative approach and review of literature. Case Report. J Dent Specialities 2017; 5(2): 156-159.
13. Nam OH, Kim MS, Kim GT, Choi SC: Atypical root resorption following root fractures in primary teeth. Quintessence Int 2017; 48(10): 793-797.
14. Rubel I: Atypical root resorption of maxillary primary central incisors due to digital sucking: a report of 82 cases. ASDC J Dent Child 1986; 53: 201-204.
15. Holan G, Yodko E, Sheinvald-Shusterman K: The association between traumatic dental injuries and atypical external root resorption in maxillary primary incisors. Dent Traumatol 2015; 31: 35-41.
16. Mortelliti GM, Needleman HL: Risk factors associated with atypical root resorption of the maxillary primary central incisors. Pediatr Dent 1991; 13(5): 273-277.




