*Krzysztof Błecha
Ziołolecznictwo w infekcjach wirusowych
Phytotherapy in the virus infections
Centrum Ziołolecznictwa Ojca Grzegorza Sroki w Żywcu
Dyrektor Centrum: lek. med. Krzysztof Błecha
Streszczenie
Opracowanie jest przeglądem naturalnych surowców, które mogą zapobiec zarażeniu i wspomóc terapię infekcji wirusowych, w tym wywołujących COVID-19. Warunkiem niezarażenia się patogenami, które wywołują infekcje górnych i dolnych dróg oddechowych, jest wysoka odporność organizmu. Ważnym elementem, który wpływa na prawidłową odporność organizmu, jest dieta. Usprawnienie funkcjonowania układu immunologicznego wykazują produkty pszczele, a z surowców roślinnych ziele, kwiat i korzeń jeżówki purpurowej, korzeń lukrecji, żel aloesowy i korzeń tarczycy bajkalskiej, a także olej z nasion czarnuszki siewnej, czarna huba (błyskoporek podkorowy) oraz liście melisy i kwiaty rumianku. Wzmocnieniu odporności sprzyja utrzymywanie dobrego nastroju oraz redukcja stresu. Działanie przeciwwirusowe potwierdzono dla wielu surowców roślinnych, szczególnie tych, które zawierają olejki eteryczne. Produkty naturalne można wykorzystać w profilaktyce i leczeniu. Krajem, który najlepiej radzi sobie z epidemią koronawirusa, są Chiny, dzięki połączeniu medycyny akademickiej i naturalnej. W opracowaniu przytoczono fragment publikacji „Handbook of COVID-19 Prevention and Treatment” napisanej przez lekarzy chińskich, zwrócono szczególną uwagę na stosowane przez nich receptury.
Summary
The study is a review of natural raw materials that can prevent infection and help treat viral infections, including those that cause COVID-19. The condition of not getting infected with pathogens that cause infections of the upper and lower respiratory tract is high the body resistance. An important element that influences the proper immunity of the body is the diet. The functioning of the immune system is improved by bee products, and plant materials: purple coneflower herb, flower and root, licorice root, aloe gel and Baikal skullcap root, as well as black cumin seed oil, chaga mushroom, lemon balm leaves and chamomile flowers. Strengthening immunity is conducive to maintaining a good mood and reducing stress. The antiviral activity has been confirmed for many plant materials, especially those containing essential oils. Natural products can be used for prevention and treatment. The country that copes best with the coronavirus epidemic is China, thanks to a combination of academic and natural medicine. The study quotes an excerpt from the “Handbook of COVID-19 Prevention and Treatment”, prepared by Chinese doctors, with particular attention to the recipes used by them.

Wprowadzenie
Koronawirus wywołujący COVID-19 wykazuje szczególny tropizm do układu oddechowego, zwłaszcza jego dolnych partii. Warunkiem niezarażenia się tym wirusem, ale także innymi patogenami, które wywołują infekcje górnych i dolnych dróg oddechowych, jest wysoka odporność organizmu.
Ważnym elementem wpływającym na prawidłową odporność organizmu jest dieta, która determinuje stan flory fizjologicznej bytującej w jelitach. Na poprawę funkcjonowania układu immunologicznego wpływają produkty pszczele. Najlepiej udokumentowane jest działanie propolisu (kitu pszczelego), pyłku pszczelego, zwanego też pyłkiem kwiatowym, oraz miodu, a z surowców roślinnych: ziela, kwiatu i korzenia jeżówki purpurowej, korzenia lukrecji, miąższu aloesu i korzenia tarczycy bajkalskiej.
Wśród surowców o działaniu immunostymulującym należy wymienić również korzeń żeń-szenia, olej z nasion czarnuszki siewnej, czarną hubę (błyskoporek podkorowy) oraz liście melisy i kwiaty rumianku. Podnoszenie odporności to także utrzymywanie dobrego nastroju, który zapewnia prawidłowa ilość serotoniny i dopaminy w przestrzeni synaptycznej. Surowcem roślinnym, który zwiększa ilość tych neurotransmiterów, jest ziele dziurawca. Istnieją też metody, które pozwalają na ocenę poziomu odporności.
Cechy deficytu odporności
Jakie symptomy świadczą o obniżeniu odporności? O deficytach odporności można mówić wówczas, gdy organizm nie radzi sobie z patogenem i pozwala na jego wniknięcie do wnętrza. Jeżeli katar wikła się zapaleniem zatok, a zapalenie gardła przechodzi w zapalenie oskrzeli bądź płuc, można wnioskować, że przyczyną jest niska odporność.
Właściwa odporność jest kluczowym czynnikiem pozwalającym na zwalczenie infekcji wirusowych i bakteryjnych, zwłaszcza w ich początkowym stadium. European Society for Immunodeficiencies (Europejskie Towarzystwo Niedoborów Odporności) oraz The Jeffrey Modell Foundation Medical Advisory Board wymieniają 10 zasadniczych sytuacji sugerujących istnienie niedoboru odporności:
1. 6 lub więcej zakażeń dróg oddechowych lub uszu w ciągu roku,
2. 2 lub więcej incydentów zapalenia zatok w ciągu roku,
3. trwająca 2 miesiące lub dłużej antybiotykoterapia bez wyraźnej poprawy,
4. 2 lub więcej zapaleń płuc w ciągu roku,
5. brak przyrostu masy ciała lub zahamowanie prawidłowego wzrostu u dziecka z nawracającymi infekcjami,
6. powtarzające się głębokie ropnie skórne lub narządowe,
7. przewlekłe grzybice jamy ustnej lub skóry u dziecka powyżej 1. roku życia,
8. konieczność długotrwałego stosowania antybiotyków dożylnych w celu opanowania zakażenia,
9. 2 lub więcej ciężkich zakażeń, takich jak zakażenie centralnego układu nerwowego, kości, skóry, posocznica,
10. wywiad rodzinny wskazujący na występowanie pierwotnych niedoborów odporności.
Dieta
Podstawowym sposobem profilaktyki zakażeń jest utrzymywanie prawidłowej odporności organizmu. Ważnym elementem, który wpływa na dobrą odporność, jest stan flory fizjologicznej bytującej w jelitach. Dlatego też dla wzmocnienia odporności stosuje się czasami probiotyki. Probiotyki, zgodnie z definicją FAO/WHO, to żywe drobnoustroje, które podawane w odpowiednich ilościach wykazują pozytywny wpływ na zdrowie. Dzieje się tak na skutek poprawy równowagi flory bakteryjnej jelit. U chorych z COVID-19 równowaga mikrobiomu jelitowego jest zaburzona, co objawia się znaczącym zmniejszeniem liczby bakterii jelitowych z rodzajów Lactobacillus i Bifidobacterium. Zaburzenie równowagi jelitowej może prowadzić do translokacji bakteryjnej i wtórnej infekcji, dlatego ważne jest utrzymanie zrównoważonego składu mikroflory jelit (1). Bakterie probiotyczne hamują rozwój bakterii chorobotwórczych w jelitach, modulują reakcje zapalne i odpowiedź immunologiczną (2). Fizjologiczna flora jelitowa wpływa na aktywność systemu immunologicznego błony śluzowej jelita, przepływ krwi przez błonę śluzową, czynność układu nerwowego jelita (3) oraz na czynność enterocytów. Bakterie probiotyczne są obecne w takich produktach spożywczych, jak niektóre kefiry, jogurty, maślanka. Wzbogacane są nimi desery mleczne, a nawet soki owocowe. Dostępne są w formie kapsułek, kropli lub tabletek. Działanie probiotyków podawanych w celu utworzenia prawidłowego profilu flory bakteryjnej w jelitach nie jest do końca jasne. Prawdopodobnie bakterie probiotyczne wykorzystują do swojego rozwoju substancje odżywcze, przez co nie starcza ich dla bakterii chorobotwórczych, ponadto probiotyki współzawodniczą z bakteriami chorobotwórczymi o miejsce bytowania. Probiotyki wykazują większe zdolności adhezyjne do błony śluzowej jelit w porównaniu z bakteriami chorobotwórczymi. Produkują substancje antybakteryjne w stosunku do innych bakterii. Takie mechanizmy działania pozwalają na kliniczne wykorzystanie probiotyków w prewencji i leczeniu zakażeń przewodu pokarmowego oraz do wzmocnienia czynności układu odpornościowego. Bardzo istotnym elementem w probiotykoterapii jest to, aby stosować odpowiednie dawki, gdyż tylko ok. 15-25% przyjmowanych w formie niekapsułkowanej bakterii probiotycznych dociera do jelit. W przypadku bakterii mikrokapsułkowanych jest to co najmniej 90% (mikrokapsułka chroni bakterie przed działaniem soku żołądkowego, otoczka uwalnia bakterie dopiero w jelitach) (4). Technologia mikrokapsułkowania pozwala zatem na zachowanie żywotności bakterii, po dotarciu do jelit wciąż są one biologicznie aktywne. Badania wykazały, że wykorzystanie pięciokrotnie mniejszej liczby bakterii mikrokapsułkowanych w porównaniu z probiotykiem bez mikrokapsułkowania pozwala na uzyskanie takich samych efektów (takiej samej liczby żywych bakterii w jelitach) (5, 6).
Wpływ na prawidłowy stan flory jelitowej, która wspomaga odporność, ma także właściwa dieta. Skład flory jelitowej zależy w dużej mierze od tego, jakie pokarmy się spożywa i czy w ich skład wchodzą prebiotyki. Prebiotyki, takie jak inulina i inne oligofruktany, są naturalnymi składnikami, powszechnie obecnymi w żywności pochodzenia roślinnego. Aby składnik pożywienia był zaklasyfikowany jako prebiotyk, nie powinien poddawać się trawieniu przez enzymy w układzie pokarmowym człowieka. Powinien on stanowić środowisko odżywcze, które selektywnie pobudza wzrost określonej grupy pożytecznych drobnoustrojów żyjących w jelicie grubym. Badając fizjologię jelita, wykazano, że produkty metabolizmu inuliny stymulują wzrost populacji Lactobacillus nawet dziesięciokrotnie (7). Selektywne pobudzanie wzrostu i aktywności niektórych szczepów bakterii występujących w środowisku jelitowym wpływa na poprawę stanu zdrowia organizmu (8). Prebiotykami są oligofruktany: inulina, laktuloza, laktitol. Dobrym źródłem fruktanów są m.in.: czosnek, cebula, korzeń cykorii, mniszka, kłącze perzu. Obecne są też w ziarnie pszenicy i bananach. Czosnek i cebula wykazują także działanie przeciwdrobnoustrojowe w innym niż prebiotyczny mechanizmie. Źródłem błonnika są też otręby owsiane, które zawierają beta-glukany, znane immunostymulatory.
Właściwości prebiotyczne wykazują także jabłka, zapewne z powodu zawartego w tych owocach błonnika nierozpuszczalnego i rozpuszczalnego, głównie pektyn. Pozytywny wpływ jabłek na rozwój bakterii probiotycznych w jelitach potwierdzili duńscy naukowcy (9). Bardzo korzystnie na florę jelitową działają także kiszone warzywa: ogórki, kapusta, patisony i inne. Na rynku znajdują się także preparaty łączące probiotyki i prebiotyki, tzw. synbiotyki.
Probiotyki: żywe, ściśle zdefiniowane organizmy, które po spożyciu wywierają korzystny wpływ na organizm gospodarza poprzez poprawę równowagi jelitowej.
Prebiotyki: niepodlegające trawieniu składniki pożywienia, które selektywnie pobudzają wzrost lub aktywność wybranych szczepów bakterii jelitowych.
Synbiotyki: probiotyki + prebiotyki (10).
Produkty pochodzenia pszczelego
Propolis
W tej grupie produktów najważniejszy jest propolis (kit pszczeli). Stosowany był on w chorobach infekcyjnych już w starożytnym Egipcie. Nie ma badań, które pokazują, jak skutecznie zwalczać koronawirusa SARS-CoV-2 naturalnymi sposobami. Istnieją natomiast dowody wskazujące, że ekstrakt z propolisu leczy inne choroby wywoływane przez wirusy, m.in. z rodziny koronawirusów (11). Ponadto istnieją dowody na to, że propolis jest skuteczny w schorzeniach gardła i krtani o etiologii wirusowej. W badaniu pacjentów z zapaleniem gardła znaczącą poprawę lub wyleczenie stwierdzono u około 75% osób, w przypadku zapalenia gardła i krtani było to około 79% badanych (12). Propolis jest pomocny m.in. w ostrych i przewlekłych opryszczkowych zapaleniach jamy ustnej (aftach), grzybiczych zapaleniach jamy ustnej (pleśniawkach), powierzchniowych zapaleniach języka i rogowaceniu białym błony śluzowej policzka. Surowiec ten jest także dobrym środkiem w chorobach dolnych dróg oddechowych. W przewlekłym zapaleniu oskrzeli po 3-miesięcznym leczeniu propolisem uzyskano znaczną poprawę zdrowia u 93% chorych. Skuteczne okazały się także inhalacje z propolisu. Pozwalają one na wyleczenie około 75% chorych z zapaleniem gardła, wywołanym przez gronkowca złocistego i na około 77% wyleczeń zapalenia krtani (13).
Dobre efekty otrzymano także w leczeniu propolisem choroby przeziębieniowej wywołanej przez rinowirusy. W badaniach uwzględniono 50 chorych, w tym 25 chorym podawano 6% propolis w miodzie pszczelim (1 g EEP/dawkę) 3 razy dziennie, a drugiej grupie 25 chorych podawano placebo. Leczenie prowadzono przez 5 dni. Średni czas utrzymywania się objawów w grupie stosującej propolis uległ skróceniu z ok. 5 do ok. 2 dni (ryc. 1) (12).
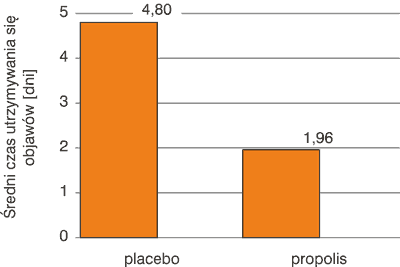
Ryc. 1. Wyniki leczenia propolisem choroby przeziębieniowej wywołanej przez rinowirusy
Ekstrakty propolisowe były przedmiotem badań uczonych rosyjskich. W jednym z nich przeprowadzonym w Instytucie Pediatrii Akademii Medycznej w Petersburgu stosowano 10% etanolowy ekstrakt propolisu przez 10 dni. U pacjentów ze schorzeniami górnych dróg oddechowych i uszu, otrzymujących 2 razy dziennie po 25-30 kropli ekstraktu, dolegliwości zmniejszały się po 3-4 dobach terapii, a jeżeli wprowadzona była już w pierwszym dniu pojawienia się objawów – poprawa następowała po 2-3 dniach leczenia (11).
Propolis jest tak skutecznym środkiem przeciwdrobnoustrojowym, że niszczy nawet niektóre pierwotniaki, co wykazano na przykładzie zarodźca malarii (14). Należy dodać, że lekiem, który rekomenduje się pacjentom zarażonym koronawirusem, jest chlorochina. Używana jest m.in. do leczenia malarii. Być może ten związek między propolisem a chininą, która tak jak chlorochina jest pochodną chinoliny, jest przypadkowy, być może nie.
Istnieje synergia działania propolisu oraz preparatów roślinnych, dlatego do leczenia infekcji górnych dróg oddechowych znakomicie nadaje się aerozol doustny zawierający ekstrakt z propolisu połączony z surowcami ziołowymi i olejkami eterycznymi (anyżowym, z drzewa herbacianego, eukaliptusowym, tymiankowym, szałwiowym, melisowym, goździkowym, cynamonowym) oraz destylatem z kory oczaru wirginijskiego. Innym sprawdzonym sposobem podawania produktów pszczelich, m.in. propolisu, jest stosowanie połączenia ekstraktu z propolisu i pyłku pszczelego w formie zmikronizowanej. Taka mieszanina dostępna jest na rynku w postaci preparatu w kapsułkach. W przypadku małych dzieci zaleca się wysypanie zawartości kapsułki na łyżeczkę miodu. Przedstawiona forma podania skuteczna jest m.in. w infekcjach górnych dróg oddechowych, zwłaszcza u małych dzieci. W celach terapeutycznych zaleca się stosowanie co najmniej 200 mg koncentratu propolisowego 3 razy dziennie. Można go zastąpić 20-30 kroplami nalewki propolisowej na łyżeczkę miodu, kieliszek wody lub mleka 2-3 razy dziennie w zależności od nasilenia objawów chorobowych.
Z uwagi na fakt, że propolis zwiększa aktywność fagocytarną makrofagów i stymuluje produkcję przeciwciał, jest to substancja zalecana w profilaktyce i leczeniu chorób infekcyjnych dróg oddechowych.
Pyłek pszczeli
Drugą substancją pochodzenia pszczelego, którą należałoby rozważać w przypadku zagrożenia infekcją np. koronawirusem, jest pyłek pszczeli, zwany czasami kwiatowym. Mechanizm terapeutycznego działania pyłku pszczelego w przypadku chorób dróg oddechowych jest złożony. Pyłek kwiatowy odznacza się działaniem adaptogennym, które polega na zwiększaniu odporności przeciw niekorzystnym czynnikom fizycznym, chemicznym i biologicznym, zarówno podwyższaniem sprawności fizycznej organizmu w sytuacjach nadmiernego obciążenia wysiłkiem, jak i wzrostem odporności organizmu na zakażenia (15). Pyłek pszczeli wykazuje także działanie przeciwbakteryjne, przeciwgrzybicze, przypuszczalnie również przeciwwirusowe, a podobnie jak kit pszczeli posiada właściwości przeciwzapalne. Ważne, aby pyłek pszczeli był stosowany w formie maksymalnie rozdrobnionej. Można go też łączyć z miodem pszczelim i w takiej postaci stosować profilaktycznie i leczniczo (10).
Miód
Miód wykazuje działanie przeciwdrobnoustrojowe, przeciwzapalne, przeciwutleniające. Ponadto pobudza błony śluzowe oskrzeli do wydzielania śluzu i generuje łatwe odkrztuszanie wydzieliny oskrzelowej. Sprawne funkcjonowanie nabłonka dróg oddechowych i odruchu kaszlowego jest elementem odporności nieswoistej czynnej. Miód wykazuje także działanie immunostymulujące, podwyższające odporność komórkową organizmu poprzez aktywizowanie komórek żernych (makrofagów, neutrofili, eozynofili) do walki z zakażeniem. Dowody naukowe potwierdzają jego skuteczność w leczeniu infekcji dróg oddechowych.
Działanie antybiotyczne miodu wykazano w stosunku do licznych mikroorganizmów, silniejsze na ziarniaki Gram-dodatnie (gronkowce i paciorkowce), słabsze na pałeczki Gram-ujemne (pałeczki jelitowe oraz pałeczki tzw. niefermentujące) (13).
Badania naukowców irańskich wykazały, że dodatek 10 i 20% miodu do pożywki Lowensteina-Jensena hamował wzrost prątków gruźlicy, podczas gdy rosły one na podłożach zawierających 5%, 2,5% i 1% miodu (16). Najsilniej przeciwbakteryjnie działają miody spadziowe (z jabłoni, świerku) oraz nektarowo-spadziowe. Aktywność przeciwdrobnoustrojowa miodu wynika głównie z obecności w nim nadtlenku wodoru H2O2. Miód działa silniej antybiotycznie po rozpuszczeniu go w wodzie, gdyż woda sprzyja powstawaniu większej ilości H2O2, przez co aktywność antybiotyczna rozcieńczonego miodu może wzrastać nawet od 6 do 220 razy w porównaniu z miodem nierozcieńczonym (17).
Miód stosowany jest często w stanach przeziębieniowych. Najlepsze efekty uzyskuje się na początku procesu chorobowego. Wówczas zwiększa on odporność organizmu i chroni drogi oddechowe przed rozwojem zakażenia. Należy dodać, że infekcje układu oddechowego to w początkowej fazie prawie zawsze infekcje wirusowe. Nie znaczy to, że miód jest skuteczny jedynie w początkowym stadium choroby. W trakcie kuracji w przypadku rozstrzeni oskrzeli, zapalenia płuc i pylicy płuc obserwuje się ustępowanie kaszlu, łatwiejsze odkrztuszanie wydzieliny, ułatwienie oddychania oraz poprawę obrazu krwi i przyrost masy ciała. Te jednostki chorobowe częściej występują u osób starszych. U dzieci z przewlekłym zapaleniem oskrzeli, leczonych bezskutecznie metodami tradycyjnymi, po pierwszym tygodniu leczenia uzyskano złagodzenie kaszlu oraz zwiększenie ewakuacji wydzieliny oskrzelowej w trakcie odkrztuszania. Po 12-15 dniach kaszel zanikał i ustawało odkrztuszanie wydzieliny oskrzelowej (18).
Miód wykazuje także pewne nieswoiste działanie w gruźlicy płuc. Stosuje się go wówczas łącznie z podstawową terapią leczniczą, w celu ogólnie wzmacniającym i podwyższającym odporność organizmu na zakażenia (12). Przeciwkaszlowe działanie miodu potwierdzają m.in. badania kliniczne z udziałem dzieci, przeprowadzone na oddziale pediatrycznym Uniwersytetu w Pensylwanii. Badania obejmowały trzy grupy dzieci obojga płci w wieku 2-18 lat z zakażeniem górnych dróg oddechowych, u których występowały katar i kaszel. Dzieci w pierwszej grupie otrzymywały różne dawki miodu (w wieku 2-5 lat – pół łyżeczki do herbaty, w wieku 6-11 lat – łyżeczkę do herbaty i w wieku 12-18 lat – dwie łyżeczki do herbaty), dzieciom z drugiej grupy podawano dekstrometorfan w miodzie sztucznym (w wieku 2-5 lat – 8,5 mg/dawkę, w wieku 6-11 lat – 17 mg/dawkę i w wieku 12-18 lat – 34 mg/dawkę), natomiast dzieci z trzeciej grupy otrzymywały odpowiednie ilości miodu sztucznego. Wyniki tego badania ilustruje tabela 1.
Tab. 1. Badanie skuteczności terapeutycznej miodu
| Grupa dzieci leczona środkami przeciwkaszlowymi | Liczba dzieci | Obniżenie badanych wskaźników* u dzieci i ich rodziców po podaniu środka leczniczego dzieciom przed snem |
| Miód pszczeli | 35 | 32,2 |
| Dekstrometorfan w miodzie sztucznym | 33 | 14,2 |
| Miód sztuczny | 37 | 0,0 |
*Łączny wskaźnik częstotliwości występowania kaszlu, intensywności kaszlu, dokuczliwości kaszlu, wpływu kaszlu na jakość snu chorych dzieci i wpływu kaszlu na jakość snu rodziców.
Okazało się, że miód działał w tym przypadku lepiej niż silny lek przeciwkaszlowy, jakim jest dekstrometorfan. Wyniki powyższych badań potwierdzają klinicyści amerykańscy, którzy miód stosowali w nocnym kaszlu u dzieci. Uważają oni, że podawanie miodu dzieciom jest bezpieczniejsze i skuteczniejsze od dekstrometorfanu (18).
Inne badanie dotyczyło 105 dzieci w wieku 2-18 lat, cierpiących na zakażenia górnych dróg oddechowych, nocny kaszel z podwyższoną temperaturą dłużej niż 8 dni. Podawanie miodu zmniejszało nocny kaszel (47,3%) w porównaniu z dziećmi nieleczonymi miodem (24,7%), a także powodowało szybszy powrót do zdrowia (53,7%) w odniesieniu do grupy nieleczonej (33,4%) (12).
Leczenie za pomocą miodu prowadzi do stopniowego ustępowania suchości w gardle, nawilżenia błon śluzowych, a także eliminacji ropnej wydzieliny. Zadowalające efekty uzyskuje się także w ostrym i przewlekłym zapaleniu zatok przynosowych, zapaleniu zatok czołowych oraz ostrym i przewlekłym zapaleniu krtani i tchawicy. W trakcie terapii miodem obserwuje się ustępowanie kaszlu, bólu gardła i głowy, normalizację temperatury ciała oraz poprawę ogólnego samopoczucia. Należy zaznaczyć, że w przypadku schorzeń przewlekłych czy przeciwwskazań do leczenia antybiotykami zastosowanie miodu pozwala często na ustąpienie objawów chorobowych. Poza tym w uporczywym kaszlu, trudnym do zwalczenia powszechnie stosowanymi preparatami leczniczymi, miód jest środkiem niezawodnym. Ze względu na właściwości upłynniające wydzielinę oskrzelową i wykrztuśne, miód stosowany jest w wielu schorzeniach dolnych dróg oddechowych. Przede wszystkim należy tutaj wymienić ostre i przewlekłe zapalenie oskrzeli (12). Miód może być stosowany samodzielnie, łącznie z innymi produktami pszczelimi lub z ekstraktami roślinnymi. O jakości miodu świadczy m.in. proces krystalizacji, którego efekt powinien być widoczny po kilku lub kilkunastu tygodniach przechowywania surowca.
Rośliny o działaniu immunostymulującym
Działanie wielu roślin może przyczyniać się do poprawy odporności na zakażenia. Takim surowcem roślinnym jest ziele, kwiat i korzeń jeżówki purpurowej (Echinacea purpurea), rzadziej bladej i wąskolistnej (E. pallida, E. angustifolia).
Ziele i korzeń jeżówki purpurowej, korzeń jeżówki wąskolistnej lub bladej działają: przeciwbakteryjnie, przeciwwirusowo i przeciwzapalnie, zwiększają wydolność oddechową, działają antyoksydacyjnie, chronią kwas hialuronowy przed depolimeryzacją, przyspieszają odnowę i regenerację naskórka przez stymulację przekształcania się fibroblastów w fibrocyty; pobudzają działanie układu odpornościowego, nasilają proces fagocytozy, pobudzają leukocyty do wydzielania substancji przeciwwirusowych, m.in. interferonu β. Wzrost aktywności makrofagów prowadzi do wydzielania interleukiny-1, która pobudza limfocyty do swoistej obrony organizmu. Wynikiem działania jest zapobieganie infekcjom w drogach oddechowych i moczowych, opóźnianie procesu starzenia się organizmu, zwłaszcza skóry, pobudzenie odporności organizmu poprzez zwiększanie interleukiny-1, która pobudza limfocyty do obrony swoistej (21). Główne wskazania: nawracające infekcje dróg oddechowych, moczowych i skóry. Leczniczo zaleca się 6-9 ml świeżego soku (wg EMA), a w suplementacji – poniżej 6 ml świeżego soku.
Powyżej zamieściliśmy fragment artykułu, do którego możesz uzyskać pełny dostęp.
Mam kod dostępu
- Aby uzyskać płatny dostęp do pełnej treści powyższego artykułu albo wszystkich artykułów (w zależności od wybranej opcji), należy wprowadzić kod.
- Wprowadzając kod, akceptują Państwo treść Regulaminu oraz potwierdzają zapoznanie się z nim.
- Aby kupić kod proszę skorzystać z jednej z poniższych opcji.
Opcja #1
24 zł
Wybieram
- dostęp do tego artykułu
- dostęp na 7 dni
uzyskany kod musi być wprowadzony na stronie artykułu, do którego został wykupiony
Opcja #2
59 zł
Wybieram
- dostęp do tego i pozostałych ponad 7000 artykułów
- dostęp na 30 dni
- najpopularniejsza opcja
Opcja #3
119 zł
Wybieram
- dostęp do tego i pozostałych ponad 7000 artykułów
- dostęp na 90 dni
- oszczędzasz 28 zł
Piśmiennictwo
1. Liang T (red.). Handbook of COVID-19 Prevention and Treatment. The First Affiliated Hospital, Zhejiang University School of Medicine, Compiled According to Clinical Experience 2020.
2. Kliger B, Cohrssen A. Probiotyki. Lekarz Rodzinny 2009; 189(3):302.
3. Ryżko J. Zastosowanie probiotyków i prebiotyków w leczeniu nieswoistych zapaleń jelit oraz zaburzeń czynnościowych jelita grubego. Pediatria Współ Gastroenterol Hepatol Żyw Dziecka 2002; 4(1):55-6.
4. Del Piano M, Carmagnola S, Ballarè M i wsp. Is microencapsulation the future of probiotic preparations? The increased efficacy of gastro-protected probiotics. Gut Microbes 2011; 2(2):120-3.
5. Del Piano M, Carmagnola S, Andorno S i wsp. Evaluation of the intestinal colonization by microencapsulated probiotic bacteria in comparison with the same uncoated strains. J Clin Gastroenterol 2010; 44 Suppl 1:42-6.
6. Del Piano M, Carmagnola S, Ballarè M i wsp. Comparison of the kinetics of intestinal colonization by associating 5 probiotic bacteria assumed either in a microencapsulated or in a traditional, uncoated form. J Clin Gastroenterol 2012; 46 Suppl 1:85-92.
7. McBain A, Macfarlane G. Modulation of genotoxic enzyme activities by non-digestible oligosaccharide metabolism in in-vitro human gut bacterial ecosystems; J Med Microbiol 2001; 50(9):833-42.
8. Bosscher D, Breynaert A, Pieters L i wsp. Food-based strategies to modulate the composition of the intestinal microbiota and their associated health effects. J Physiol Pharmacol 2009; 60 Suppl 6:5-11.
9. Licht T, Hansen M, Bergström A i wsp. Effects of apples and specific apple components on the cecal environment of conventional rats: role of apple pectin. BMC Microbiology 2010; 10:13.
10. Błecha K, Wawer I. Profilaktyka zdrowotna i fitoterapia. Wyd. II. BONIMED, Żywiec 2019.
11. Tichonow AI, Jarnych TG, Czernych WP i wsp. Teoria i praktyka wytwarzania leczniczych preparatów propolisowych. Apipol Farma, Myślenice 2006, 32-7.
12. Kędzia B, Hołderna-Kędzia E. Wykorzystanie propolisu i miodu w zakażeniach. Post Fitoter 2007; (4):202-6.
13. Kędzia B, Hołderna-Kędzia E. Leczenie produktami pszczelimi. PWRiL, Warszawa 1994.
14. Kędzia B, Hołderna-Kędzia E. Immunostymulujące działanie propolisu. Post Fitoter 2019; 20(2):126-35.
15. Graça R. Campos M, Frigerio C i wsp. What is the future of Bee-Pollen? JAAS 2010; 2(4):131-44.
16. Asadi-Pooya AA, Pnjehshahin MR, Beheshti S. The antimycobacterial effect of honey: an in vitro study. Riv Biol 2003; 96(3):491-5.
17. Kędzia B, Hołderna-Kędzia E. Współczesne poglądy na mechanizm przeciwdrobnoustrojowego działania miodu. Post Fitoter 2017; (4):290-7.
18. Kędzia B, Hołderna-Kędzia E. Lecznicze działanie miodu pszczelego w chorobach wewnętrznych. MedPharm Polska, Wrocław 2010.
19. Sokolnicka I, Rogala E, Strzelecka H i wsp. Adaptacja testów biologicznych do oceny aktywności preparatów jeżówki purpurowej. Terapia 2001; 9(3):38-42.
20. Lamer-Zarawska E, Kowal-Gierczak B, Niedworok J i wsp. Fitoterapia i leki roślinne. Wyd Lek PZWL, Warszawa 2007.
21. Cieślik E, Turcza K. Właściwości prozdrowotne aloesu zwyczajnego Aloe vera (L.) Webb. (Aloe barbadensis Mill.). Post Fitoter 2015; 16(2):117-24.
22. Mańkowska D, Bylka W. Nigella sativa L. – związki czynne, aktywność biologiczna. Herba Pol 2009; 55(1):109-25.
23. Fan L, Ding S, Ai L i wsp. Antitumor and immunomodulatory activity of water-soluble polysaccharide from Inonotus obliquus. Carbohydr Polym 2012; 9(2):870-4.
24. Król S, Skalicka-Woźniak K, Kandefer-Szerszeń M i wsp. Aktywność biologiczna i farmakologiczna olejków eterycznych w leczeniu i profilaktyce chorób infekcyjnych. Post Hig Med Dosw 2013; 67:1000-7.
25. Cinatl J, Morgenstern B, Bauer G i wsp. Glycyrrhizin, an active component of liquorice roots, and replication of SARS-associated coronavirus. Lancet 2003; 361:2046-8.
26. Kucharska-Ambrożej K. Aktualny stan wiedzy na temat chemizmu i aktywności biologicznej lukrecji gładkiej Glycyrrhiza glabra L. Post Fitoter 2017; 18(2):158-64.
27. Community herbal monograph on Glycyrrhiza glabra L. and/or Glycyrrhiza inflata Bat. and/or Glycyrrhiza uralensis Fisch., radix. European Medicines Agency EMA 2012.
28. Matławska I. Fitoterapia w zapobieganiu, leczeniu i przeciwdziałaniu objawom ubocznym po przebyciu COVID-19. Post Fitoter 2021; 22(4):239-50.

