*Dariusz Góra1, Natalia Figura2, Marcin Gregor3, Bożena Luranc-Polmańska4, Marta Olszar5, Iwona Kudyba6
Epidemiologia zaburzeń psychicznych wśród dzieci i młodzieży w województwie małopolskim w latach 2010-2019
Epidemiology of mental disorders among children and adolescents in the Małopolskie Voivodeship in 2010-2019
1Pomorski Uniwersytet Medyczny w Szczecinie, Wydział Nauk o Zdrowiu
Dziekan Wydziału: prof. dr hab. n. zdr. Beata Karakiewicz
2Oddział Neonatologiczny, Szpital Powiatowy w Żywcu
Kierownik Oddziau: lek. med. Irena Ereciska-Siwy
3Oddział Otorynolaryngologiczny, Szpital w Tychach
Kierownik Oddziau: lek. med. Piotr Karczmarczyk
4Szpital św. Łukasza, Bielsko-Biała
Dyrektor: lek. med. Jarosław Stankowski
5Poradnia Lekarska, Pierściec
Kierownik przychodni: lek. med. Ewa Rozmus
6Dom Pomocy Społecznej w Bystrej, Fundacja KLIMCZOK
Prezes Zarządu: Magdalena Grygny-Broniewska
Summary
Introduction. World statistics show that from 10 to 20% of children and adolescents suffer from widely understood mental disorders, and youth suicides are the third cause of death in this age group. In Poland, this percentage is at least 9%, which means that approximately 630,000 children and adolescents under 18 require assistance from the psychiatric and psychological treatment system. The most common mental disorders among children and adolescents aged 0-18 years who visit a pediatrician, mental health clinic, drug addiction and psychoactive substance addiction clinics include behavioral and emotional disorders that usually begin in childhood and adolescence, various types of mood disorders and stress-related neurotic disorders.
Aim. The aim of the article is to discuss the epidemiology of selected mental disorders in children and adolescents from the Małopolskie Voivodeship in 2010-2019. The article covers: mood disorders (F30-F39), stress-related and somatic neurotic disorders (F40-F49), and behavioral and emotional disorders that usually begin in childhood and adolescence (F90-F99).
Material and methods. Data were obtained from the National Health Fund – Małopolska Branch in Krakow on the number of benefits (absolute numbers) provided for selected mental disorders among children and adolescents from 0 to 19 years of age (divided into age groups) from the Małopolskie voivodship. These data concern the years 2010-2019. Then, figures were prepared that illustrate the morbidity and hospitalization of the diseases in question.
Results. In the age group between 5 and 14 years of age, the number of services provided due to the occurrence of mood (affective) disorders showed an increasing character and amounted to between 88 in 2010 and 168 in 2019. Among children and adolescents aged 15 to 19 in years 2010-2014, the number of health services provided due to stress-related neurotic disorders and in the somatic form increased and amounted to 811 and 912, respectively. The number of health services increased by as much as 208 in 2019 (1049) compared to 2018, where this number was 841.
Conclusions. Conclusions: Rapid observed in recent years in Poland increase in the number of health services provided due to mental disorders raises reasonable anxiety. Mental health is a prerequisite for the proper development of children and adolescents. A real chance for a significant improvement in mental health children and adolescents is to combine large-scale prevention programs with effective and accessible, regardless of the place of residence and material resources and forms of therapy. Willing to strengthen the mental health of children and adolescents, families should be mainly supported at the level of educational competences and mental health protection parents, as well as applying legal regulations that allow parents to spend more time with with their children, make family relationships based on effective communication, monitoring and mutual support constituted a factor in protecting the mental health of children and youth, as well as support schools (take care of proper preparation teaching staff to strengthen the mental health of children and adolescents and to create appropriate conditions for work: smaller schools, less numerous classes, the appropriate climate and ethos of the school. Another important factor is working with children and adolescents to raise them life skills that enable effective coping with tasks and challenges everyday life; teaching correct is especially important communication and interpersonal skills, making decisions and thinking critically, managing stress and managing emotions as well building self-esteem and positive self-esteem.

Wstęp
Statystyki światowe wskazują na to, że od 10 do 20% dzieci i młodzieży cierpi na szeroko pojęte zaburzenia psychiczne, a samobójstwa młodzieży stanowią trzecią przyczynę zgonów w tej grupie wiekowej. W Polsce odsetek ten wynosi minimum 9%, co oznacza, że pomocy systemu lecznictwa psychiatrycznego i psychologicznego wymaga około 630 tys. dzieci i młodzieży poniżej 18. roku życia (1).
Nie istnieją poprawne metodologiczne, całościowe badania epidemiologiczne określające rozpowszechnienie zaburzeń psychicznych wśród polskich dzieci i młodzieży. Większość raportów na temat zdrowia psychicznego dotyczy osób dorosłych lub osób powyżej 15. roku życia. Do najczęstszych zaburzeń psychicznych wśród dzieci i młodzieży w wieku 0–18 lat, zgłaszających się do pediatry, poradni zdrowia psychicznego, odwykowych i poradni uzależnień od substancji psychoaktywnych należą zaburzenia zachowania i emocji rozpoczynające się zwykle w dzieciństwie i wieku młodzieńczym, różnego rodzaju zaburzenia nastroju oraz zaburzenia nerwicowe związane ze stresem (2).
Występowanie zaburzeń psychicznych wśród dzieci i młodzieży wykazuje tendencję wzrostową, zwłaszcza w zakresie całościowych zaburzeń rozwoju (spektrum zaburzeń autystycznych) oraz zaburzeń zachowania (zwłaszcza wśród dziewcząt). Kształtowanie się problemów psychicznych u dzieci i młodzieży jest uwarunkowane wieloczynnikowo. W literaturze najwięcej odniesień ma model biopsychospołeczny wskazujący na trzy źródła problemów: biologiczne, psychologiczne i społeczne (3).
Cel pracy
Celem artykułu jest omówienie epidemiologii wybranych zaburzeń psychicznych dzieci i młodzieży z województwa małopolskiego w latach 2010-2019. Dane te dotyczą liczby świadczeń udzielonych pacjentom w wieku od 0 do 19 lat w województwie małopolskim przez lekarza podstawowej opieki zdrowotnej, którzy po raz pierwszy w okresie sprawozdawczym mieli udzielone świadczenie z rozpoznaniem głównym ICD-10. W artykule uwzględniono: zaburzenia nastroju (F30-F39), zaburzenia nerwicowe związane ze stresem i pod postacią somatyczną (F40-F49) oraz zaburzenia zachowania i emocji rozpoczynające się zwykle w dzieciństwie i w wieku młodzieńczym (F90-F99).
Materiał i metody
W kwietniu 2021 roku otrzymano dane o udzielonej liczbie świadczeń (liczby bezwzględne) wybranych zaburzeń psychicznych wśród dzieci i młodzieży od 0 do 19. roku życia (z podziałem na grupy wiekowe: od 0 do 1. roku życia, od 2. do 4. r.ż., od 5. do 14. r.ż. i od 15. do 19. r.ż.) z województwa małopolskiego. Dane te dotyczą lat 2010-2019 i pochodzą z Narodowego Funduszu Zdrowia – Małopolskiego Oddziału w Krakowie. Następnie sporządzono ryciny, które ilustrują zachorowalność i hospitalizację omawianych chorób.
Wyniki i wnioski
W grupie wiekowej między 0 a 1. rokiem życia liczba udzielonych świadczeń z powodu zaburzenia nastroju (afektywne) miała charakter zmienny i wynosiła pomiędzy 1 (2011, 2013, 2015 i w latach 2017-2019) a 3 w 2010 roku. Nie odnotowano żadnych udzielonych świadczeń w latach 2012, 2014 i 2016. Również zmienny charakter udzielonych świadczeń zdrowotnych występował w grupie dzieci między 2. a 4. rokiem życia. W latach 2010-2015 odnotowano wzrost udzielonych świadczeń i wynosił odpowiednio 6 w 2010 i 15 w 2015 roku. W grupie wiekowej pomiędzy 5. a 14. rokiem życia liczba udzielonych świadczeń wykazywała charakter wzrostowy i wynosiła pomiędzy 88 w 2010 roku i 168 w 2019 roku. Wśród dzieci i młodzieży pomiędzy 15. a 19. rokiem życia najniższą (237) liczbę udzielonych świadczeń odnotowano w 2012 roku. W latach 2014-2019 odnotowano wzrost liczby świadczeń z 251 do 449 (ryc. 1).
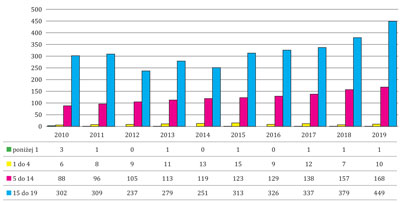
Ryc. 1. Dane z lat 2010-2019 dotyczące udzielonych świadczeń zdrowotnych z powodu zaburzeń nastroju (afektywne) dzieciom i młodzieży w wieku 0-19 lat (z podziałem na grupy wiekowe) w województwie małopolskim. Źródło: opracowanie na podstawie danych z Narodowego Funduszu Zdrowia – Małopolskiego Oddziału w Krakowie
Zaburzenia nastroju (afektywne) to grupa zaburzeń, do których zaliczyć możemy m.in.: epizod maniakalny, zaburzenia afektywne dwubiegunowe, epizod depresyjny oraz zaburzenia nastroju.
Choroba afektywna dwubiegunowa (ChAD) charakteryzuje się patologicznymi zmianami nastroju i aktywności o charakterze epizodów maniakalnych, hipomaniakalnych, depresyjnych lub mieszanych. Specyfika obrazu klinicznego ChAD w okresie rozwojowym wiąże się z trudnościami w postawieniu właściwego rozpoznania i odpowiedniego leczenia. W ostatnich dekadach obserwuje się dynamiczny wzrost liczby badań dotyczących ChAD w populacji poniżej 18. roku życia (4). ChAD w populacji dzieci i młodzieży towarzyszy wysoki wskaźnik współwystępowania innych chorób psychicznych. Wśród zaburzeń współistniejących obserwuje się najczęściej: ADHD, osobowość typu borderline, zaburzenia lękowe, zaburzenia opozycyjno-buntownicze czy zaburzenia zachowania. Ponadto mogą też współwystępować specyficzne zaburzenia rozwoju umiejętności szkolnych, a także nadużywanie substancji psychoaktywnych (5).
Depresja jest jednym z poważnych zaburzeń ogólnie zwanych zaburzeniami nastroju. Termin ten odnosi się do przejawów nietypowych uczuć czy nastrojów, które stanowią podstawowe cechy tego stanu. Szacuje się, iż wśród dzieci zachorowalność wynosi około 2%, natomiast wśród nastolatków – od 8 do 20%. Procentowo nie wygląda to niepokojąco, ale gdy się spojrzy na zagadnienie w liczbach – według danych GUS za 2014 rok – dzieci (w wieku od 0 do 12 lat) to około 100 500, natomiast wśród młodzieży (13-18 lat) – około 1 345 000 (6).
Na przestrzeni badanego okresu liczba udzielonych świadczeń zdrowotnych z powodu zaburzeń nerwicowych związanych ze stresem i pod postacią somatyczną dzieciom i młodzieży w grupie wiekowej pomiędzy 0 a 1. rokiem życia miała charakter zmienny. Najmniej (2) odnotowano w 2011 roku, a najwięcej (12) w 2016 roku. W grupie wiekowej pomiędzy 2. a 4. rokiem życia liczba udzielonych świadczeń również miała charakter zmienny i wynosiła pomiędzy 57 w 2012 roku a 119 w 2019 roku. Wśród dzieci pomiędzy 5. a 14. rokiem życia liczba udzielonych świadczeń zdrowotnych wzrastała od 2014 do 2019 roku i wynosiła odpowiednio 97 i 168. Natomiast w latach 2010-2012 liczba ta malała i wynosiła odpowiednio 150 i 129. Wśród dzieci i młodzieży w wieku 15-19 lat w latach 2010-2014 liczba udzielonych świadczeń zdrowotnych wzrastała i wynosiła odpowiednio 811 i 912. Aż o 208 wzrosła liczba świadczeń zdrowotnych w 2019 roku (1049) w porównaniu z 2018 rokiem, gdzie liczba ta wynosiła 841 (ryc. 2).
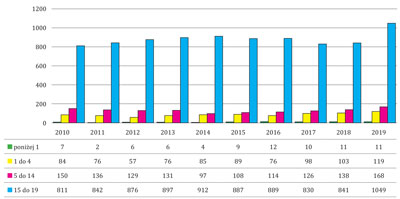
Ryc. 2. Dane z lat 2010-2019 dotyczące udzielonych świadczeń zdrowotnych z powodu zaburzeń nerwicowych związanych ze stresem i pod postacią somatyczną dzieciom i młodzieży w wieku 0-19 lat (z podziałem na grupy wiekowe) w województwie małopolskim. Źródło: opracowanie na podstawie danych z Narodowego Funduszu Zdrowia – Małopolskiego Oddziału w Krakowie
Zaburzenia nerwicowe związane ze stresem i pod postacią somatyczną obejmują m.in.: zaburzenia lękowe w postaci fobii, zaburzenia obsesyjno-kompulsacyjne, stres oraz zaburzenia dysocjacyjne (konwersacyjne).
Powyżej zamieściliśmy fragment artykułu, do którego możesz uzyskać pełny dostęp.
Mam kod dostępu
- Aby uzyskać płatny dostęp do pełnej treści powyższego artykułu albo wszystkich artykułów (w zależności od wybranej opcji), należy wprowadzić kod.
- Wprowadzając kod, akceptują Państwo treść Regulaminu oraz potwierdzają zapoznanie się z nim.
- Aby kupić kod proszę skorzystać z jednej z poniższych opcji.
Opcja #1
29 zł
Wybieram
- dostęp do tego artykułu
- dostęp na 7 dni
uzyskany kod musi być wprowadzony na stronie artykułu, do którego został wykupiony
Opcja #2
69 zł
Wybieram
- dostęp do tego i pozostałych ponad 7000 artykułów
- dostęp na 30 dni
- najpopularniejsza opcja
Opcja #3
129 zł
Wybieram
- dostęp do tego i pozostałych ponad 7000 artykułów
- dostęp na 90 dni
- oszczędzasz 78 zł
Piśmiennictwo
1. Janas-Kozik M: Sytuacja psychiatrii dzieci i młodzieży w Polsce w 2016 roku. Aktualne występowanie i obraz zaburzeń psychicznych wieku rozwojowego. Psychiatr 2017; 14(1): 61-63.
2. Grzegorzewska I: Zachowania agresywne dzieci i młodzieży. Ujęcie kliniczno-rozwojowe. Pol For Psychol 2015; 20(4): 484-498.
3. Grzegorzewska I, Farnicka M: Attachment and the risk of mental health disorders during adolescence. Heal Psychol Rep 2016; 4(1): 8-15.
4. Fristad MA, Nick EA: Bipolar disorder during childhood and adolescence. [In:] DeRubeis RJ, Strunk DR (eds.): The Oxford Handbook of Mood Disorders. Oxford-New York: Oxford University Press 2017: 287-298.
5. Goetz M, Novak T, Vesela M et al.: Early stages of pediatric bipolar disorder: Retrospective analysis of a Czech impatient sample. Neuropsychiatr Dis Treat 2015; 11: 2855-2864.
6. Raczkowski A: Depresja dzieci i młodzieży – zjawisko i perspektywy pomocy. Wychow Rodz 2017; 26(2): 315-329.
7. Cywińska M: Stres dzieci w młodszym wieku szkolnym. UAM, Poznań 2017.
8. Adamczyk K, Adamczyk D, Wójcik R et al.: Rzadkie fobie specyficzne – rodzaje i leczenie. Psychiatr 2018; 2(5): 423-429.
9. Ziółkowski P: Fobia u dzieci w wieku szkolnym. Przegl N Społ Techn Med Pedagog 2020; 1(1): 65-80.
10. Kaczmarska A, Curyło-Sikora P: Problematyka stresu – przegląd koncepcji. Hyg Pub Health 2016; 51(4): 317-321.
11. Zaremba-Przybysz M: Uwarunkowania rodzinne zachowań ryzykownych dzieci i młodzieży – analiza wybranych czynników. For Pedagog 2017; 7(1): 137-148.
12. Högström J, Enebrink P, Ghaderi A: The Moderating Role of Child Callous-Unemotional Traits in an Internet-Based Parent-Management Training Program. Jour Fam Psychol 2013; 27(2): 314-323.
13. Bystrzanowska M: Mutyzm wybiórczy. Poradnik dla rodziców, nauczycieli i specjalistów. Impuls, Kraków 2017.
14. Panasiuk J: Mutyzm w autyzmie. Studium przypadku. Logop 2019; 48(1): 315-338.
15. Żarowski M, Młodzikowska-Albrecht J, Steinborn B: Symptomatologia tików oraz zespołu Tourette’a u dzieci i młodzieży. Problemy diagnostyki i terapii. Neurol Dzie 2005; 14(28): 41-49.
16. Janik P, Wolańczyk T, Bryńska A et al.: Postępowanie w tikach i zespole Gillesa de la Tourette’a – rekomendacje grupy ekspertów. Var Med 2018; 2(6): 527-545.
17. Teleon A, Włoszczak-Szubzda A: Zdrowie psychiczne dzieci i młodzieży w Polsce a rola rodziny. Med Og Nauki Zdr 2019; 25(1): 6-11.


