© Borgis - Nowa Medycyna 2/2010, s. 48-51
*Anna Szponar1,2, Adam Borzęcki2, Agnieszka Sajdak-Wojtaluk2, Grażyna Kądziela-Wypyska1
Przypadek liszaja lśniącego kończyn górnych i dolnych leczony fototerapią UVB311 i PUVA
Lichen nitidus of the upper and lower limbs successfully treated with narrow-band uVB311 and PUVA phototherapy
1Klinika Dermatologii, Wenerologii i Dermatologii Dziecięcej Uniwersytetu Medycznego w Lublinie
Kierownik Kliniki: prof. dr hab. n. med. Grażyna Chodorowska
2Oddział Dermatologiczny NZOZ Med.-Laser w Lublinie
Kierownik Oddziału: dr n. med. Adam Borzęcki
Summary
Lichen nitidus, regarded as a variant of lichen planus by some authors, is an uncommon chronic dermatosis of unknown etiology. The majority of instances appear in children. The clinical manifestation involves the eruption of numerous, tiny, flat or dome-shaped, flash-coloured papules with a shiny surface. Koebner phenomenon is often observed. Generalized lichen nitidus affecting upper and lower limbs with pruritus is a very rare form of disease.

Liszaj lśniący, uważany przez niektórych autorów za odmianę liszaja płaskiego, jest rzadko występującą, zapalną dermatozą o niewyjaśnionej etiologii i przewlekłym przebiegu. Znacznie częściej pojawia się u dzieci niż u pacjentów dorosłych. Choroba charakteryzuje się występowaniem licznych drobnych, monomorficznych, lśniących grudek o zabarwieniu cielisto-różowym do brunatnego, najczęściej zlokalizowanych na brzuchu, klatce piersiowej, powierzchniach zgięciowych kończyn. Istnieją nieliczne doniesienia o występowaniu postaci uogólnionej, według naszej wiedzy nie był dotychczas opisywany przypadek rozsianych zmian zajmujących kończyny dolne i górne u dorosłego pacjenta.
Opis przypadku
Pacjentka lat 67 zgłosiła się do NZOZ Med.-Laser w kwietniu 2009 r. z powodu mnogich wykwitów grudkowych ułożonych linijnie na ramionach, przedramionach i skórze kończyn dolnych oraz nieznacznego świądu skóry (ryc. 1, 2, 3). W badaniu fizykalnym stwierdzono obecność licznych połyskujących grudek o płaskiej powierzchni i średnicy 1-2 mm. Błony śluzowe, podeszwy stóp, dłoniowe powierzchnie rąk, płytki paznokciowe nie wykazywały obecności zmian patologicznych. Pierwsze objawy chorobowe pacjentka zauważyła 2 lata wcześniej. W wywiadzie, chora przyjmowała znaczne ilości leków przeciwbólowych z grupy niesteroidowych leków przeciwzapalnych. Ponadto pacjentka leczy się z powodu nadciśnienia tętniczego. W wykonanych badaniach dodatkowych poza podwyższonym OB 24 mm/h, nie stwierdzono odchyleń od stanu prawidłowego. Pobrano wycinek skóry z przedramienia lewego do badania histopatologicznego. Obraz mikroskopowy odpowiadał zmianom w przebiegu liszaja lśniącego. Podczas leczenia pacjentka otrzymywała leki działające antagonistycznie na receptory histaminowe H1 – clemastin i H2 – ranitydynę. W czerwcu 2009 r. rozpoczęto naświetlania UVB311 (18 ekspozycji, dawka sumaryczna 14,95 J/cm2), uzyskano wyraźną poprawę stanu klinicznego i prawie całkowite ustąpienie zmian skórnych. W sierpniu 2009 r. obserwowano nawrót choroby i zaostrzenie zmian skórnych. Po wykonaniu badań laboratoryjnych (bez odchyleń od normy) pacjentka otrzymała iniekcję kortykosteroidu (betametazon) oraz ponownie została poddana fototerapii UVB311 (20 ekspozycji, dawka sumaryczna 17,18 J/cm2). W trakcie naświetlań chora stale otrzymywała ranitydynę oraz leki antyhistaminowe (clemastin). Po zakończeniu serii naświetlań zmiany całkowicie ustąpiły. W listopadzie 2009 r. ponowny wysiew zmian grudkowych na kończynach z towarzyszącym niewielkim świądem. Ponownie pobrano wycinek skóry do badania histopatologicznego, które potwierdziło wcześniejsze rozpoznanie. Pacjentka została skierowana na fototerapię PUVA, zakończoną w marcu 2010 r. Po otrzymaniu łącznej dawki 111 J/cm2 u chorej stwierdzono wyraźną remisję zmian skórnych (ryc. 4).
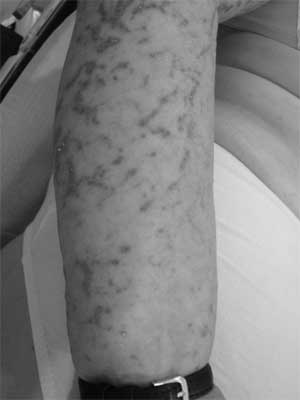
Ryc. 1. Rozsiane wykwity grudkowo-rumieniowe w obrębie kończyn dolnych.
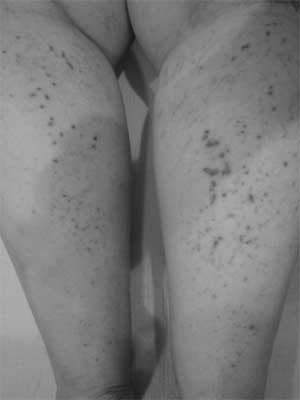
Ryc. 2. Rozsiane wykwity grudkowo-rumieniowe w obrębie kończyn dolnych.
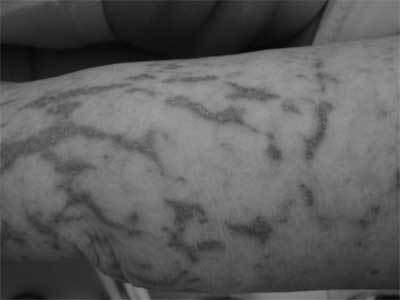
Ryc. 3. Mnogie wykwity grudkowe na skórze przedramion.
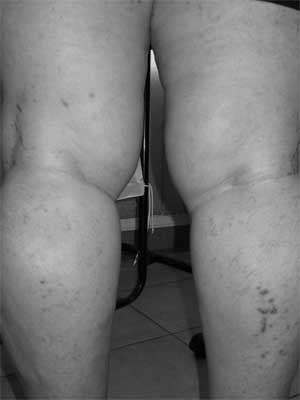
Ryc. 4. Wyraźna poprawa po leczeniu.
Pierwszy przypadek liszaja lśniącego został opisany w 1901 r. przez Felixa Pinkusa. W 1907 r. dokonał szczegółowej charakterystyki zmian skórnych w przebiegu tej dermatozy. Obraz kliniczny liszaja lśniącego wiąże się z obecnością niewielkich, mnogich grudek o spłaszczonej bądź kopulastej powierzchni, zróżnicowanym zabarwieniu, wyraźnie połyskujących. Zlokalizowane w obrębie skóry o fototypie II i III przybierają kolor cielisto-różowy, aż do brunatnego, natomiast na skórze (fototyp IV, V) widoczne są jako jaśniejsze wykwity. W większości przypadków obserwowany jest objaw Koebnera (ryc. 5). Lichenoidalne grudki mogą pojawiać się w każdej okolicy ciała, jednak najczęściej lokalizują się na szyi, klatce piersiowej, brzuchu, przedramionach oraz w obrębie narządów płciowych, przede wszystkim na trzonie i żołędzi prącia. Istnieją niezbyt liczne doniesienia o występowaniu zmian uogólnionych (1). Rzadko dochodzi do zajęcia dłoniowej powierzchni rąk i podeszewowej stóp, płytek paznokciowych, błony śluzowej jamy ustnej. Paznokcie w przebiegu liszaja lśniącego ulegają zniekształceniu, z poprzecznym pobruzdowaniem i zagłębieniami powierzchni, zmiany na śluzówkach policzków przypominają szare, spłaszczone grudki (2). Zmiany skórne w przebiegu liszaja lśniącego zazwyczaj są bezobjawowe, nie dają żadnych dolegliwości, czasem opisywany jest świąd skóry o niewielkim nasileniu (3).
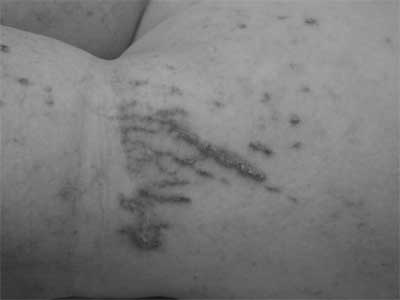
Ryc. 5. Objaw Koebnera.
W obrazie histopatologicznym liszaja lśniącego stwierdza się obecność ogniskowego, gęstego, heterogennego nacieku z komórek nabłonkowatych, limfocytów, histiocytów i komórek olbrzymich w warstwie brodawkowatej skóry właściwej oraz zwyrodnienie wodniczkowe komórek warstwy podstawnej. Pogrubiała warstwa kolczysta naskórka ( rete ridges) zstępując bocznie do granicy nacieku tworzy obraz „szponów chwytających piłkę” ( claw clutching a ball). Jest to typowa lichenoidalna reakcja tkankowa, stwierdzana także w liszaju płaskim. Choroby te uważane są przez niektórych autorów za pokrewne. Istnieją doniesienia o ich współwystępowaniu, a także progresji liszaja lśniącego w postać płaską (4). Wczesne zmiany skórne w przebiegu liszaja płaskiego mogą być trudne do odróżnienia od wykwitów liszaja lśniącego. Badania immunohistochemiczne, przeprowadzone przez Smollera & Flynna, wskazują jednak na odmienny charakter nacieku zapalnego – w przebiegu liszaja płaskiego dominującymi komórkami są limfocyty T-helper, w odróżnieniu od heterogennego nacieku w liszaju lśniącym. Sugeruje to różne mechanizmy immunologiczne, odpowiadające za powstawanie obu dermatoz i wskazuje, że liszaj lśniący nie jest zlokalizowaną, grudkową odmianą liszaja płaskiego (5).
Powyżej zamieściliśmy fragment artykułu, do którego możesz uzyskać pełny dostęp.
Mam kod dostępu
- Aby uzyskać płatny dostęp do pełnej treści powyższego artykułu albo wszystkich artykułów (w zależności od wybranej opcji), należy wprowadzić kod.
- Wprowadzając kod, akceptują Państwo treść Regulaminu oraz potwierdzają zapoznanie się z nim.
- Aby kupić kod proszę skorzystać z jednej z poniższych opcji.
Opcja #1
29 zł
Wybieram
- dostęp do tego artykułu
- dostęp na 7 dni
uzyskany kod musi być wprowadzony na stronie artykułu, do którego został wykupiony
Opcja #2
69 zł
Wybieram
- dostęp do tego i pozostałych ponad 7000 artykułów
- dostęp na 30 dni
- najpopularniejsza opcja
Opcja #3
129 zł
Wybieram
- dostęp do tego i pozostałych ponad 7000 artykułów
- dostęp na 90 dni
- oszczędzasz 78 zł
Piśmiennictwo
1. Maeda M: A case of generalized lichen nitidus with Koebner phenomenon. J Dermatol 1994; 21: 273-7. 2. Kellet JK, Beck MH: Lichen nitidus associated with distinctivenail changes. Clin Exp Dermatol 1984; 9: 201-4. 21. Natarajan S, Dick DC: Lichen nitidus associated with nail changes. Int J Dermatol 1986; 25: 461-2. 3. Chen W, Schramm M, Zouboulis CC: Generalized lichen nitidus. J Am Acad Dermatol 1997; 36: 630-631. 4. Stankler L: The identity of lichen planus and lichen nitidus. Br J Dermatol 1967; 83: 74-77. 5. Smoller BR, Flynn TC: Immunohistochemical examination of lichen nitidus suggests that it is not a localized papular variant of lichen planus. J Am Acad Dermatol 1992; 27: 232-236. 6. Magro CM, Crowson AN: Lichenoid and granulomatous dermatitis. Int J Dermatol 2000; 39: 126-133. 7. El-Ghorr AA, Norval M: Biological effects of narrow-band (311nm TL01) UVB irradiation. A review. J Photochem Photobiol B 1997; 38: 99-106. 8. Lee SD et al.: Two cases of lichen nitidus treated with diphencyclopropenone immunotherapy. Korean J Dermatol 2001; 39: 1432-4. 9. Libow LF, Coots NV: Treatment of lichen planus and lichen nitidus with itraconazole. Cutis 1998; 62: 247-8. 10. Randle HW, Sander HM: Treatment of generalized lichen nitidus with PUVA. Int J Dermatol 1986; 25: 330-331. 11. Kubota Y, Kiryu H, Nakayama J: Generalized lichen nitidus successfully treated with an antituberculous agent. Br J Dermatol 2002; 146: 1081-3. 12. Lucker GP et al.: Treatment of palmoplantar lichen nitidus with acitretin. Br J Dermatol 1994; 130: 791-3. 13. Sysa-Jedrzejowska A et al.: Generalized lichen nitidus: a casereport. Cutis1996; 58: 70-172. 14. Park JH et al.: Treatment of generalized lichen nitidus with narrow band ultraviolet. B. J Am Acad Dermatol 2006; 54: 545-6. 15. Aboín-González S et al.: Liquen nitidus: respuesta favorable a fototerapia UVB de banda estrecha. Presentación de dos casos. Actas Dermosifiliogr 2010; 101: 179-80.






