© Borgis - Postępy Nauk Medycznych 5/2010, s. 369-374
*Michał Wąsowski, Ewa Marcinowska-Suchowierska
Nadciśnienie tętnicze u kobiet w ciąży
Hypertension in pregnant women
Klinika Medycyny Rodzinnej i Chorób Wewnętrznych Centrum Medycznego Kształcenia Podyplomowego w Warszawie
Kierownik Kliniki: prof. dr hab. med. Ewa Marcinowska-Suchowierska
Streszczenie
Nadciśnienie tętnicze (NT) w ciąży jest nadal – mimo postępu medycyny – istotną przyczyną chorobowości i umieralności matek, płodów i noworodków. Wikła 3-15% ciąż i w około 70% dotyczy pierworódek. Podczas ciąży w organizmie kobiety zachodzi szereg przemian wpływających na wartości ciśnienia tętniczego. W fizjologicznej ciąży zwiększają się stężenia reniny, angiotensyny I i II, aldosteronu, estrogenów, progesteronu i prolaktyny. Zwiększone stężenie estrogenów i progesteronu stymuluje układ renina-angiotensyna-aldosteron (RAA), co w konsekwencji powoduje zatrzymywanie sodu i wody w ustroju. Zwiększające się stężenie progesteronu, prostacyklin, tlenku azotu przyczynia się do zmniejszenia oporu obwodowego (przez wpływ na rozkurcz naczyń przedwłosowatych), co skutkuje w niepowikłanej ciąży obniżeniu ciśnienia tętniczego zarówno skurczowego, jak i rozkurczowego. Już od 12 Hbd zwiększa się rzut serca (o ok. 30-50%). Objętość wyrzutowa serca wzrasta średnio o ok. 20-10%, przyspiesza się także czynność serca o ok. 10-15 uderzeń/min. Te wszystkie zmiany w obrębie układu krążenia w ciąży prowadzą do powstania krążenia hiperkinetycznego. Nadciśnienie tętnicze w ciąży rozpoznajemy, gdy ciśnienie skurczowe (SBP) przekracza 140 mmHg, a rozkurczowe (DBP) 90 mmHg podczas min. 2 pomiarów w odstępie nie mniejszym niż 4 godziny. W klasyfikacji nadciśnienia tętniczego u kobiet w ciąży wyróżniamy: nadciśnienie istniejące przed ciążą (nadciśnienie przewlekłe PPH), które może być powikłane wystąpieniem białkomoczu, nadciśnienie tętnicze ciążowe (indukowane ciążą PIH), które może być powikłane stanem przedrzucawkowym, rzucawką oraz nadciśnienie tętnicze niesklasyfikowane przed porodem. W artykule przedstawiono na podstawie m.in. zalecenia Europejskiego (European Society of Hypertension – ESH) i Polskiego Towarzystwa Nadciśnienia Tętniczego (PTNT) oraz Europejskiego Towarzystwa Kardiologicznego (European Society of Cardiology – ESC), a także aktualne piśmiennictwo, standardy postępowania w diagnostyce i leczeniu nadciśnienia w ciąży.
Summary
Hypertension in pregnancy is, despite of progress in medical science, an important cause of maternal, fetal and neonatal morbidity and mortality. Is approximately in 3-15% of pregnancies and in 70% is related to first gestation. During pregnancy many changes affects blood pressure values. The increased concentration of oestrogens and the progesterone is stimulating the renina-angiotensyna-aldosteron system (RAAS) what causes sodium and water retention. Increasing concentration of the progesterone, prostacyclins, nitric oxide is contributing for reducing the peripheral resistance (through the influence on thediastole of precapillary vessels) what is taking effect in not-complicated pregnancy for lowering the arterial both systolic and diastolic pressure. Already from 12 Hbd cardiac output (about 30-50%) is increasing. The stroke volume of the heart is rising on average about 20-10%, also a heart function is being precipitated about 10-15beats/min. These all changes within the pregnant cardiovascular system are coming into existence of the hyperkinetic circulation. We are identifying the pregnant arterial hypertension, when systolic pressure (SBP) is crossing 140 mmHg, and disastolic (DBP) 90 mmHg during two of blood pressure measurements in the distance not smaller than 4 hours. In classification of the arterial hypertension in pregnant women we distinguish: hypertension existing before pregnancy (chronic hypertension – PPH) which can be complicated with appearance of albuminuria, pregnancy arterial hypertension (pregnancy induced hypertension – PIH) which can be complicated with pre-eclampsia, eclampsia and not classified arterial hypertension before the childbirth. The aim of this article is to provide guidelines for diagnostic and treatment of high blood pressure in pregnancy based on ESH, PSH and ESC guidelines and current references.

WPROWADZENIE
Nadciśnienie tętnicze to jeden z najczęstszych problemów wikłających ciążę. Dotyczy 3-10% ciąż, w tym w ok. 70% pierworódek. Nadciśnienie w ciąży częściej dotyczy starszych matek i matek rasy czarnej. Niestety pomimo ciągłego rozwoju medycyny perinatalnej jest nadal bardzo istotnym czynnikiem ryzyka okołoporodowych zgonów matek i dzieci (1).
Podczas ciąży zachodzi szereg zmian, które mniej lub bardziej wpływają na przebieg nadciśnienia istniejącego przed ciążą. Z kolei nadciśnienie indukowane ciążą jest wynikiem nieprawidłowej adaptacji organizmu kobiety do ciąży (1).
ZMIANY W UKŁADZIE KRĄŻENIA POJAWIAJĄCE SIĘ W PRZEBIEGU CIĄŻY
W fizjologicznej ciąży zwiększają się stężenia reniny, angiotensyny I i II, aldosteronu, estrogenów, progesteronu i prolaktyny. Duże stężenie estrogenów i progesteronu stymuluje aktywność osoczową reniny, zwiększa stężenie angiotensynogenu, angiotensyny i aldosteronu, co w konsekwencji powoduje zatrzymywanie sodu i wody w ustroju. Zwiększające się stężenie progesteronu, prostacyklin, tlenku azotu przyczynia się do zmniejszenia oporu obwodowego (przez wpływ na rozkurcz naczyń przedwłosowatych), co skutkuje w niepowikłanej ciąży obniżeniem ciśnienia tętniczego zarówno skurczowego, jak i rozkurczowego średnio o 15 mmHg (w porównaniu z wartościami sprzed ciąży). Zmiany te są zauważalne już pod koniec I trymestru, najbardziej widoczne w połowie ciąży i ustępują w ostatnich tygodniach (1). Rycina 1 przedstawia wartości ciśnienia tętniczego (RR) podczas fizjologicznej ciąży.
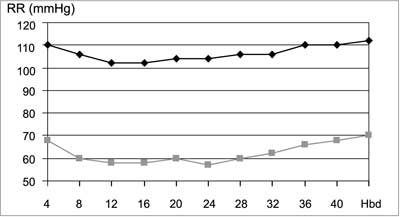
Ryc. 1. Wartości ciśnienia tętniczego (RR) podczas fizjologicznej ciąży.
Zwiększenie objętości łożyska naczyniowego w ciąży skutkuje zwiększeniem objętości krwi krążącej (o ok. 20-70%). Już od 12 Hbd zwiększa się rzut serca (o ok. 30-50%) z punktum maximum w 28-32 Hbd. Objętość wyrzutowa serca wzrasta o 20-10% (wg niektórych nawet do 40-60%), przyspiesza się także czynność serca o ok. 10-15 uderzeń/min. Te wszystkie zmiany w obrębie układu krążenia w ciąży prowadzą do powstania krążenia hiperkinetycznego.
W patofizjologii nadciśnienia indukowanego ciążą istotną rolę pełnią zmiany zachodzące w nerkach. Zwiększa się przepływ osocza przez kłębuszki i o ok. 50% filtracja. Podczas fizjologicznej ciąży zwiększa się o ok. 4-6 l ilość wody zawartej w przestrzeni pozakomórkowej i objętość osocza o ok. 1-2 l. Zwiększone potrzeby organizmu matki, jak i rosnącego dziecka skutkują zwiększeniem ilości wody w organizmie kobiety do ok. 7-8 l i retencją sodu na poziomie 500-950 mEq.
DEFINICJA
Nadciśnienie tętnicze w ciąży rozpoznajemy, gdy ciśnienie skurczowe (SBP) przekracza 140 mmHg, a rozkurczowe (DBP) 90 mmHg podczas min. 2 pomiarów w odstępie nie mniejszym niż 4 godziny. Uprzednio definicja uwzględniała porównanie wartości ciśnienia tętniczego sprzed ciąży lub I trymestru i po 20 Hbd. Warto podkreślić, że wzrost wartości ciśnienia skurczowego po 20 Hbd o 30 mmHg i rozkurczowego o 15 mmHg w porównaniu z okresem przed ciążą lub I trymestrem powinien być sygnałem ostrzegawczym dla lekarza prowadzącego (2).
Według wytycznych Europejskiego Towarzystwa Nadciśnienia Tętniczego wskazane jest wykonywanie u kobiet ciężarnych 24-godzinnego pomiaru ciśnienia tętniczego krwi – średnie ciśnienie dobowe nie powinno przekraczać wartości 130/80 mmHg. Stwierdzenie wartości ciśnienia tętniczego> 170/110 mmHg należy traktować jako stan naglący wymagający leczenia w warunkach szpitalnych (3). Tabela 1 zamieszczona na stronie 371 prezentuje kryteria rozpoznania nadciśnienia w ciąży.
Tabela 1. Kryteria rozpoznania nadciśnienia w ciąży.
| Definicja/kryteria | PTNT 2008 | ESC/ESH 2003 | NHLBI-WG 2003 | NHLBI-WG 2000 | ISSH 2000 | CHS 1997 | ACOG 1996 |
| Nadciśnienie (mmHg) | SBP > 140
i/lub
DBP > 90 | SBP ≥ 140
i/lub
DBP ≥ 90 | SBP ≥ 140
i/lub
DBP ≥ 90 | SBP ≥ 140
lub
DBP ≥ 90 | DBP ≥ 90 | DBP ≥ 90 | DBP ≥ 90
lub
SBP ≥ 140 |
| Ciężkie nadciśnienie (mmHg) | SBP ≥ 170
lub
DBP > 110 | SBP > 170
i/lub
DBP > 110 | | DBP ≥ 110
lub
SBP ≥ 160 | DBP ≥ 110 | DBP ≥ 110 | DBP ≥ 110
SBP > 160 |
| Tony Korotkowa | - | IV i V | - | V | IV | IV | - |
| Znaczny białkomocz dobowy (w dobowej zbiórce moczu) | ≥ 3 g/d | > 500 mg/d
> 300 mg/l >
2+ (test paskowy) | > 300 mg/d | > 0,3 g/l lub
> 1+ (test paskowy) | ≥ 3 g/d | ≥ 3 g/d | > 5 g/d |
| Czas nadciśnienia ciążowego po porodzie | 42 dni | 42 dni | 12 tyg. | 12 tyg. | - | 42 dni | - |
Źródło: Wytyczne European Society of Hypertension i European Society of Cardiology (2007).
KLASYFIKACJA I ETIOPATOGENEZA NADCIŚNIENIA TĘTNICZEGO PODCZAS CIĄŻY
Nadciśnienie istniejące przed ciążą (nadciśnienie przewlekłe PPH): wartości ciśnienia tętniczego skurczowego (SBP)> 140 mmHg i rozkurczowe (DBP)> 90 mmHg stwierdzane przed ciążą lub przed 20 Hbd, utrzymujące się zwykle powyżej 42 dnia (6 tyg.) po porodzie. Rzadko przebiega z białkomoczem i wikłane jest rzucawką. Dotyczy ok. 1-5% kobiet ciężarnych. Może mieć charakter pierwotny lub wtórny. Nadciśnienie pierwotne jest dominującą postacią nadciśnienia przewlekłego. Nadciśnienie wtórne pojawia się w przebiegu chorób nerek (odmiedniczkowe i kłębuszkowe zapalenia nerek, zwężenie tętnicy nerkowej, nefropatia zaporowa, itp.), naczyń, zaburzeń endokrynologicznych (cukrzyca, zesp. Cushinga, pierwotny hiperaldosteronizm, guz chromochłonny naderczy) i in. (np. koarktacja aorty).
Nadciśnienie tętnicze ciążowe (indukowane ciążą PIH): podwyższone ciśnienie tętnicze bez towarzyszącego białkomoczu. Rozwija się po 20 Hbd i powinno ustąpić po 42 dniu po porodzie. Jego przyczyną jest nieprawidłowa adaptacja organizmu matki – zamiast fizjologicznego rozkurczu naczyń przedwłosowatych dochodzi do ich reakcji skurczowej. Poza zaburzeniami układu renina-angiotensyna-aldosteron (RAA) (wzrost stężenia reniny, angiotensyny II) wzrasta stężenie endoteliny 1 oraz katecholamin, co powoduje skurcz naczyń obwodowych, resorpcję zwrotną sodu i wody, i stymulację wydzielania aldosteronu i wazopresyny. Istotne znaczenie w rozwoju PIH odgrywa nieprawidłowy rozwój trofoblastu. Fizjologicznie trofoblast niszczy warstwę mięśniową i unerwienie autonomiczne tętnic spiralnych (końcowych naczyń macicznych unaczyniających błonę śluzową macicy), śródbłonek i warstwa środkowa naczyń jest zastępowana przez komórki trofoblastu i powstają tętnice maciczno-łożyskowe. Ta przemiana skutkuje zmniejszeniem oporu obwodowego, dając możliwość przepływu dużej ilości krwi przez łożysko przy niskim ciśnieniu.
Stan przedrzucawkowy – rozpoznajemy, gdy u chorej z nadciśnieniem ciążowym pojawi się białkomocz> 300 mg/l lub> 500 mg/24 godz. (lub 2+ w teście paskowym). Czynnikami ryzyka wystąpienia stanu przedrzucawkowego są: nadciśnienie tętnicze, choroby nerek, otyłość, gwałtowny przybór masy ciała (1-2 kg/tydz.), insulinooporność, cukrzyca, niedobór białka C lub S, zespół fosfolipidowy, stan przedrzucawkowy w wywiadach i młody wiek ciężarnej (4). U pacjentek, u których rozwija się stan przedrzucawkowy dochodzi do zaburzenia wnikania komórek trofoblastu w warstwę mięśniową tętnic spiralnych i do ograniczenia przemiany w tętnice maciczno-łożyskowe jedynie w ich części doczesnowej. W konsekwencji powstaje duża ilość węższych tętnic spiralnych z zachowanym unerwieniem autonomicznym. Początkowo zwiększony rzut serca i zwiększony opór naczyniowy, któremu nie towarzyszy zmiana kalibru naczyń skutkuje zwiększeniem perfuzji jednostki maciczno-łożyskowej. W dalszej kolejności, kiedy pojawia się miejscowy skurcz naczyń, zmniejsza się przepływ maciczno-łożyskowy, dochodzi do niedotlenienia i obumarcia płodu. W tętnicach maciczno-łożyskowych podczas skurczu nasila się odkładanie złogów fibryny, dając zatory doczesnowe. W ten sposób powstaje małopłytkowośc indukowana miejscowym zużyciem płytek. Rozprzestrzenienie się produktów degradacji fibryny z tych naczyń oraz uwalnianie tromboplastyn tkankowych może w konsekwencji doprowadzić do rozsianego wykrzepiania wewnątrznaczyniowego (DIC) (1, 3).
W patogenezie nadciśnienia indukowanego ciążą istotną rolę odgrywa także zaburzenie równowagi pomiędzy czynnikami naczynioskurczowymi a naczyniorozkurczowymi. Macica, podobnie jak nerka, ma zdolność wytwarzania endoteliny, tlenku azotu, reniny czy angiotensyny (1, 10). Te mechanizmy regulacyjne ulegają zaburzeniu w stanie przedrzucawkowym – zmniejsza się produkcja prostacykliny przez śródbłonek, w nadmiarze powstaje tromboksan A2 (produkowany w płytkach krwi, silnie kurczący naczynia i proagregacyjny). Zwiększa się także stężenie endoteliny (zwłaszcza ET-1), która silnie kurczy naczynia. Podczas ciąży powikłanej nadciśnieniem zmienia się także aktywność układu RAA. Renina – enzym proteolityczny produkowany przez komórki aparatu przykłębuszkowego nerek, katalizuje przemianę angiotensyny I z angiotensynogenu produkowanego w wątrobie. Następnie konwertaza angiotensyny (ACE) przekształca angiotensynę I w angiotensynę II lub III, które mają właściwości naczynioskurczowe, powodują resorpcję zwrotną sodu w kanalikach dystalnych cewek nerkowych i stymulują produkcję aldosteronu i wazopresyny. W ciąży powikłanej nadciśnieniem angiotensyna II działa silniej presyjnie, co powoduje zwiększenie oporu naczyniowego. Zmniejszona filtracja kłębuszkowa i przepływ krwi przez nerki powoduje obniżenie zapotrzebowania na zależną od aldosteronu resorpcję zwrotną sodu i wody oraz produkcję reniny. Konsekwencją tych zjawisk jest uszkodzenie kłębuszków nerkowych objawiające się patologicznym białkomoczem.
Rzucawka – uogólnione drgawki toniczno-kloniczne i/lub śpiączka w przebiegu stanu przedrzucawkowego – będące wynikiem skurczu naczyń mózgowych, niedotlenienia mózgu (zaburzenia mikrokrążenia), uwolnienia sodu wewnątrzkomórkowego i powstania nieprawidłowych pobudzeń elektrycznych w mózgu. Rzucawkę poprzedzają objawy prodromalne takie jak: zaburzenia widzenia, bóle głowy, nadwrażliwość na światło i dźwięk, zaburzenia orientacji, niepokój, splątanie. Konsekwencją stanu przedrzucawkowego/rzucawki może być zespół HELLP (niedokrwistość hemolityczna, zwiększona aktywność dehydrogenazy mleczanowej – LDH, zwiększona aktywność aminotransferaz – ALT i AST oraz małopłytkowość <100 tys./?l).
Nadciśnienie tętnicze istniejące przed ciążą powikłane wystąpieniem białkomoczu to nadciśnienie stwierdzane przed ciążą, z progresją w trakcie trwania ciąży i powikłane pojawieniem się białkomoczu> 3 g/24 godz. po 20 Hbd.
Nadciśnienie tętnicze niesklasyfikowane przed porodem to nadciśnienie rozpoznane po 20 Hbd, często podczas pierwszorazowego pomiaru ciśnienia tętniczego krwi. W tej postaci bardzo ważna jest ocena po 42 dniu po porodzie – jeśli nadal utrzymują się wartości> 140/90 mmHg należy rozpoznać nadciśnienie tętnicze istniejące przed ciążą, jeśli ustępuje po 42 dniu po porodzie należy rozpoznać nadciśnienie indukowane ciążą (z lub bez białkomoczu).
SCHEMAT POSTĘPOWANIA
U kobiet z nadciśnieniem przewlekłym optymalnym postępowaniem jest zaplanowanie ciąży – zróżnicowanie między postacią pierwotną i wtórną nadciśnienia, zmiana leków teratogennych na bezpieczne w ciąży, stabilizacja ciśnienia tętniczego przed zajściem w ciążę (pomiary ciśnienia tętniczego krwi powinny być wykonywane podczas każdej wizyty ciężarnej w poradni, wskazane jest wykonywanie 24-godzinnych pomiarów ciśnienia tętniczego krwi, co umożliwia lepszą kontrolę i planowanie leczenia). Należy ocenić powikłania nadciśnienia stwierdzanego przed ciążą (zwłaszcza dotyczące serca, nerek, narządu wzroku). W tabeli 2 przedsawiono badania laboratoryjne zalecane do monitorowania kobiet w ciąży z nadciśnieniem.
Tabela 2. Badania laboratoryjne zalecane do monitorowania kobiet w ciąży z nadciśnieniem.
| Zalecane badania w monitorowaniu kobiet ciężarnych z nadciśnieniem tętniczym |
| Morfologia krwi obwodowej z oceną liczby płytek | Liczba < 100 000/?l może wskazywać na zużywanie płytek w naczyniach mikrokrążenia (z. HELLP) |
| Stężenie kreatyniny w surowicy (i jej klirensu) | Stężenie kreatyniny zmniejsza się w czasie ciąży, narastanie kreatyniny (spadek GFR) może korelować z ciężkością nadciśnienia tętniczego |
| Stężenie białka całkowitego i albumin oraz elektrolitów | |
| Aktywność aminotransferaz (AST, ALT) | Zwiększona aktywność wskazuje na uszkodzenie wątroby (charakterystyczne w z. HELLP) |
| Aktywność dehydrogenazy mleczanowej (LDH) | Zwiększona aktywność związana z hemolizą i uszkodzeniem wątroby |
| Oznaczenie parametrów krzepnięcia krwi (APTT, PT, TT) | |
| Badanie ogólne i posiew moczu | Testy paskowe do wykrywania białkomoczu cechuje znaczny odsetek wyników fałszywie dodatnich i fałszywie ujemnych. Jeśli uzyska się wynik > 1+ należy wykonać 24-godz. zbiórkę moczu w celu potwierdzenia białkomoczu |
| Ocena białkomoczu | Standard ilościowej oceny białkomoczu (jeśli > 2 g/d - konieczne bardzo ścisłe monitorowanie, jeśli > 3 g/d - należy rozważyć rozwiązanie ciąży) |
CELE LECZENIA:
? utrzymanie ciśnienia krwi w granicach najbardziej zbliżonych do normy,
? przeciwdziałanie gwałtownym zmianom ciśnienia,
Powyżej zamieściliśmy fragment artykułu, do którego możesz uzyskać pełny dostęp.
Mam kod dostępu
- Aby uzyskać płatny dostęp do pełnej treści powyższego artykułu albo wszystkich artykułów (w zależności od wybranej opcji), należy wprowadzić kod.
- Wprowadzając kod, akceptują Państwo treść Regulaminu oraz potwierdzają zapoznanie się z nim.
- Aby kupić kod proszę skorzystać z jednej z poniższych opcji.
Opcja #1
29 zł
Wybieram
- dostęp do tego artykułu
- dostęp na 7 dni
uzyskany kod musi być wprowadzony na stronie artykułu, do którego został wykupiony
Opcja #2
69 zł
Wybieram
- dostęp do tego i pozostałych ponad 7000 artykułów
- dostęp na 30 dni
- najpopularniejsza opcja
Opcja #3
129 zł
Wybieram
- dostęp do tego i pozostałych ponad 7000 artykułów
- dostęp na 90 dni
- oszczędzasz 78 zł
Piśmiennictwo
1. Januszewicz A, Januszewicz W, Szczepańska-Sadowska E, Sznajderman M: Nadciśnienie tętnicze. Medycyna Praktyczna, Kraków 2007.
2. Levine RJ, Ewell MG, Hauth JC: Should the definition of preeclampsia include a rise in diastolic blond pressure of> 15 mmHg to a level> 90 mmHg in association with proteinuria? Am J Obstet Gynecol 2000; 183: 787-792.
3. 2007 Guidelines for the Management of Arterial Hypertension. The Task Force for the Management of Arterial Hypertension of the ESH and ESC. Eur Heart J 2007; (28): 1462-1536.
4. Dekker GA: Clin. Obstet Gyn 1999; 42: 422-431.
5. Kean L: Cur. Obstet Gynaecol 2002; 12: 104-110.
6. Ounsted MK, Moar VA, Good PJ et al.: Hypertension during pregnancy with and without specific treatment; the children at the age of 4 years. Br J Obstet Gynaecol 1980; 87: 19-24.
7. Bennett PM: Drugs and human lactations, Elsevier 1996.
8. Liedholm H, Wahlin-Boll E, Hanson A et al.: Transplacental passage and breast milk concentrations of hydralazine. Eur J Clin Pharmacol 1982; 21: 417-419.
9. Murray C, Haverkamp AD, Orleans M et al.: Nifedipine for treatment of preterm la- bor a historic prospective study. Am J Obstet Gynecol 1992; 167: 52-56
10. De Artinano AA, Gonzales VL: Endothelial dysfunction and hypertensive vasoconstriction Pharmacol Res 1999; 40: 113-124.

