© Borgis - Nowa Pediatria 1/2013, s. 24-29
*Łukasz Szarpak
Zaawansowane zabiegi resuscytacyjne u dzieci
Pediatric advanced life support
Instytut Ratownictwa Medycznego, Collegium Masoviense – Wyższa Szkoła Nauk o Zdrowiu w Żyrardowie
Prorektor: prof. dr hab. n. med. Zbigniew Kopański
Summary
Knowledge of the rules of cardiopulmonary resuscitation is an indispensable part of the knowledge of the medical personel. Health protection workers outside cardiopulmonary resuscitation of adult guilty have knowledge and practical skills from the scope of the pediatric resuscitation. With the remarks for a limited number of scientific publications concerning the pediatric CPR, the author has decided to fill this gap and thereby to bring the rules for the conduct of pediatric advanced life support in accordance with the applicable guidelines of ERC2010.

Wstęp
Bezpieczeństwo jest jedną z podstawowych potrzeb, do jakich dąży człowiek. Znalazło ono swoje miejsce nawet w piramidzie potrzeb Maslowa, leżąc u podstaw tej piramidy. Zapewnienie bezpieczeństwa stanowi również fundament działania każdej organizacji państwowej (1). W tym celu powoływane są do istnienia różnego rodzaju służby i podmioty ratownicze. Musimy jednak zdawać sobie sprawę, iż dojazd czy to zespołu ratownictwa medycznego, czy też zastępu straży pożarnej wiąże się z czasem – czasem tak cennym w przypadku nagłego zatrzymania krążenia (2). Każda bowiem minuta zwłoki w podejmowaniu czynności ratunkowych (chociażby na poziomie podstawowym – basic life suport, BLS) to obniżenie szans na przeżycie o 10-12% (2-6). Biorąc pod uwagę powyższe wyliczenie oraz fakt, iż każdy z nas może znaleźć się w sytuacji, gdy będzie świadkiem nagłego zatrzymania krążenia (NZK), ideałem byłoby, aby każda osoba ze społeczeństwa potrafiła wykonać podstawowe czynności resuscytacyjne (7). W odróżnieniu od potencjalnych świadków, personel medyczny (lekarze, pielęgniarki, ratownicy medyczni) powinni stosować zabiegi resuscytacyjne na wyższym poziomie zaawansowania – tzw. zaawansowane zabiegi resuscytacyjne (advanced life suport – ALS) (8-9).
Obecnie duży nacisk kładziony jest przez media na rozpowszechnianie wiedzy z zakresu podstawowych czynności resuscytacyjnych oraz stosowania automatycznych defibrylatorów wewnętrznych, czego przykładem mogą być programy edukacyjne, liczne wiadomości z tego zakresu możliwe do znalezienia w internecie, czy też pozycje książkowe. W większości przypadków doniesienia te odnoszą się do resuscytacji krążeniowo-oddechowej dorosłych. Tymczasem resuscytacja dzieci z uwagi na odmienności anatomiczne, fizjologiczne rządzi się odmiennym schematem postępowania (5, 9), zaś widniejące w niektórych kręgach przekonanie, że dziecko to mały dorosły, jest błędne, a nawet karygodne. Autor niniejszym artykułem pragnie przybliżyć zasady postępowania resuscytacyjnego u dzieci.
Resuscytacja ? reanimacja
Pojęcia „resuscytacja” i „reanimacja” bardzo często używane są zamiennie w odniesieniu do zatrzymania procesu umierania. Jednakże ze względu na odmienny wynik końcowy warto w tym miejscu wskazać zasadniczą różnicę w postrzeganiu niniejszych pojęć. Słowo „resuscytacja” pochodzi od łacińskiego słowa „resuscitae” i oznacza odnowić, wskrzesić, wzniecić. Odnosi się ono zatem do przywrócenia bądź zachowania krążenia i/lub oddychania. Słowo „reanimacja” pochodzące od łacińskiego słowa „reanimatio” oznacza przywrócenie do życia w pełni, tj. powrotu do samodzielnego oddychania, krążenia oraz – co istotne – świadomości (co w przypadku resuscytacji nie miało miejsca) (2, 9).
Omawiając pojęcia resuscytacji i reanimacji, nie sposób nie wspomnieć o „łańcuchu przeżycia”. Łańcuch ten stanowi sekwencję skoordynowanych działań, za pomocą których możemy osiągnąć najlepszą opiekę w stanach zagrożenia życia (10, 11). Łańcuch przeżycia może być stosowany u pacjenta pediatrycznego (ryc. 1).
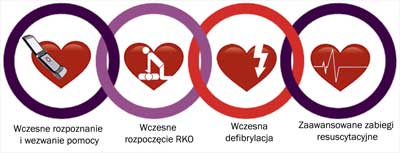
Ryc. 1. Łańcuch przeżycia.
Pierwsze ogniwo odnosi się do wczesnego rozpoznania uleczalnego problemu (np. niewydolności oddechowej i/lub krążeniowej) oraz wołania o pomoc (w przypadku BLS u dzieci czynność wezwania pomocy powinna zostać wykonana po 1 minucie BLS). Drugie ogniwo odnosi się do wczesnego rozpoczęcia podstawowych czynności resuscytacyjnych, zaś trzecie – wczesnej defibrylacji. Ostatnie – czwarte ogniwo – odnosi się do wdrożenia zaawansowanych czynności resuscytacyjnych oraz opieki poresuscytacyjnej ukierunkowanej na ochronę mózgu.
Etiologia zatrzymania oddychania i krążenia u pacjenta pediatrycznego
Jak już wspomniano uprzednio, etiologia zatrzymania oddychania i/lub krążenia u dzieci i dorosłych jest odmienna i wynika z różnic anatomicznych, fizjologicznych, jak też odmiennej patologii (3, 4, 9). Różnice te ulegają zatarciu wraz z rozwojem osobniczym, a tym samym osiągnięciem momentu dorosłości.
Potwierdzeniem powyższego twierdzenia może być różnica w mechanizmie zatrzymania krążenia u dorosłych. U dorosłych pierwotne zatrzymanie krążenia wynikające z zaburzeń rytmu, takich jak migotanie komór bądź częstoskurcz z szerokimi zespołami QRS bez tętna (VF/VT) są najczęstsze i wynikają z pierwotnej choroby serca. W przypadku dzieci – wtórne zatrzymanie oddychania i/lub krążenia jest odzwierciedleniem wyczerpania się mechanizmów kompensacyjnych w przypadku wystąpienia urazu lub choroby podstawowej (12). Najczęściej obserwowanymi rytmami poprzedzającymi zatrzymanie krążenia (NZK) są: bradykardia przechodząca w asystolię oraz aktywność elektryczna bez tętna (dawniej znana pod nazwą rozkojarzenie elektro-mechaniczne – PEA).
Wśród odmienności rzutujących na prowadzenie czynności resuscytacyjnych u dzieci należy zwrócić uwagę na następujące fakty:
– niemowlęta przez pierwsze 6 miesięcy fizjologicznie oddychają nosem, dlatego też niedrożność nosa (w wyniku zużywania znacznej ilości energii przy oddychaniu) może prowadzić do niewydolności oddechowej;
– głowa u dzieci jest stosunkowo duża w porównaniu z resztą ciała;
– u niemowląt usta i twarz są małe, zaś stosunkowo duży język może prowadzić do niedrożności dróg oddechowych u nieprzytomnego dziecka;
– stosunkowo duża potylica powoduje, iż głowa ma tendencję do przyginania się do tułowia w pozycji na plecach – co może powodować niedrożność tkanek w obrębie krtani;
– objętość krwi krążącej u noworodka wynosi ok. 80 ml/kg i ulega zmniejszeniu do 60-70 ml/kg u osoby dorosłej – z uwagi na niewielką objętość płynów ustrojowych, dzieci są niezwykle wrażliwe na jakąkolwiek utratę tych płynów.
Rozpoznawanie dziecka w stanie zagrożenia życia
Wczesne rozpoznanie oraz prawidłowe postępowanie z dzieckiem w stanie nagłego zagrożenia życia, jakim jest zatrzymanie oddechu i/lub krążenia, zmniejsza związaną z tym umieralność i zachorowalność. Musimy zdawać sobie sprawę, iż zatrzymanie oddychania i krążenia u dzieci jest obciążone złym rokowaniem.
Podstawowymi działaniami każdego pacjenta, w tym pacjenta pediatrycznego, jest ocena wg schematu ABDC, gdzie „A” oznacza drożność dróg oddechowych (ang. Airway), „B” – częstość oddechów (ang. Breathing), „D” – stan świadomości (ang. Distability), „C” – krążenie (ang. Circulation) (10).
Ocena drożności dróg oddechowych („A”) polega zarówno na udrożnieniu dróg oddechowych, jak też utrzymaniu tej drożności w celu umożliwienia prawidłowego transportu powietrza i właściwej wentylacji minutowej. Należy przy tym pamiętać, iż ruchy klatki piersiowej wcale nie oznaczają utrzymanej drożności dróg oddechowych.
Powyżej zamieściliśmy fragment artykułu, do którego możesz uzyskać pełny dostęp.
Mam kod dostępu
- Aby uzyskać płatny dostęp do pełnej treści powyższego artykułu albo wszystkich artykułów (w zależności od wybranej opcji), należy wprowadzić kod.
- Wprowadzając kod, akceptują Państwo treść Regulaminu oraz potwierdzają zapoznanie się z nim.
- Aby kupić kod proszę skorzystać z jednej z poniższych opcji.
Opcja #1
29 zł
Wybieram
- dostęp do tego artykułu
- dostęp na 7 dni
uzyskany kod musi być wprowadzony na stronie artykułu, do którego został wykupiony
Opcja #2
69 zł
Wybieram
- dostęp do tego i pozostałych ponad 7000 artykułów
- dostęp na 30 dni
- najpopularniejsza opcja
Opcja #3
129 zł
Wybieram
- dostęp do tego i pozostałych ponad 7000 artykułów
- dostęp na 90 dni
- oszczędzasz 78 zł
Piśmiennictwo
1. Szarpak Ł: System państwowego ratownictwa medycznego elementem bezpieczeństwa powszechnego. [W:] Bezpieczeństwo współczesnego świata – polskie aspekty i uwarunkowania, red. W. Stach. Wyższa Szkoła Handlu i Usług w Poznaniu, Poznań 2011; 233-238. 2. Szarpak Ł, Madziała M: Podstawowe zabiegi resuscytacyjne u dorosłych oraz zastosowanie automatycznych defibrylatorów zewnętrznych, Strażak 7 (2012): 48-49. 3. Kleinman ME, Chameides CL, Schexnayder SM et al.: Pediatric advanced life support: 2010 American Heart Association Guidelines for Cardiopulmonary Resuscitation and Emergency Cardiovascular Care. Pediatrics 2010 Nov; 126(5): e1361-e1399. 4. Krochuk HV, Markley AL, Selos Z: Pediatric resuscitation: should parents be present? MCN Am J Matern Child Nurs 2010; 35(6): 314-315. 5. Sandroni C, Nolan J: ERC 2010 guidelines for adult and pediatric resuscitation: summary of major changes. Minerva Anestesiol 2011; 77(2): 220-226. 6. Spencer B, Chacko J, Sallee D: The 2010 American Heart Association guidelines for cardiopulmonary resuscitation and emergency cardiac care: an overview of the changes to pediatric basic and advanced life support. Crit Care Nurs Clin North Am 2011; 23(2): 303-310. 7. Beal J, Decker JW, Gibson-Young LM: Should families be present during pediatric resuscitation? MCN Am J Matern Child Nurs 2012; 37(4): 216-217. 8. Doniger SJ, Sharieff GQ: To improve survival: an overview of pediatric resuscitation and the updated PALS guidelines. Minerva Pediatr 2009; 61(2): 129-139. 9. Woods WA: Pediatric resuscitation and cardiac arrest. Emerg Med Clin North Am 2012; 30(1): 153-168. 10. de Caen A, Bhanji F: What’s new in pediatric resuscitation? A practical update for the anesthesiologist. Can J Anaesth 2012; 59(4): 341-347. 11. Berg MD, Schexnayder SM, Chameides L et al.: Pediatric basic life support: 2010 American Heart Association Guidelines for Cardiopulmonary Resuscitation and Emergency Cardiovascular Care. Pediatrics 2010; 126(5): e1345-e1360. 12. Zhou Z, Wang YY, Zhou HH et al.: Defibrillation and resuscitation in a piglet model of pediatric ventricular fibrillation following AHA 2005 guidelines. Indian J Pediatr 2010; 77(8): 893-897. 13. Zhong R, Knobe J, Feigenson N et al.: Age and disability biases in pediatric resuscitation among future physicians. Clin Pediatr (Phila) 2011; 50(11): 1001-1004.

