© Borgis - Postępy Nauk Medycznych 2/2008, s. 92-104
*Małgorzata Gietka-Czernel
Postępy w rozpoznawaniu i leczeniu zapaleń tarczycy
Progress in diagnosis and treatment of thyroiditis
Klinika Endokrynologii Centrum Medycznego Kształcenia Podyplomowego w Warszawie
Kierownik Kliniki: prof. CMKP dr hab. med. Wojciech Zgliczyński
Streszczenie
Zapalenia tarczycy stanowią niejednorodną grupę chorób, charakteryzujących się bólem szyi, powiększeniem tarczycy i zaburzeniami czynności gruczołu tarczowego. Najczęściej występującym rodzajem zapalenia tarczycy jest choroba Hashimoto, która może dotyczyć 14% dorosłej populacji; pozostałe zdarzają się rzadko, a wole Riedla jest wręcz ewenementem w skali światowej. Czynniki etiologiczne zapaleń tarczycy są różnorodne: infekcyjne, autoimmunologiczne, fizyczne tj. uraz i napromienienie oraz toksyczne, np. polekowe.
Zaburzenia czynności tarczycy towarzyszące chorobom zapalnym gruczołu tarczowego wyrażają się często krótkotrwałą tyreotoksykozą, przebiegającą z zahamowaniem jodochwytności tarczycy, po której następuje przejściowa niedoczynność. Hipotyreoza w przebiegu choroby Hashimoto ma z reguły charakter trwały. W diagnostyce zapaleń tarczycy pomocne jest określenie stężenia TSH, fT4, przeciwciał antyperoksydazowych, OB i leukocytozy, badania obrazowe tj.: ultrasonografia i scyntygrafia tarczycy oraz biopsja aspiracyjna cienkoigłowa. Leczenie zapaleń tarczycy jest zwykle objawowe i obejmuje postępowanie przeciwbólowe, stosowanie β-adrenolityków i prednizonu w fazie tyreotoksykozy oraz l-tyroksyny w okresie niedoczynności tarczycy. W przypadku zapaleń infekcyjnych – bakteryjnych i grzybiczych, leczenie jest przyczynowe; polega na stosowaniu antybiotyków i drenażu ewentualnego ropnia.
Summary
The term thyroiditis encompasses many variable thyroid disorders which can manifest as painful thyroid enlargement with transient thyrotoxicosis followed by hypothyroid phase.
Some of the inflammatory thyroid diseases are relatively common like Hashimoto disease which occurs in about 14% of population. The others are rare or extremely rare as Riedel´s thyroiditis. Etiological factors are variable: autoimmunity, infections, radiation or drug toxicity.
Thyrotoxic phase is usually short, accompanied by low thyroid 131I uptake. Then hypothyroidism occurs which can be intermittent or permanent.
In diagnosis laboratory tests: erythrocyte sedimentation rate, leukocyte count, serum thyrotropin, thyroxine, anti- peroxidase antibodies are helpful as well as thyroid sonography, scintigraphy and fine-needle aspiration biopsy.
The treatment is usually symptomatic. In thyrotoxic phase beta-blockers and prednisone are useful. Antithyroid drugs and radioiodine therapy are contraindicated. In the hypothyroid phase l-thyroxine should be instituted. The therapy of suppurative thyroiditis; bacterial or fungal consists of appropriate antibiotics and drainage of the abscess.

Charakterystyka
Zapalenie tarczycy objawia się zwykle powiększeniem gruczołu tarczowego, bólem szyi promieniującym do uszu i żuchwy oraz zaburzeniami czynności tarczycy.
Etiologia, częstość występowania
Zapalenia tarczycy mogą być spowodowane czynnikami infekcyjnymi tj. wirusy, bakterie i grzyby, autoimmunologicznymi, fizycznymi – urazem lub napromienieniem oraz toksycznymi – zapalenia polekowe.
Są chorobami rzadko występującymi; wyjątek stanowi choroba Hashimoto – definiowana dodatnim mianem a-TPO w surowicy – dotyczy około 14% dorosłej populacji.
Zgodnie z propozycją Jacksona i Cobba (1) zapalenia tarczycy można podzielić w zależności od skutków procesu zapalnego, na:
– ropne,
– nieropne,
oraz uwzględniając czas trwania na:
– ostre; toczące się przez kilka do kilkunastu dni,
– podostre; utrzymujące się od kilku tygodni do kilku miesięcy,
– przewlekłe.
Podział zapaleń tarczycy przedstawia tabela 1.
Tabela 1. Podział zapaleń tarczycy.
| Czas trwania | Zapalenia nieropne | Zapalenia ropne |
| Ostre | Udar krwotoczny guza tarczycy
Popromienne zapalenie tarczycy | Bakteryjne zapalenie tarczycy (np. gronkowcowe, paciorkowcowe) |
| Podostre | Choroba de Quervaine´a | Bakteryjne (np. gruźlicze, kiłowe) i grzybicze zapalenie tarczycy |
| Przewlekłe | Choroba Hashimoto
Wole Riedla |
Podana w charakterystyce symptomatologia nie przystaje w jednakowym stopniu do wszystkich zapaleń tarczycy; jest typowa przede wszystkim dla ostrego bakteryjnego i podostrego wirusowego zapalenia gruczołu tarczowego. W zapaleniu typu Hashimoto ból jest zjawiskiem dość rzadkim. I odwrotnie; bolesność może towarzyszyć takim niezapalnym schorzeniom tarczycy jak rak, chłoniak oraz choroba Gravesa. Przyczyny bólu tarczycy w zależności od częstości występowania wymienione są w tabeli 2.
Tabela 2. Przyczyny bólu tarczycy.
1. Choroba de Quervaine´a (podostre zapalenie tarczycy)
2. Udar krwotoczny guza tarczycy
3. Ostre bakteryjne zapalenie tarczycy
4. Autoimmunologiczna choroba tarczycy (choroba Gravesa, choroba Hashimoto)
5. Rak tarczycy |
Zaburzenia czynności tarczycy towarzyszące procesom zapalnym w sposób charakterystyczny manifestują się krótkotrwałą fazą tyreostoksykozy wywołaną destrukcją gruczołu tarczowego, po której następuje faza hipotyreozy a następnie restitutio ad integrum. Uderzającą cechą tyreotoksykozy wynikającej z destrukcji tarczycy jest zahamowanie jodochwytności gruczołu tarczowego. Innymi, charakterystycznymi objawami tego procesu są: wysoki stosunek T4 do T3, wysokie stężenie tyreoglobuliny (Tg) i interleukiny-6 (Il-6) w surowicy oraz zmniejszenie ukrwienia tarczycy oceniane badaniem Dopplerowskim.
Faza niedoczynności może w części przypadków mieć charakter trwały.
Typową konstelację zaburzeń czynnościowych tarczycy towarzyszących zapaleniom przedstawia rycina 1.
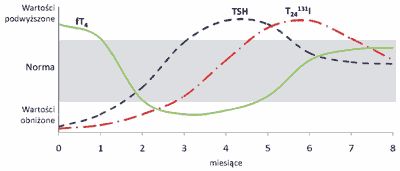
Ryc. 1. Zaburzenia czynności tarczycy w przebiegu zapalenia wirusowego, poporodowego, bezobjawowego i polekowego.
fT4 – wolna tyroksyna;
TSH – hormon tyreotropowy;
T24131I – jodochwytność tarczycy po 24 h.
W diagnostyce zapaleń tarczycy przydatne są następujące badania:
– laboratoryjne: OB, leukocytoza ze wzorem, TSH, przeciwciała antyperoksydazowe (a-TPO),
– obrazowe: ultrasonografia z funkcją Dopplera, scyntygrafia tarczycy i test jodochwytności,
– cytologiczne: biopsja aspiracyjna cienkoigłowa kontrolowana (BACC),
– posiew bakteriologiczny.
Ogólne zasady leczenia zapaleń tarczycy przedstawia rycina 2.
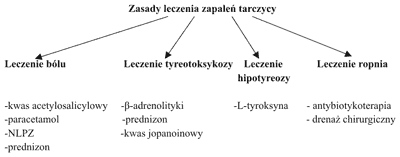
Ryc. 2. Zasady leczenia zapaleń tarczycy.
1. Nieropne zapalenia tarczycy
1.1. Ostre nieropne zapalenia tarczycy
W tej grupie największe znaczenie ze względu na częstość występowania, ma zapalenie spowodowane udarem krwotocznym guza tarczycy.
Wylew krwi do guza jest zjawiskiem częstym, ale objawy zapalne z nim związane są rzadkie i prawdopodobnie zależą od dużej objętości gwałtownie wynaczynionej krwi. Udar może dotyczyć zarówno nienowotworowego guza koloidowego, jak i rozrostów nowotworowych.
Choroba ma przebieg mało nasilony i samoograniczający. Charakterystycznymi objawami są: nagłe pojawienie się guza w obrębie szyi z towarzyszącym bólem promieniującym do uszu i żuchwy oraz gorączka. Brak jest wzmożonego ocieplenia skóry nad tarczycą i odczynu węzłowego. Udar krwotoczny nie powoduje per se zaburzeń czynności tarczycy, ale może dotyczyć również guza autonomicznego.
Największą wartość w ustaleniu rozpoznania ma ultrasonografia tarczycy, uwidaczniająca ognisko z przestrzenią płynową (ryc. 3) oraz BACC ustalająca łagodny lub złośliwy charakter guza.

Ryc. 3. Obraz ultrasonograficzny udaru krwotocznego guza tarczycy – przekrój podłużny przez prawy płat.
Leczenie nie zawsze jest konieczne. W razie nasilonych dolegliwości można stosować kwas acetylosalicylowy w dawce 2,0-4,0 g/dobę lub paracetamol w dawce 2,0 g/dobę, ewentualnie inne niesteroidowe leki przeciwzapalne. Zmniejszenie bólu daje również aspiracja wynaczynionej krwi doprowadzająca do zmniejszenia guza.
Popromienne zapalenie tarczycy
Ten typ zapalenia ma bezpośredni związek z leczeniem radiojodem łagodnych i złośliwych chorób tarczycy lub z brachyterapią nowotworów głowy i szyi. Jest rzadkim powikłaniem wspomnianych procedur leczniczych: w Klinice Endokrynologii CMKP popromienne zapalenie tarczycy obserwowano u 2% leczonych radiojodem z powodu nadczynności tarczycy.
W ciągu kilku dni od przebytej terapii dochodzi do bolesnego obrzmienia tarczycy z charakterystycznym promieniowaniem bólu do uszu i żuchwy, któremu może towarzyszyć gorączka, duszność, dysfagia oraz objawy tyreotoksykozy, zależne od destrukcji gruczołu tarczowego.
Choroba ma zwykle przebieg mało nasilony i samoograniczający; skuteczne jest leczenie przeciwzapalne i przeciwbólowe jak w udarze krwotocznym guza. Objawy tyreotoksykozy ustępują pod wpływem β-adrenolityków zarówno selektywnych jak i propranololu. W rzadkich przypadkach nasilenie dolegliwości jest tak duże, że wymaga stosowania prednizonu w dawce 30-60 mg/dobę przez kilka dni (2).
1.2. Podostre nieropne zapalenie tarczycy
W tej grupie zapaleń znajduje się choroba de Quervaine´a, której synonimami są: podostre, ziarninowe, olbrzymiokomórkowe i psedugruźlicze zapalenie tarczycy.
Według badań amerykańskich opublikowanych w 2003 r, zapadalność na chorobę de Quervaine´a wynosi 4,9 przypadków/100 000/rok, a kobiety chorują 4-5-krotnie częściej niż mężczyźni. Typowy wiek zachorowań to 4-5 dekada życia. Nie wykazano jednoznacznie sezonowości zachorowań (3).
Etiopatogeneza
Mnogość synonimów choroby de Quervaine´a odzwierciedla ewolucję poglądów na temat jej etiologii. Obecnie wiąże się ją z infekcją wirusową spowodowaną najczęściej adenowirusami, ale także wirusem świnki, odry, grypy, Epsteina-Barra i coxackie.Do rozwoju choroby prawdopodobnie niezbędny jest defekt układu immunologicznego, którego wykładnikiem jest obecność antygenu zgodności tkankowej HLA B35.
Proces autoimmunologiczny towarzyszący podostremu zapaleniu tarczycy wydaje się być zjawiskiem wtórnym i przemijającym, nie odgrywającym istotnej roli w patogenezie choroby. Może jednak przyczyniać się do rozwoju trwałej hipotyreozy jako zejścia zapalenia. Obecność przeciwciał stymulujących receptor TSH (TSAb – Thyroid Stimulating Antibodies)stwierdzano u 7% chorych w fazie tyreotoksykozy, obecność przeciwciał blokujących receptor TSH (TBAb – Thyroid Blocking Antibodies) obserwowano u 3% w fazie wczesnej, przemijającej hipotyreozy i u 20% w fazie późnej, trwałej niedoczynności gruczołu tarczowego (3, 4).
Cechy histologiczne
Miejscowa infekcja wirusowa prowadzi do destrukcji pęcherzyków tarczycowych oraz do nacieku podścieliska przez granulocyty, limfocyty i histiocyty. Histiocyty mogą tworzyć wielojądrowe syncytia określane jako komórki olbrzymie. W efekcie powstaje charakterystyczna ziarnina, będąca w przeszłości przyczyną mylnego traktowania choroby jako gruźlicy lub sarkoidozy tarczycy.
Objawy kliniczne
Choroba de Quervaine´a manifestuje się ogólnoustrojowymi dolegliwościami typowymi dla infekcji wirusowej tj: wysoka gorączka, osłabienie, mialgia oraz miejscowymi, związanymi z tarczycą. Chorzy skarżą się na ból szyi o charakterystycznym promieniowaniu do uszu, żuchwy i górnej części klatki piersiowej oraz dysfagię. Tarczyca jest bolesna, powiększona i stwardniała. Proces zapalny może obejmować cały gruczoł tarczowy lub jeden z płatów. Nie stwierdza się wzmożonego ucieplenia skóry ani odczynu węzłowego. Wstępnej fazie choroby towarzyszy tyreotoksykoza trwająca 4-6 tygodni, zależna od destrukcji gruczołu tarczowego. U części chorych dochodzi do przejściowego wzrostu enzymów wątrobowych, co nie wymaga specyficznego leczenia.
W 30% przypadków w dalszym etapie choroby rozwija się przemijająca hipotyreoza. Podostre zapalenie tarczycy trwa przeciętnie od 6 tygodni do 6 miesięcy, opisywano jednak przypadki przeciągające się do 2 lat. U większości chorych następuje restitutio ad integrum, ale w 10-15% przypadków rozwija się trwała niedoczynność tarczycy (2, 3, 5). Nawroty choroby odnotowuje się jedynie u 1-4%, chociaż wznowa dolegliwości po zmniejszeniu dawki lub odstawieniu steroidów jest dość częsta i dotyczy 11-47% leczonych.
Do nietypowych obrazów choroby należy bezbolesny przebieg, charakteryzujący się jedynie powiększeniem i stwardnieniem tarczycy oraz przemijającymi zaburzeniami jej funkcji. Rozpoznanie podostrego zapalenia tarczycy następuje wówczas nieoczekiwanie, po wykonaniu BACC.
Rozpoznanie choroby de Quervaine´a ustala się w oparciu o typowe objawy kliniczne i wyniki badań dodatkowych:
– laboratoryjnych
– wysokie, często 3-cyfrowe OB., niecharakterystyczna leukocytoza,
– obniżone stężenie TSH i podwyższone stężenie fT4, fT3 w początkowej fazie choroby,
– podwyższone stężenie TSH i obniżone stężenie fT4 w końcowym etapie zapalenia,
– ultrasonograficznego
– powiększenie tarczycy często asymetryczne, obniżenie echogeniczności w miejscu objętym procesem zapalnym
– scyntygraficznego (rycina 4)
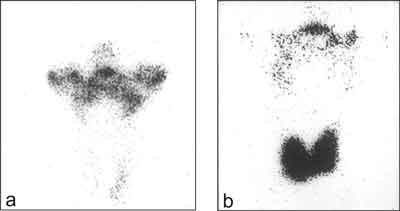
Ryc. 4. Badanie scyntygraficzne tarczycy w przypadku choroby de Quervaine´a:
a. początkowa faza choroby: brak gromadzenia 99mTc w rzucie tarczycy, wychwytywanie znacznika przez ślinianki
b. faza zdrowienia: prawidłowe gromadzenie 99mTc w obrębie tarczycy
– zahamowanie jodochwytności
– cytologicznego
– obecność komórek nacieku zapalnego, zwłaszcza komórek olbrzymich.
Wydaje się, że w przypadkach typowych, kiedy zapalenie obejmuje cały gruczoł tarczowy, a badanie USG wykazuje jednolite obniżenie echogeniczności, wykazanie zahamowania jodochwytności jest wystarczające dla ustalenia rozpoznania.
W przypadkach, gdy proces zapalny przebiega ogniskowo, konieczne jest wykonanie BACC celem różnicowania z ropniem lub rakiem tarczycy.
Mimo ustąpienia objawów klinicznych, normalizacji badań hormonalnych i radioizotopowych, nieprawidłowy obraz USG gruczołu tarczowego może utrzymywać się długotrwale.
Leczenie
W przypadkach o ciężkim przebiegu zalecane jest stosowanie prednizonu we wstępnej dawce 40-60 mg/dobę przez kilka dni, a następnie w dawkach podtrzymujących 5-10 mg/dobę przez przynajmniej 4 tygodnie. Reakcja na leczenie prednizonem jest natychmiastowa: u większości chorych ból szyi i gorączka ustępują przed upływem 72 godzin. Brak tego efektu nakazuje zweryfikowanie rozpoznania. Okres leczenia steroidami jest trudny do określenia z uwagi na brak przesłanek klinicznych i biochemicznych, na podstawie których leczenie można zakończyć. Nawrót dolegliwości po zmniejszeniu dawki lub odstawieniu prednizonu jest wskazaniem do kolejnej, przedłużonej kortykoterapii. Według niektórych obserwacji w grupie leczonych prednizonem odsetek trwałej hipotyreozy jest większy niż u przyjmujących NLPZ: 25% vs.10%. W interpretacji tego zjawiska należy brać pod uwagę częstsze występowanie trwałej niedoczynności tarczycy jako zejścia burzliwego procesu zapalnego.
W przypadkach przebiegających z umiarkowanym nasileniem dolegliwości można stosować salicylany, paracetamol lub inne NLPZ.
Leczenie tyreotoksykozy polega na stosowaniu β-adrenolityków lub prednizonu. Tyreostatyki i radiojod nie znajdują w tych przypadkach zastosowania. W fazie niedoczynności tarczycy stosuje się l-tyroksynę w dawce normalizującej stężenie TSH, przeciętnie 50-100 ?g/dobę przez 3-4 miesiące.
W przypadkach uporczywych nawrotów choroby podejmowana jest strumektomia lub ablacja tarczycy 131I (2, 3, 5).
1.3. Przewlekłe nieropne zapalenia tarczycy
W tej grupie zapaleń znajduje się choroba Hashimoto i wole Riedla.
Choroba Hashimoto (synonimy: przewlekłe limfocytarne zapalenie tarczycy, przewlekłe autoimmunologiczne zapalenie tarczycy) jest najczęściej występującym zapaleniem tarczycy i najczęstszą niejatrogenną przyczyną hipotyreozy.
Częstość występowania
Choroba Hashimoto z jawną klinicznie niedoczynnością tarczycy dotyczy 1% populacji.
U 14% bezobjawowych dorosłych i u 30% kobiet po 70 r.ż. stwierdza się obecność podwyższonego stężenia przeciwciał antyperoksydazowych, świadczącego o utajonym istnieniu choroby (6). Przewlekłe limfocytarne zapalenie tarczycy może występować w każdym wieku i szerokości geograficznej, ale szczególnie często dotyczy starszych kobiet z terenów o wysokiej podaży jodu.
Etiopatogeneza
Etiologia choroby Hashimoto jest autoimmunologiczna, na co wskazuje obecność nacieków limfocytarnych w tarczycy i autoprzeciwciał w surowicy skierowanych przeciwko antygenom tarczycowym. Patogeneza choroby pozostaje niejasna. Prawdopodobnie proces autoimmunologiczny zapoczątkowuje aktywizacja wewnątrztarczycowych limfocytów T typu pomocniczego (CD4+) wskutek:
– nieprawidłowego nadzoru limfocytów T supresorowych, spowodowanego ich niedoborem lub dysfunkcją,
– patologicznej ekspresji antygenów HLA klasy II na powierzchni tyreocytów, co czyni je celem ataku immunologicznego,
– miejscowej infekcji bakteryjnej Yersinia enterocolitica? Helicobacter pylori? (7, 8) wiodącej do reakcji krzyżowych z antygenem tarczycowym lub wirusowej (retrowirusy) zmieniającej antygenowość tyreocytów.
Aktywizacja limfocytów typu pomocniczego indukuje następnie odpowiedź humoralną i reakcje niszczenia tyreocytów w mechanizmie cytotoksyczności zależnej od dopełniacza lub cytotoksyczności komórkowej zależnej od przeciwciała z udziałem limfocytów zabójców. Istotną rolę w destrukcji gruczołu tarczowego odgrywa także bezpośrednie działanie limfocytów cytotoksycznych.
Badania ostatnich lat wskazują na udział zjawiska apoptozy w procesie niszczenia tarczycy.
Prawdopodobnie cytokiny produkowane przez naciekające tarczycę limfocyty aktywują układ Fas/FasL w obrębie tyreocytów wiodący do apoptozy, a jednocześnie zmniejszają aktywność czynnika Bcl-2 hamującego proces samobójczej śmierci komórki.
Głównymi autoantygenami w przebiegu choroby Hashimoto stają się: peroksydaza tarczycowa, tyreoglobulina, receptor TSH i symporter sodowo-jodowy.
Czynniki predysponujące do rozwoju przewlekłego limfocytarnego zapalenia tarczycy mają charakter genetyczny i środowiskowy. Na udział czynników genetycznych wskazują:
– obecność przeciwciał tarczycowych u 50% krewnych I stopnia,
– częstsze niż w pozostałej populacji występowanie antygenów zgodności tkankowej HLA- B8, DR3, DR5, DR2, DQ1 i polimorfizmu genu kodującego antygen-4 związany z cytotoksycznym limfocytem T (CTLA-4 – cytotoxic T lymphocyte associated antygen-4),
– oraz większa częstość występowania zaburzeń chromosomalnych – zespołu Downa, Turnera, Klinefeltera i rodzinnej postaci choroby Alzheimera. Stwierdzono, że choroba Hashimoto współistnieje z zespołem Downa w 16-28%, a z zespołem Turnera w 50% przypadków.
Wśród czynników środowiskowych wymienia się wysokie spożycie jodu, infekcje wirusowe, nikotynizm, stres i leki: amiodaron, sole litu, interferon α, interleukiny, czynnik wzrostowy granulocytów.
Cechy histologiczne
W obrazie histologicznym tarczycy stwierdza się nacieki limfocytów i plazmocytów, grudki chłonne z ośrodkami rozmnażania, zanikowe pęcherzyki ze skąpym koloidem, komórki oksyfilne oraz tkankę łączną.
Objawy kliniczne
Klasyczny opis choroby przedstawiony w 1912 r. przez Hakuru Hashimoto wskazuje na obecność wola o wzmożonej spoistości, nierównej powierzchni z obecnym płatem piramidowym i niedoczynności tarczycy. Obecnie wiadomo, że choroba Hashimoto może również przebiegać z zanikiem gruczołu tarczowego. Istotny udział patogenetyczny w rozwoju tej postaci przewlekłego limfocytarnego zapalenia tarczycy mają TBAb stwierdzane u 33% chorych. W bardzo rzadkich przypadkach wygaśnięcia ich aktywności obserwowano remisję niedoczynności tarczycy.
Choroba Hashimoto może być elementem autoimmunologicznego zespołu wielogruczołowego (APS – Autoimmune Polyglandular Syndrom) typu 1 (kandidiaza skóry i błon śluzowych, niedoczynność przytarczyc, kory nadnerczy, inne choroby z autoagresji) oraz typu 2 (autoimmunologiczna choroba tarczycy, niedoczynność kory nadnerczy, cukrzyca typu 1, inne choroby z autoagresji).
Mimo, że w większości przypadków przewlekłe limfocytarne zapalenie tarczycy prowadzi do hipotyreozy, sporadycznie rozwija się nadczynność tarczycy określana jako Hashitoxicosis.
Jej przyczyny są dwojakie:
– destrukcja gruczołu tarczowego,
– pojawienie się TSAb.
W przypadku destrukcji tarczycy tyreotoksykoza jest samoograniczająca i ma niewielkie nasilenie. Jodochwytność gruczołu tarczowego jest charakterystycznie obniżona.
W drugim przypadku nasilenie nadczynności tarczycy może być duże, a jodochwytność prawidłowa lub zwiększona.
Do bardzo rzadkich objawów choroby Hashimoto należy wytrzeszcz i ból tarczycy.
Choroba Hashimoto, niezależnie od stanu czynnościowego tarczycy, wiąże się ze zwiększoną 3-6-krotnie częstością poronień samoistnych. U 2% noworodków pochodzących od chorych matek stwierdza się wrodzoną przemijającą niedoczynność tarczycy wskutek przechodzenia przez łożysko TBAb.
Wariantami klinicznymi choroby Hashimoto są poporodowe i bezobjawowe zapalenia tarczycy.
Poporodowe zapalenie tarczycy
Poporodowe zapalenie tarczycy (PZT) jest szczególną postacią choroby Hashimoto ujawniającą się w ciągu pierwszego roku po porodzie, poronieniu samoistnym lub sztucznym u kobiet, które wcześniej były w stanie eutyreozy (9).
Częstość występowania PZT jest różnie odnotowywana na świecie; od 1% w Tajlandii do 16,7% w Wielkiej Brytanii. Ogólnie przyjmuje się, że częstość występowania choroby dotyczy 10% kobiet. PZT występuje szczególnie często w następujący grupach:
1. u kobiet z cukrzycą typu 1 – w 25% przypadków
2. u kobiet, które w I trymestrze ciąży miały dodatnie miano przeciwciał antyperoksydazowych – w 50% przypadków,
3. u kobiet, które przebyły wcześniej epizod PZT – częstość występowania choroby po kolejnym porodzie wynosi ok.70%.
W etiopatogenezie PZT rozważano udział mikrochimeryzmu płodowego, bowiem w tarczycach kobiet z autoimmunologiczną chorobą gruczołu tarczowego stwierdzano obecność komórek płodu częściej niż w grupie kontrolnej. Zjawisko mikrochimeryzmu płodowego, czyli obecności komórek płodu w tkankach i krwi obwodowej matki nawet po upływie wielu lat od porodu jest częściowo naturalną konsekwencją ciąży, ale może również inicjować proces autoimmunologiczny. Teorii powyższej nie potwierdza brak zależności pomiędzy dzietnością a częstością występowania autoimmunologicznych chorób tarczycy (10).
Wydaje się, że poporodowa manifestacja choroby Hashimoto jest związana z ustaniem immunosupresyjnego działania czynników łożyskowych i przebytym stresem porodowym.
Klinicznie choroba cechuje się występowaniem niewielkiego spoistego wola i zaburzeniami czynności tarczycy, mogącymi przybrać trzy formy:
1. niedoczynności tarczycy w 40%,
2. tyreotoksykozy związanej z destrukcją gruczołu tarczowego w 30%,
3. tyreotoksykozy z następową niedoczynnością tarczycy w 30% przypadków.
U 70% chorych zaburzenia czynności tarczycy ustępują spontanicznie w ciągu roku od ich pojawienia, ale pacjentki wymagają corocznego oznaczania stężenia TSH, bowiem trwała niedoczynność tarczycy rozwija się u 50% w ciągu kolejnych 7 lat.
U 30% kobiet z PZT hipotyreoza rozwijająca się po porodzie ma od początku charakter trwały.
Objawy PZT są trudno uchwytne; zwykle złe samopoczucie, zaburzenia nastroju, wahania masy ciała i stan wyczerpania przypisywane są szczególnej sytuacji kobiety będącej po porodzie. W ubiegłych latach sądzono, że u kobiet z PZT częściej występuje depresja, co obecnie wydaje się kontrowersyjne.
Tyreotoksykoza w przebiegu PZT wymaga różnicowania z poporodową manifestacją choroby Gravesa. Na PZT wskazują: brak wola naczyniowego, wytrzeszczu, obrzęku przedgoleniowego oraz niewielkie nasilenie tyreotoksykozy, negatywne TSAb i niska jodochwytność tarczycy wynosząca poniżej 5% po 24 godzinach. Należy zwrócić uwagę, że wykonanie scyntygrafii tarczycy z użyciem 99mTc nakazuje przerwanie karmienia piersią na 2 dni, a z wykorzystaniem 131I na 3 tygodnie. To sprawia, że badanie scyntygraficzne mimo dużej mocy różnicującej praktycznie nie znajduje zastosowania.
Bezobjawowe zapalenie tarczycy (synonimy – ciche, bezbolesne zapalenie tarczycy, silent thyroiditis, painless thyroiditis)przypomina w przebiegu klinicznym PZT, ale nie ma związku z porodem i występuje zarówno u kobiet jak i mężczyzn.
Jego częstość jest trudna do określenia. W latach 70. i 80. stwierdzano, że bezobjawowe zapalenie tarczycy było przyczyną aż 20% przypadków tyreotoksykozy w niektórych stanach USA. Obecnie choroba rozpoznawana jest rzadziej (5).
Obraz histologiczny, obecność a-TPO i a-Tg oraz większa częstość występowania antygenów zgodności tkankowej HLA DR3 są wspólne z chorobą Hashimoto. Obserwowana natomiast przez niektórych sezonowość występowania i zachorowania grupowe sugerują udział czynnika infekcyjnego.
Bezobjawowe zapalenie tarczycy charakteryzuje się obecnością niewielkiego wola o wzmożonej spoistości, bez szmeru naczyniowego. Obraz kliniczny może być dwojaki:
– tyreotoksykoza trwająca 2-10 tygodni w 60% przypadków,
– tyreotoksykoza z następową niedoczynnością tarczycy trwającą 4-10 tygodni w 40% przypadków.
Tyreotoksykoza jest zależna od destrukcji tarczycy, ma typowo niewielkie nasilenie i przebiega z niską jodochwytnością, co odróżnia ją od choroby Gravesa. Wymaga także różnicowania z nadczynnością tarczycy indukowaną jodem. Jeśli wywiady nie dostarczają pewnych informacji o stosowaniu preparatów zawierających jod (najczęściej amiodaron, krople do oczu) lub przebytych badaniach z użyciem jodowych środków kontrastowych, użyteczne jest określenie wydalania jodków w moczu dobowym lub ich stężenia w surowicy. Wydalanie jodków przekraczające 1000-1500 ?g/dl, lub ich stężenie w surowicy> 1,5 ?g/dl wskazuje na indukowaną jodem nadczynność tarczycy.
Choroba Hashimoto wiąże się z większą częstością występowania chłoniaka tarczycy (2). W badaniach szwedzkich obecność chłoniaka stwierdzono u 4 na 829 chorych (współczynnik ryzyka 67), a w obserwacji autorów japońskich jego częstość wynosiła 0,1% (współczynnik ryzyka 80).
Rozpoznanie przewlekłego limfocytarnego zapalenia tarczycy ustala się na podstawie obrazu klinicznego i wyników badań diagnostycznych:
– laboratoryjnych
– podwyższone stężenie TSH, obniżone stężenie fT4, dodatnie miano a-TPO i a-Tg,
– ultrasonograficznego
– obniżona echogeniczność tarczycy u 60-77% chorych z jawną hipotyreozą,
– cytologicznego
– obecność limfocytów, plazmocytów, komórek oksyfilnych.
W praktyce, o chorobie Hashimoto należy myśleć w każdym przypadku niedoczynności tarczycy rozwijającej się u osoby dorosłej, która nie przebyła operacji ani napromienienia tarczycy. Typowy obraz ultrasonograficzny gruczołu i dodatnie miano a-TPO są wystarczające dla rozpoznania. Ze względów ekonomicznych ocenia się jeden rodzaj przeciwciał tarczycowych, a-TPO, które są najbardziej czułym wskaźnikiem procesu autoimmunologicznego w tarczycy, dobrze korelują z intensywnością nacieków limfocytarnych w gruczole tarczowym i destrukcją tarczycy. BACC jest zarezerwowana dla przypadków trudnych diagnostycznie.
Leczenie
W przypadku niedoczynności tarczycy stosuje się l-tyroksynę w dawkach dobranych indywidualnie, normalizujących stężenie TSH. Leczenie ma najczęściej charakter całożyciowy.
Niedoczynność tarczycy towarzysząca poporodowemu i bezobjawowemu zapaleniu tarczycy jest w większości przypadków przemijająca, toteż leczenie l-tyroksyną można przerwać po 6-10 miesiącach. W odniesieniu do PZT postuluje się, aby leczenie substytucyjne włączać wówczas, gdy występują kliniczne objawy hipotyreozy, gdy kobieta planuje w niedługim czasie kolejną ciążę lub gdy stężenie TSH wynosi powyżej 10,0 mIU/l (9).
Leczenie l-tyroksyną znajduje również zastosowanie w przypadkach przebiegających z eutyreozą i dodatnim mianem a-TPO:
– u kobiet planujących ciążę lub ciężarnych; podawanie l-tyroksyny może zmniejszyć ryzyko poronienia samoistnego lub porodu przedwczesnego (11, 12),
– u pacjentów z wolem – leczenie zmniejsza wielkość tarczycy zarówno u dzieci jak i dorosłych (13).
Tyreotoksykoza towarzysząca chorobie Hashimoto jest wskazaniem do oceny jodochwytności tarczycy. Niska jodochwytność wskazuje na proces destrukcyjny i wymaga stosowania β-adrenolityków, a w przypadkach nasilonych prednizonu w dawce 40-60 mg/dobę. Tyreotoksykozę przebiegającą z prawidłową lub podwyższoną jodochwytnością, zależną od TSAb, należy leczyć β-adrenolitykami i tyreostatykami (tiamazol 20-30 mg/dobę lub propylotiouracyl 200-300 mg/dobę). W niektórych przypadkach wskazane jest leczenie radykalne – radiojodem.
Choroba Hashimoto przebiegająca z dużym wolem lub nasiloną bolesnością tarczycy może być wskazaniem do leczenia radiojodem lub strumektomii (14, 15).
W ostatnim czasie zainteresowanie budzi stosowanie selenu, pierwiastka wchodzącego w skład dejodynaz i peroksydazy glutationu. Selenoenzymy działają jako antyoksydanty i wpływają na syntezę hormonów tarczycy. Podawanie selenu w dawce 200 ?g/dobę może wpływać na obniżenie stężenia a-TPO, zmniejszenie częstości występowania PZT i ryzyka trwałej niedoczynności tarczycy w przebiegu PZT (11, 16).
Wole Riedla (synonimy: wole drewnowate, włókniste, naciekające) jest niezwykle rzadką chorobą przebiegającą z burzliwym rozplemem tkanki łącznej włóknistej w obrębie tarczycy i otaczających tkanek, prowadzącym do zrośnięcia się gruczołu tarczowego w konglomerat kamiennej twardości i stopniowej destrukcji tkanki gruczołowej.
Pierwszy opis choroby został opublikowany przez Bernharda Riedla w 1893 r.
Według doświadczenia Mayo Clinic obejmującego lata 1920-1984,choroba występowała z częstością 1/ 100 000, stanowiła 0,06% przypadków operowanych, dotyczyła 4-krotnie częściej kobiet niż mężczyzn, a typowy wiek zachorowań był pomiędzy 30-50 r.ż (17, 18).
Etiologia choroby jest nieznana. Obecność nacieków z komórek jednojądrowych w gruczole tarczowym, przeciwciał tarczycowych w surowicy, dobra reakcja na leczenie steroidami w części przypadków oraz współistnienie innych chorób z autoagresji, są podstawą koncepcji o autoimmunologicznym charakterze wola Riedla. Bardziej prawdopodobna jest hipoteza o wolu Riedla jako pierwotnej chorobie tkanki łącznej, w której dochodzi do proliferacji fibroblastów pod wpływem cytokin wydzielanych przez limfocyty B i T. Zgodnie z tą koncepcją wole Riedla jest lokalną manifestacją zespołu inwazyjnego włóknienia, który może dotyczyć także oczodołów, śródpiersia, przestrzeni zaotrzewnowej i dróg żółciowych. Według niektórych obserwacji u jednej trzeciej pacjentów z wolem Riedla w ciągu 10 lat obserwacji rozwija się kolejny element zespołu.
Cechy histologiczne
Badaniem histopatologicznym wykrywa się w obrębie tarczycy burzliwy rozplem tkanki łącznej, obecność fibroblastów, limfocytów, plazmocytów i eozynofili. Elementy tkanki tarczycowej tj: tyreocyty i koloid są skąpe. Włóknienie przekracza torebkę gruczołu i obejmuje otaczającą tkankę tłuszczową, mięśnie i naczynia krwionośne.
Klinicznie choroba manifestuje się obecnością niewielkiego wola o kamiennej twardości, któremu towarzyszy duszność, stridor, dysfagia i chrypa.
Zmiany chorobowe najczęściej dotyczą całej tarczycy, rzadziej obejmują jeden płat. Większość chorych jest w stanie eutyreozy, ale u 30% stwierdza się niedoczynność tarczycy, a u 4% tyreotoksykozę zależną od destrukcji.
U chorych z wolem Riedla obserwowano również: porażenie nerwu krtaniowego wstecznego, pierwotną niedoczynność przytarczyc z napadami tężyczki, zespół Hornera, zespół żyły głównej górnej, zapalenie przyusznic, zakrzepowe zapalenie żył szyjnych.
Powyżej zamieściliśmy fragment artykułu, do którego możesz uzyskać pełny dostęp.
Mam kod dostępu
- Aby uzyskać płatny dostęp do pełnej treści powyższego artykułu albo wszystkich artykułów (w zależności od wybranej opcji), należy wprowadzić kod.
- Wprowadzając kod, akceptują Państwo treść Regulaminu oraz potwierdzają zapoznanie się z nim.
- Aby kupić kod proszę skorzystać z jednej z poniższych opcji.
Opcja #1
29 zł
Wybieram
- dostęp do tego artykułu
- dostęp na 7 dni
uzyskany kod musi być wprowadzony na stronie artykułu, do którego został wykupiony
Opcja #2
69 zł
Wybieram
- dostęp do tego i pozostałych ponad 7000 artykułów
- dostęp na 30 dni
- najpopularniejsza opcja
Opcja #3
129 zł
Wybieram
- dostęp do tego i pozostałych ponad 7000 artykułów
- dostęp na 90 dni
- oszczędzasz 78 zł
Piśmiennictwo
1. Jackson I, Cobb W: Disorders of the Thyroid. [in]: Clinical Endocrinology, edited by P.O. Kohler. A Wiley Medical Publication, New York, 1986, p.73.
2. Gietka-Czernel M, Jastrzębska H: Rozpoznawanie i leczenie chorób tarczycy. Ośrodek Informacji Naukowej Polfa Sp. zo.o. Warszawa 2002.
3. Fatourechi V, et al.: Clinical Features and Outcome of Subacute Thyroiditis In an Incidence Kohort: Olmsted County, Minnesota, Study. J. Clin. Endocrinol. Metab., 2003; 88: 2100-2105.
4. Iitaka M, et al.: TSH receptor antibody-associated thyroid dysfunction following subacute thyroiditis. Clin. Endocrinol., 1998; 48: 445-453.
5. Braverman L, Utiger R: Werner and Ingbar´s: The Thyroid. Lippincott-Raven, Philadelphia 1966.
6. Pierce E, et al.: Thyroiditis. N. Engl. J. Med., 2003; 348: 2646-55.
7. Centanni M, et al.: Thyroxine In Goiter, Helicobacter pylori Infection, and Chronic Gastritis. N. Engl. J. Med., 2006; 354:1787-95.
8. Larizza D, et al.: Helicobacter pylori Infection and Autoimmune Thyroid Disease in Young Patients: The Disadvantage of Carrying the Human Leukocyte Antigen-DRB1 0301 Allele. J. Clin. Endocrinol. Metab., 2006; 91: 176-179.
9. Abalovich M, et al.: Management of Thyroid Dysfunction during Pregnancy and Postpartum: An Endocrine Society Clinical Practice Guideline. J. Clin.Endocrinol. Metab., 2007; 92: S1-S47.
10. Walsh J, et al.: Parity and the Risk of Autoimmune Thyroid Disease: A Community-Based Study. J. Clin. Endocrinol. Metab., 2005; 90: 5309-5312.
11. Negro R, et al.: The Influence of Selenium Supplementation on Postpartum Thyroid Status in Pregnant Women with Thyroid Peroxidase Autoantibodies. J. Clin. Endocrinol. Metab., 2007; 92: 1263-1268.
12. Glinoer D: Miscarriage In Women with Positive Anti-TPO Antibodies: Is Thyroxine the Answer? J. Clin. Endocrinol. Metab., 2006; 91: 2500-2502.
13. Svensson J, et al.: Levothyroxine Treatment Reduces Thyroid Size in Children and Adolescens with Chronic Autoimmune Thyroiditis. J. Clin. Endocrinol. Metab., 2006; 91: 1729-1734.
14. Kon Y, DeGroot L: Painful Hashimoto´s Thyroiditis as an Indication for Thyroidectomy: Clinical Characteristics and Outcome in Seven Patients. J. Clin. Endocrinol.Metab., 2003; 88: 2667-2672.
15. Tajiri J: Radioactive Iodine Therapy for Goitrous Hashimoto´s Thyroiditis. J. Clin. Endocrinol. Metab., 2006; 91: 4497-4500.
16. Gartner R, et al.: Selenium Supplementation in Patients with Autoimmune Thyroiditis Decreases Thyroid Peroxidase Antibodies Concentrations. J. Clin. Endocrinol. Metab., 2002; 87: 1687-1691.
17. Lo J, et al.: Riedel´s thyroiditis presenting with hypothyroidism and hypoparathyroidism: dramatic response to glucocorticoid and thyroxine therapy. Clin. Endocrinol., 1998; 48: 815-818.
18. Yasmeen T, et al.: Riedel´s Thyroiditis: Report of a Case Complicated by Sontaneous Hypoparathyrodism, Recurrent Laryngeal Nerve Injury, and Horner´s Syndrome. J. Clin. Endocrinol. Metab., 2002; 87: 3543-3547.
19. Bogazzi F, et al.: Treatment of Type II Amiodarone-Induced Thyrotoxicosis by Either Iopanoic Acid or Glucocorticoids: A Prospective, Randomized Study. J. Clin. Endocrinol. Metab., 2003; 88: 1999-2002.
20. Carella C, et al.: Interferon-α Related Thyroid Disease: Pathophysiological, Epidemiological, and Clinical Aspects. J. Clin. Endocrinol. Metab., 2004; 89: 3656-3661.
21. Mazziotti G, et al.: Innate and Acquired Immune System in Patients Developing Interferon-α-Related Autoimmune Thyroiditis: A Prospective Study. J. Clin. Endocrinol. Metab., 2005; 90: 4138-4144.
22. Gietka-Czernel M: Algorytm postępowania w zapaleniu tarczycy i procedury diagnostyczno-terapeutyczne. W: Standardy Endokrynologii (red. Zgliczyński S. Zgliczyński W.) StudioPin Warszawa, wyd. II, 2002 r. oraz Endokrynol. Pol., 2003; 54(3).




