© Borgis - Nowa Pediatria 3/2013, s. 128-131
Halszka Kamińska, Agnieszka Tomik, *Bożena Werner
Częstoskurcz nadkomorowy powikłany wstrząsem kardiogennym u 26-dniowego noworodka
Supraventricular tachycardia complicated by cardiogenic shock in 26-day-old neonate
Klinika Kardiologii Wieku Dziecięcego i Pediatrii Ogólnej, Warszawski Uniwersytet Medyczny
Kierownik Kliniki: prof. dr hab. n. med. Bożena Werner
Summary
Supraventricular tachycardia is defined as excessively rapid heart rhythm originating from structures above the bifurcation of the bundle of His. It is the most common paroxysmal arrhythmia in neonates and infants, if prolonged, not recognized, may result in heart failure and be life threatening.
The authors present a case of 26-day-old neonate in whom unspecific symptoms of two days duration resulted in cardiogenic shock due to a paroxysmal supraventricular tachycardia.

Wstęp
Częstoskurcz nadkomorowy jest arytmią występującą częściej u noworodków i niemowląt w porównaniu do starszych dzieci. Przedłużająca się tachyarytmia może powodować niewydolność serca, aż do wstrząsu kardiogennego włącznie. Rozpoznanie choroby mogą utrudniać mało specyficzne objawy kliniczne, takie jak zmiana zachowania dziecka, niechęć do jedzenia, wymioty, bladość powłok, duszność. Dodatkową przeszkodą diagnostyczną może być fakt występowania u noworodka fizjologicznie szybszej niż w innych grupach wiekowych czynności serca. U dziecka z objawowym częstoskurczem nadkomorowym priorytetem terapeutycznym jest szybkie ustalenie rozpoznania i odpowiednie leczenie, a następnie profilaktyka kolejnych napadów arytmii.
Opis przypadku
Noworodek płci męskiej urodzony z ciąży I, siłami natury, z masą ciała 3680 g, oceniony na 10 punktów w skali Apgar, ciąża i okres okołoporodowy bez powikłań, obciążony lewostronnym rozszczepem wargi i podniebienia twardego, w 26. dobie życia został przywieziony do szpitala przez pogotowie ratunkowe z podejrzeniem zachłyśnięcia.
Od dwóch dni przed przyjęciem rodzice obserwowali zmianę zachowania dziecka – mniej jadło, oddawało mniej moczu, dwukrotnie konsultowane przez pediatrę, zalecono dopajanie. W dniu przyjęcia stan chłopca pogorszył się – początkowo był nadmiernie niespokojny, kilkukrotnie przy próbach karmienia kasłał w płaczu, w miarę upływu czasu stał się podsypiający, wiotki, „lejący się przez ręce”, ciężko oddychał. Wezwana przez rodziców karetka przywiozła dziecko w stanie ciężkim na Izbę Przyjęć, skąd zostało przekazane do Kliniki Kardiologii i Pediatrii ze wstępnym rozpoznaniem zachłystowego zapalenia płuc. Przy przyjęciu chłopiec był apatyczny, wyraźnie cierpiący; stwierdzono sinomarmurkowe zabarwienie i ochłodzenie skóry, wydłużony do 3 sekund powrót włośniczkowy, nitkowate tętno, nasiloną duszność z wciąganiem międzyżebrzy, czynność serca 260/min, ciśnienie tętnicze w pomiarze manometrycznym 60/40 mmHg, przezskórna saturacja wynosiła 79%, brzuch miękki, wątroba wyczuwalna 4 centymetry pod łukiem żebrowym; nie gorączkował.
W badaniach laboratoryjnych parametry stanu zapalnego oraz wykładniki uszkodzenia mięśnia sercowego były ujemne; transaminazy podwyższone (AST 498 U/l, ALT 266 U/l); w gazometrii cechy kwasicy metabolicznej z pH 7,020; pobrano posiew krwi. W badaniu radiologicznym klatki piersiowej sylwetka serca była powiększona z nieznacznie wzmożonym rysunkiem naczyniowym płuc, nie stwierdzono zagęszczeń miąższowych.
Po podłączeniu do kardiomonitora obserwowano przyspieszoną do 260-270/min i niezmienną w czasie czynność serca. Wykonano zapis EKG, w którym zarejestrowano ortodromowy częstoskurcz nadkomorowy (nawrotny częstoskurcz przedsionkowo-komorowy – AVRT) o częstości 260/min (ryc. 1). Celem przerwania arytmii założono dojście do żyły udowej i czterokrotnie podano dożylnie adenozynę (kolejno w dawkach 0,5-0,9-1-1 mg), nie uzyskując powrotu rytmu zatokowego. Wobec pogarszającego się stanu ogólnego, założono dojście centralne i przerwano częstoskurcz kolejnym podaniem adenozyny w dawce 1 mg (ryc. 2). Jednocześnie rozpoczęto dożylne podawanie amiodaronu w dawce 15 mg/kg/d. Wobec objawowej niewydolności serca, do czasu ustąpienia arytmii stosowano dożylny wlew milrinonu. Dziecko pozostawało na oddechu własnym, podawano tlen przez maskę, karmiono pokarmem matki przez sondę dożołądkową. W kontrolnym zapisie EKG rejestrowano prawidłowy rytm zatokowy bez cech preekscytacji. W wykonanym po przerwaniu częstoskurczu badaniu echokardiograficznym nie stwierdzono wady serca, lewy przedsionek i lewa komora były powiększone z niedomykalnością zastawki dwudzielnej I/II stopnia; kurczliwość mięśnia sercowego mieściła się w normie.
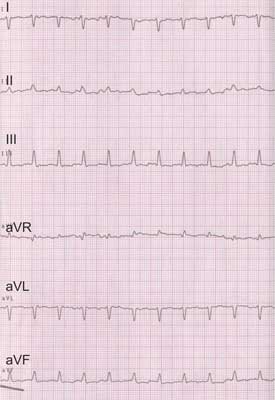
Ryc. 1. Nawrotny częstoskurcz przedsionkowo-komorowy 260/min (przesuw papieru 50 mm/s).
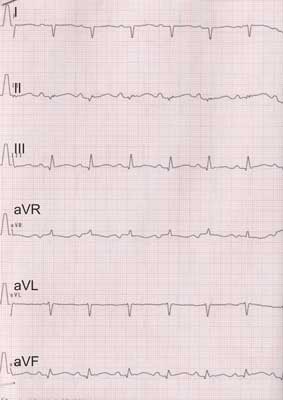
Ryc. 2. Rytm zatokowy po umiarowieniu (przesuw papieru 50 mm/s).
Nawrót częstoskurczu obserwowano tylko raz – w pierwszej dobie leczenia amiodaronem; rytm zatokowy powrócił po podaniu pojedynczej dawki adenozyny (1 mg). Stan dziecka poprawiał się stopniowo od momentu powrotu rytmu zatokowego. W następnej dobie po przyjęciu odstawiono wlew milrinonu i tlenoterapię. Obserwowano stopniowe ustąpienie objawów niewydolności serca. W monitorowaniu przyłóżkowym oraz całodobowych zapisach EKG metodą Holtera nie rejestrowano arytmii. W kolejnych badaniach echokardiograficznych obserwowano stopniowe zmniejszanie się jam lewego serca i wycofywanie się niedomykalności mitralnej, a w badaniu radiologicznym klatki piersiowej wielkość sylwetki serca wróciła do normy. W badaniach laboratoryjnych uzyskano normalizację stężenia transaminaz i parametrów gazometrycznych; wynik posiewu krwi był ujemny.
Rodziców poinstruowano w zakresie rozpoznawania częstoskurczu, nauczono kontroli tętna dziecka. Chłopca wypisano do domu w stanie ogólnym dobrym, po 14 dniach leczenia, z zaleceniem podawania doustnie amiodaronu w dawce 5 mg/kg/d.
W ciągu 4 miesięcy nie obserwowano nawrotu arytmii, dziecko pozostaje pod opieką kardiologiczną, nadal przyjmuje amiodaron.
Dyskusja
Częstoskurcz nadkomorowy jest najczęstszą objawową arytmią u dzieci – przy czym szczególnie często występuje u noworodków i to u nich powoduje najpoważniejsze zaburzenia hemodynamiczne, zwłaszcza jeśli trwa długo (1, 2).
Powyżej zamieściliśmy fragment artykułu, do którego możesz uzyskać pełny dostęp.
Mam kod dostępu
- Aby uzyskać płatny dostęp do pełnej treści powyższego artykułu albo wszystkich artykułów (w zależności od wybranej opcji), należy wprowadzić kod.
- Wprowadzając kod, akceptują Państwo treść Regulaminu oraz potwierdzają zapoznanie się z nim.
- Aby kupić kod proszę skorzystać z jednej z poniższych opcji.
Opcja #1
29 zł
Wybieram
- dostęp do tego artykułu
- dostęp na 7 dni
uzyskany kod musi być wprowadzony na stronie artykułu, do którego został wykupiony
Opcja #2
69 zł
Wybieram
- dostęp do tego i pozostałych ponad 7000 artykułów
- dostęp na 30 dni
- najpopularniejsza opcja
Opcja #3
129 zł
Wybieram
- dostęp do tego i pozostałych ponad 7000 artykułów
- dostęp na 90 dni
- oszczędzasz 78 zł
Piśmiennictwo
1. Kubicka K, Bieganowska K (red.): Zaburzenia rytmu serca u dzieci. PZWL, Warszawa 2001: 95-128. 2. Moak JP: Supraventricular tachycardia in the neonate and infant. Progress in Pediatric Cardiolology 2000; 11: 25-38. 3. Schlechte EA, Boramanand N, Funk M: Supraventricular tachycardia in the pediatric primary care setting: Age-related presentation, diagnosis, and management. J Pediatr Health Care 2008; 22(5): 289-299. 4. Tomik A, Werner B: Częstoskurcz nadkomorowy u 3-tygodniowego noworodka z zapaleniem mięśnia sercowego. Standardy Medyczne 2006; 8(25): 54-57. 5. Drago F, Silvetti MS, De Santis A et al.: Paroxysmal reciprocating supraventricular tachycardia in infants: electrophysiologically guided medical treatment and long-term evolution of the re-entry circuit. Europace 2008; 10: 629-635. 6. Vignati G, Annoni G: Characterization of supraventricular tachycardia in infants: clinical and instrumental diagnosis. Curr Pharm Des 2008; 14(8): 729-735. 7. Obel OA, Camm AJ: Supraventricular tachycardia. ECG diagnosis and anatomy. Eur Heart J 1997 May; 18 (suppl. C): 2-11. 8. Calabrò MP, Cerrito M, Luzza F, Oreto G: Supraventricular Tachycardia in Infants: Epidemiology and Clinical Management. Curr Pharm Des 2008; 14: 723-728. 9. Qureshi AU, Hyder SN, Sheikh AM, Sadiq M: Optimal dose of adenosine effective for supraventricular tachycardia in children. J Coll Physicians Surg Pak 2012; 22(10): 648-651. 10. Tavera MC, Bassareo PP, Neroni P et al.: Supraventricular tachycardia in neonates: antiarrhythmic drug choice dilemma. J Matern Fetal Neonatal Med 2010 Oct; 23 (suppl. 3): 30-33. 11. Tortoriello TA, Snyder CS, Smith EO et al.: Frequency of recurrence among infants with supraventricular tachycardia and comparison of recurrence rates among those with and without preexcitation and among those with and without response to digoxin and/or propranolol therapy. Am J Cardiol 2003; 92(9): 1045-1049. 12. Sanatani S, Potts JE, Reed JH et al.: The study of antiarrhythmic medications in infancy (SAMIS): a multicenter, randomized controlled trial comparing the efficacy and safety of digoxin versus propranolol for prophylaxis of supraventricular tachycardia in infants. Circ Arrhythm Electrophysiol 2012 Oct; 5(5): 984-991. 13. Akdeniz C, Ergul Y, Kiplapinar N, Tuzcu V: Catheter ablation of drug resistant supraventricular tachycardia in neonates and infants. Cardiol J 2013; 20(3): 241-246.


