© Borgis - Postępy Nauk Medycznych 4/2007, s. 130-134
*Magdalena Walicka, Maria Łazicka-Frelek, Ewa Marcinowska-Suchowierska
Zaburzenia gospodarki węglowodanowej – interpretacja badań laboratoryjnych w praktyce lekarza rodzinnego
Laboratory tests in diabetes and impaired glycemic states in general practice
Klinika Medycyny Rodzinnej i Chorób Wewnętrznych Centrum Medycznego Kształcenia Podyplomowego w Warszawie
Kierownik Kliniki: prof. dr hab. med. Ewa Marcinowska-Suchowierska
Streszczenie
Częstość występowania cukrzycy na świecie wciąż wzrasta. Cukrzyca stanowi grupę złożonych zaburzeń metabolicznych o różnej etiologii, których wspólną cechą jest hiperglikemia spowodowana zaburzeniami sekrecji insuliny i/lub upośledzeniem jej działania na tkanki obwodowe. Długotrwała hiperglikemia jest przyczyną przewlekłych powikłań cukrzycy jak: choroba wieńcowa, miażdżyca tętnic kończyn dolnych, udar mózgu, neuropatia, amputacje kończyn dolnych, niewydolność nerek i ślepota. Wymienione powikłania powodują niezdolność do pracy, obniżają jakość życia oraz podnoszą koszty opieki zdrowotnej. Niestety, połowa chorych ze świeżo wykrytą cukrzycą ma już oznaki późnych powikłań, a u połowy cukrzyca wciąż pozostaje nierozpoznana, ponieważ dopiero znacznie podwyższone stężenie glukozy daje objawy kliniczne choroby. Odpowiednio wczesne rozpoznanie i leczenie cukrzycy może ograniczyć zagrożenie spowodowane tą chorobą. W tej pracy przedstawiono nazewnictwo i diagnostykę stanów hiperglikemicznych, badania laboratoryjne służące różnicowaniu typów cukrzycy oraz wykorzystywane w monitorowaniu wyrównania metabolicznego.
Summary
The frequency of the diabetes in the world continually increases. Diabetes mellitus is a group of metabolic diseases characterized by hyperglycemia resulting from defects in insulin secretion, insulin action, or both. Chronic elevation of blood glucose is the cause of complications from diabetes such as: coronary artery and peripheral vascular disease, stroke, diabetic neuropathy, lower limb amputations, renal failure and blindness. Mentioned complications result in disability, reduced quality of life and enormous health costs. Unfortunately, half of patients with just detected diabetes has already signs of late complications, and for the other half – the diabetes still stays undiagnosed, because only significantly elevated glucose concentration gives clinical symptoms. The early recognition and also early start of treatment of diabetes can limit the danger related to this disease. In this paper, the nomenclature and the hyperglikemic states diagnostic methods will be described as well as laboratory tests which allow for the differentiation of the diabetes types and which are used for the monitoring of the metabolic compensation.

WPROWADZENIE
Cukrzyca oraz stany przedcukrzycowe są bardzo poważnym problemem zdrowotnym wszystkich społeczeństw. W roku 2000 na świecie było 171 mln osób z cukrzycą i przewiduje się, że do roku 2030 liczba ta wzrośnie do 366 mln (1). Upośledzona tolerancja glukozy w roku 2003 dotknęła 314 mln ludzi a w 2025 roku dotknie 472 milony. Wzrost częstości występowania cukrzycy jest związany ze starzeniem się populacji, nieprawidłową dietą, małą aktywnością fizyczną oraz nadwagą i otyłością (2).
Osoby z cukrzycą obarczone są znacznie większym ryzykiem śmierci, krótszym czasem przeżycia i krótszą średnią długością życia w porównaniu z osobami zdrowymi. Najczęstszą przyczyną zgonów u chorych z cukrzycą są choroby serca (3).
Ze względu na zasięg i następstwa cukrzyca stanowi więc jeden z najważniejszych problemów zdrowotnych na świecie. Zadaniem lekarzy jest zatem nie tylko leczenie choroby, ale i zapobieganie jej oraz stworzenie jak najściślejszych kryteriów diagnostycznych, umożliwiających odróżnienie osób z prawidłowym metabolizmem glukozy od osób z jego zaburzeniami.
NAZEWNICTWO I DIAGNOSTYKA STANÓW HIPERGLIKEMICZNYCH
W historii diabetologii powstało wiele kryteriów diagnostycznych cukrzycy. Początkowo były one zmienne i ustalane przez grupy badawcze oraz klinicystów na podstawie wyników ich indywidualnych doświadczeń. Po raz pierwszy ujednolicono je pod koniec lat siedemdziesiątych, gdy National Diabetes Data Group w USA i World Health Organization (WHO) opublikowały swoje sprawozdania na temat kryteriów rozpoznawania cukrzycy. Obecnie stosowane kryteria diagnostyczne są oparte na dwóch kolejnych raportach: z roku 1997 – American Diabetes Association (ADA) i z roku 1999 – World Health Organization (WHO) (4). Przedstawiona historia świadczy o trudnościach w ustaleniu dokładnych i racjonalnych progów diagnostycznych dla zaburzeń gospodarki węglowodanowej.
Za cukrzycę można uznać stan, w którym poziom glukozy w krwi przekracza granice występujące u osób zdrowych lub poziomowi temu towarzyszą objawy kliniczne albo też powikłania związane z chorobą. Obecnie istnieją trzy sposoby rozpoznawania cukrzycy:
1) oznaczenie glikemii przygodnej (niezależnie od pory ostatniego posiłku) w osoczu krwi żylnej przy współwystępowaniu objawów cukrzycy (zmniejszenie masy ciała, wzmożone pragnienie, wielomocz, osłabienie, pojawienie się zmian ropnych na skórze oraz stanów zapalnych narządów moczowo-płciowych); cukrzycę rozpoznaje się wtedy gdy glikemia wynosi ≥ 200 mg% (11,1 mmol/l);
2) dwukrotne oznaczenie (w kolejnych dniach) glikemii na czczo (8-14 godzin od ostatniego posiłku) w osoczu krwi żylnej przy braku występowania objawów lub ich współistnieniu i glikemii przygodnej <200 mg% (11,1 mmol/l); do rozpoznania cukrzycy upoważnia dwukrotny wynik ≥ 126 mg% (7,0 mmol/l);
3) obciążenie glukozą – cukrzycę rozpoznaje się wtedy gdy glikemia w osoczu krwi żylnej po 2 godzinach od podania 75 g glukozy doustnie wynosi ≥?200 mg% (11,1 mmol/l) (5).
Do celów diagnostycznych oznaczenia powinny być wykonywane w osoczu krwi żylnej za pomocą analizatora biochemicznego. Nie należy stosować oznaczeń w pełnej krwi żylnej lub krwi włośniczkowej przeprowadzonych za pomocą metod laboratoryjnych lub glukometrów (5).
Amerykańskie Towarzystwo Diabetologiczne zaleca, aby testem diagnostycznym – zarówno dla celów klinicznych jak i epidemiologicznych – było oznaczenie glikemii na czczo. Zaletą tego badania jest znacznie lepsza powtarzalność, łatwość wykonania, akceptacja pacjentów oraz mniejszy koszt w porównaniu z testem doustnego obciążenia glukozą (6).
Doustny test obciążenia 75 g glukozy (OGTT)
Doustny test obciążenia 75 g glukozy umożliwia różnicowanie pomiędzy nieprawidłową glikemią na czczo (IFG – impaired fasting glucose), upośledzoną tolerancją glukozy (IGT – impaired glucose tolerance), a cukrzycą. Wskazaniem do jego wykonania są: glikemia na czczo w zakresie 100-125 mg/dl (5,6-6,9 mmol/l), glukozuria przy prawidłowej glikemii na czczo, cechy zespołu metabolicznego przy prawidłowej glikemii na czczo. Badanie to wykonuje się również w celu diagnostyki cukrzycy ciężarnych. Test jest przeciwwskazany jeżeli występuje: wysoka (zgodna z definicją) hiperglikemia, objawy hiperglikemii, choroby przewodu pokarmowego, które mogą utrudniać przeprowadzenie testu (zespoły upośledzonego wchłaniania, stany po resekcji żołądka), sytuacja stresowa i inne ciężkie choroby (5).
Zasady przeprowadzania OGTT:
1) pacjent powinien pozostawać 3 dni na diecie bogatowęglowodanowej (minimum 150 g glukozy w ciągu 24 godzin);
2) test powinien być przeprowadzony rano, po 8-12 godzinnym powstrzymaniu się od spożywania posiłku (picie wody jest dozwolone);
3) ustalenie czy pacjent nie zażywa leków o działaniu hiperglikemizującym (kortykosteroidy, tiazydy, betablokery);
4) chory powinien być wypoczęty, po przespanej nocy;
5) pierwsze pobranie krwi dokonywane jest na czczo;
6) podaje się 75 g glukozy (dzieci 1,75 g/kg m.c.) rozpuszczonej w 250-300 ml przegotowanej wody; roztwór chory wypija w ciągu 5 min.;
7) po obciążeniu glukozą pacjent pozostaje w spoczynku w pozycji siedzącej, w pomieszczeniu zapewniającym spokój, nie powinien pić kawy oraz palić papierosów;
8) kolejne oznaczenie glikemii wykonywane jest po 2 godz. od wypicia roztworu glukozy.
Interpretacja wartości glikemii uzyskanych 2 godziny po wypiciu przez pacjenta 75 g glukozy jest następująca:
– prawidłowa tolerancja glukozy: wartości <140 mg% (7,8 mmol/l)
– upośledzenie tolerancji glukozy: wartości od ≥140 mg% (7,8 mmol/l) do <200 mg/dl (11,1 mmol/l)
– cukrzyca: wartości ≥?200 mg% (11,1 mmol/l) (7).
W przypadku stwierdzenia wartości glikemii na czczo w przedziale 100-125 mg% (5,6-6,9 mmol/l) oraz uzyskania prawidłowych wyników w OGTT rozpoznajemy nieprawidłową glikemię na czczo (IFG). Zarówno nieprawidłowa glikemia na czczo, jak i upośledzona tolerancja glukozy są zaliczane do stanów przedcukrzycowych (ryc. 1).
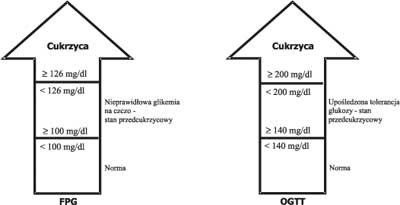
Ryc. 1. Interpretacja wartości glikemii na czczo (FGP) i w doustnym teście obciążenia glukozą (OGTT). Copyright (c) 2006 American Diabetes Association http://www.diabetes.org. Przedrukowano za zgodą The American Diabetes Association.
Glukozuria
Cukrzycy nie można rozpoznać jedynie na podstawie występowania glukozurii. Konieczne jest dokładne oznaczenie stężenia glukozy w krwi, gdyż glukozuria może występować niezależnie od cukrzycy i odwrotnie – nie musi ona cukrzycy towarzyszyć. Stężenie glukozy w pojedynczej próbce moczu odzwierciedla średnią glikemię w okresie, w którym mocz zbierał się w pęcherzu. Oto przyczyny, dla których testy oceniające stężenie glukozy w moczu nie powinny służyć do oceny stężenia glukozy w krwi:
1. Pomimo, że próg nerkowy dla glukozy wynosi u zdrowych osób około 180 mg% (10 mmol/l), może być on osobniczo zmienny. Szczególnie istotny jest fakt, że osoby starsze, zwłaszcza z długo trwającą cukrzycą, mogą mieć podwyższony próg nerkowy, co spowoduje niedoszacowanie w ocenie glikemii. Odwrotnie, dzieci i kobiety ciężarne mogą mieć obniżony próg nerkowy i ocena glikemii będzie zawyżona.
2. Na wynik testu ma wpływ podaż płynów, zagęszczenie moczu oraz niektóre leki.
3. Ujemny wynik testu na obecność glukozy w moczu nie stwarza możliwości różnicowania między hipoglikemią, normoglikemią i umiarkowaną hyperglikemią, dlatego też badanie to ma ograniczone znaczenie w zapobieganiu hypo- i hyperglikemii.
4. Testy paskowe służące do oceny wydalania glukozy z moczem są mniej dokładne niż pomiar glikemii w krwi włośniczkowej.
5. Wynik testu paskowego jest bardzo niedokładny przy niskich stężeniach glukozy w moczu (wprawdzie, zgodnie z danymi producentów testów paskowych, wynik badania powinien być dodatni przy stężeniu glukozy w moczu powyżej 100 mg%, jednak często się to nie potwierdza) (8).
Cukrzyca ciężarnych
Cukrzyca ciążowa to różnego stopnia zaburzenia tolerancji glukozy, które po raz pierwszy wystąpiły bądź zostały wykryte podczas ciąży. W celu zapobiegania powikłaniom ciąży i zapewnienia prawidłowego rozwoju dziecka konieczne jest jak najwcześniejsze rozpoznawanie cukrzycy ciężarnych oraz jej natychmiastowe i intensywne leczenie. Na świecie nie ustalono jednolitego schematu diagnostyki cukrzycy ciążowej. Zalecenia Polskiego Towarzystwa Diabetologicznego są następujące: oznaczenie stężenia glukozy w krwi należy wykonać na początku ciąży, przy pierwszej wizycie u ginekologa; glikemia na czczo ≥ 126 mg% (7,0 mmol/l) lub przygodna ≥ 200 mg% (11,1 mmol/l) spełnia kryteria rozpoznania cukrzycy (wynik taki wymaga potwierdzenia w kolejnym dniu); stężenie glukozy na czczo między 100 mg/dl (5,6 mmol/l) a 125 mg/dl (6,9 mmol/l) jest nieprawidłowe i u takich pacjentek należy wykonać test doustnego obciążenia glukozą (75 g) przy następującej interpretacji wyniku testu:
– prawidłowa tolerancja glukozy: wartości <140 mg% (7,8 mmol/l),
– cukrzyca: wartości ≥140 mg% (7,8 mmol/l).
OGTT należy również przeprowadzić w jak najkrótszym czasie u kobiet z cukrzycą ciążową w wywiadzie oraz w przypadku stężenia glukozy na czczo> 125 mg/dl (6,9 mmol/l), którego nie potwierdzono w kolejnym pomiarze. Jeśli u takich pacjentek test obciążenia 75 g glukozy jest prawidłowy, to należy go powtórzyć między 24 a 28 tygodniem ciąży. Jeżeli u badanej ciężarnej uzyska się wynik na czczo> 100 mg/dl (5,6 mmol/l), a <126 mg/dl (7,0 mmol/l), oraz w OGTT po dwóch godzinach <140 mg/dl (7,8 mmol/l), to – mimo że nie odpowiada on kryteriom cukrzycy – należy pacjentkę skierować do ośrodka referencyjnego.
W przypadku kobiet z prawidłowymi parametrami gospodarki węglowodanowej na początku ciąży, między 24 a 28 tygodniem ciąży obowiązuje przeprowadzenie testu przesiewowego w kierunku cukrzycy ciężarnych, czyli pomiaru stężenia glukozy w osoczu po godzinie od doustnego obciążenia 50 g glukozy (GCT – glucose challenge test). GCT może być przeprowadzony o dowolnej porze dnia, niezależnie od czasu, jaki upłynął od spożycia ostatniego posiłku. Jeżeli wartość glikemii w tym teście przekracza 140 mg%, ale jest niższa od 200 mg%, konieczne jest przeprowadzenie testu obciążenia 75 g glukozy. Glikemia równa lub wyższa od 200 mg% oznacza cukrzycę i konieczność skierowania pacjentki do ośrodka diabetologiczno-położniczego (ryc. 2).
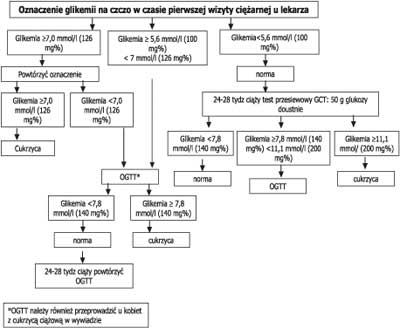
Ryc. 2. Rozpoznawanie cukrzycy ciężarnych na podstawie zaleceń Polskiego Towarzystwa Diabetologicznego.
Powyżej zamieściliśmy fragment artykułu, do którego możesz uzyskać pełny dostęp.
Mam kod dostępu
- Aby uzyskać płatny dostęp do pełnej treści powyższego artykułu albo wszystkich artykułów (w zależności od wybranej opcji), należy wprowadzić kod.
- Wprowadzając kod, akceptują Państwo treść Regulaminu oraz potwierdzają zapoznanie się z nim.
- Aby kupić kod proszę skorzystać z jednej z poniższych opcji.
Opcja #1
29 zł
Wybieram
- dostęp do tego artykułu
- dostęp na 7 dni
uzyskany kod musi być wprowadzony na stronie artykułu, do którego został wykupiony
Opcja #2
69 zł
Wybieram
- dostęp do tego i pozostałych ponad 7000 artykułów
- dostęp na 30 dni
- najpopularniejsza opcja
Opcja #3
129 zł
Wybieram
- dostęp do tego i pozostałych ponad 7000 artykułów
- dostęp na 90 dni
- oszczędzasz 78 zł
Piśmiennictwo
1. Wild S. et al.: Global prevalence of diabetes: estimates for the year 2000 and projections for 2030. Diabetes Care 2004, 27:1047-1053.
2. International Diabetes Federation. Impaired glucose tolerance http://www.iotf.org/popout.asp?linkto=http://www.eatlas.idf.org/.
3. Gu K. et al.: Mortality in adults with and without diabetes in a national cohort of the U.S. population, 1971-1993. Diabetes Care 1998, 21: 1138-1145.
4. Engelgau M.M.: Diabetes Diagnostic Criteria and Impaired Glycemic States: Evolving Evidence Base. Clinical Diabetes 2004, 22: 69-70.
5. Polskie Towarzystwo Diabetologiczne. Zalecenia kliniczne dotyczące postępowania u chorych na cukrzycę 2006. Diabetologia Praktyczna tom 7, supl A.
6. American Diabetes Association: Standards of Medical Care in Diabetes – 2006. Diabetes Care 2006, 29: suppl 1.
7. Definition, Diagnosis and Classification of Diabetes Mellitus and Complications Raport of a WHO Consultation 1999. http://whqlibdoc.who.int/hq/1999/WHO_NCD_NCS_99.2.pdf.
8. Goldstein D.E. et al.: Tests of Glycemia in Diabetes. Diabetes Care 2004, 27: 1761-1773.
9. Pihoker C. et al.: Autoantibodies in diabetes. Diabetes 2005 Dec, 54: Suppl 2: S52-61.
10. Achenbach P. et al.: Natural history of type 1 diabetes. Diabetes 2005 Dec, 54: Suppl 2: S25-31.
11. Czech A., Tatoń J.: Standardy rozpoznawania i leczenia cukrzycy. Warszawa PZWL 2003 str. 35-36.
12. Sherry N.A. et al.: Natural history of beta-cell function in type 1 diabetes. Diabetes 2005 Dec, 54: Suppl 2: S32-9 .
13. Jeffcoate S.L.: Diabetes control and complications: the role of glycated hemoglobin, 25 years on. Diabetic Medicine 2004, 21: 657-665.
14. Monnier L. et al.: Contributions of Fasting and Postprandial Plasma Glucose Increments to the Overall Diurnal Hyperglycemia of Type 2 Diabetic Patients. Diabetes Care 2003, 26: 881-885.
15. National Glycohemoglobin Standardization Program: Purpose of the NGSP http://www.ngsp.org.
16. Karter A.J. et al.: Self-monitoring of blood glucose levels and glycemic control: the Northern California Kaiser Permanente Diabetes registry. Am J Med. 2001 Jul, 111(1): 1-9.
17. Harris M.I.: Frequency of blood glucose monitoring in relation to glycemic control in patients with type 2 diabetes. Diabetes Care. 2001, 24: 979-982.


