© Borgis - Postępy Nauk Medycznych 4/2012, s. 325-334
*Tomasz Szopiński, Piotr L. Chłosta, Andrzej Borówka
Wyniki leczenia nietrzymania moczu z użyciem sztucznego zwieracza cewki moczowej
Outcome of urinary incontinence treatment with artificial urinary sphincter (AUS) implantation
I. Zespół Dydaktyki Urologicznej Kliniki Urologii Centrum Medycznego Kształcenia Podyplomowego, Oddział Urologii Europejskiego Centrum Zdrowia w Otwocku
Kierownik Zespołu: prof. dr hab. med. Andrzej Borówka
Streszczenie
Wstęp. Jednym z uznanych sposobów leczenia nietrzymania moczu (NTM) będącego następstwem braku czynności zwieracza zewnętrznego cewki moczowej jest implantacja sztucznego zwieracza cewki (AUS). Można ją zastosować zarówno u mężczyzn, jak i u kobiet, u których NTM jest znacznie nasilone i nie poddaje się leczeniu innymi metodami. Leczenie NTM z użyciem AUS jest bardzo skuteczne, choć obarczone jest dużym ryzykiem powikłań i jest kosztowne. Niemniej, u wielu chorych stanowi jedyny sposób wyeliminowania NTM.
Materiał i metody. Implantację AUS z powodu całkowitego NTM wykonano u 79 chorych (74 mężczyzn i 5 kobiet). NTM u mężczyzn powstało po prostatektomii radykalnej 37 (50%), po przezcewkowej elektroresekcji stercza 19 (25,6%) lub po operacyjnym wyłuszczeniu gruczolaka stercza 9 (12,1%), bądź było następstwem innych przyczyn (23,4%). U 2 kobiet NTM było wynikiem dysfunkcji neurogennej – 2 przypadki, j wierzchniactwo – 1 przypadek. U 60(81%) mężczyzn mankiet AUS wszczepiono pierwotnie wokół opuszkowego odcinka cewki, u 14 (18,9%) wokół szyi pęcherza moczowego lub wokół stercza. Mankiet u kobiet wszczepiano zawsze wokół szyi pęcherza.
Wyniki. Trzymanie moczu po operacji oceniano na podstawie 24-godzinnego testu podpaskowego. Całkowite trzymanie moczu uzyskało 46% operowanych, dobre 42%, niezadowalające 4,5%, a brak kontynencji stwierdzono u 7,5%. Chorych, u których wynik pierwszej operacji był niezadowalający operowano ponownie – skutecznie, 2 chorych oczekuje kolejnego zabiegu. U 39 (49,3%) nie stwierdzono powikłań w czasie ani po operacji. Powikłania śródoperacyjne wystąpiły u 5 (6,3%) operowanych, wczesne u 11 (13,9%), a późne u 23 (29,1%). Najczęstszym powikłaniem odległym była erozja cewki – wystąpiła u 6 (7,5%) chorych. Zadowolenie z leczenia NTM z użyciem AUS wyraziło ostatecznie 73 (92,4%) chorych.
Wnioski. Leczenie NTM metodą wszczepienia (AUS) jest u wybranych chorych postępowaniem skutecznym, zapewniającym im wybitną poprawę jakości życia.
Po wszczepieniu AUS trzeba zapewnić chorym stałą opiekę ambulatoryjną, aby wcześnie zidentyfikować pogorszenie funkcji zwieracza, wykryć powikłania i podjąć właściwe ich leczenie.
Summary
Introduction. One of the well documented method of urinary incontinence (UI) treatment due to an incompetent urinary sphincter mechanism is Implantation of artificial urinary sphincter (AUS). It can be used in man and female patients with sever incontinence which failed to respond to any other therapy. In many cases this is method of choice and give exellent continence result but is expensive and connected with high risk of complications.
Material and methods. Artificial Urinary sphincter was implanted In 79 patients (74 man and 5 women) with total urinary incontinence. Reason of urinary incontinence where radical prostatectomy in 37 (50%) cases, transurethral prostatectomy in 19 (25.6%) or open prostatectomy in 9 (12.1%), and other reasons (23.4%). In female group of patients 2 head sever stress urinary incontinence next 2 neurogenic UI and 1 with extrophy. In 60 (81%) man cuff was pleased around bulbous urethra and in 14 (18.9% around bladder neck or prostate. Bladder neck was placement of choice in female patients.
Results. Urinary continence was assessed by 24h pad test. Complete continence was in 46% patients, good in 42%, unsatisfactory in 4,5%, and incontinence in 7.5% patients respectively. In patients with unsatisfactory reimplantion in 3 of 5th was successful, 2 patients are waiting for operation. In 39 (49.3%) patients where no complication, interoperation complications were occurred in 5 (6.3%, early in 11 (13.9%) late in 23 (29.1%) patients respectively. The most frequent late complication was buolbar urethra erosion, occurred in 6 (7.6%) patients. Finally 73 (92.4%) incontinent patients benefit from AUS insertion.
Conclusions. Treatment of urinary incontinence with insertion of AUS in selected patients is effective, and give excellent improvement in quality of life.
Postoperative care and careful follow up is essential because of high risk of complications, which indicate appropriate diagnosis and treatment.

Wstęp
Nietrzymanie moczu – NTM (incontinentia urinae – urinary incontinence) polega na bezwiednym wypływaniu moczu z pęcherza przez cewkę moczową. Przyczyną tego niezwykle uciążliwego dla chorych stanu jest zaburzenie równowagi między napięciem aparatu zwieraczowego cewki moczowej (ryc. 1) i ciśnieniem panującym w pęcherzu moczowym. Najogólniej mówiąc, NTM może być zatem następstwem: nadmiernej kurczliwości mięśnia wypieracza pęcherza moczowego generującej ciśnienie wewnątrzpęcherzowe przewyższające opór, który stawia cewka moczowa, bądź osłabienia lub zniesienia oporu cewkowego w warunkach nadmiernego lub prawidłowego ciśnienia wewnątrzpęcherzowego. Przyczyny prowadzące do zaburzenia czynności zwieracza mogą być bardzo różne: bywają następstwem chorób neurologicznych (neurogenne NTM), urazów, wad wrodzonych lub są wynikiem jatrogennego uszkodzenia aparatu zwieraczowego cewki, bądź przebytych porodów, a także innych zaburzeń (1). Szczególną postacią NTM u mężczyzn dotkniętych nasiloną przeszkodą podpęcherzową (zwykle w następstwie łagodnego powiększenia stercza) jest bezwiedne wypływanie moczu w warunkach przepełnienia pęcherza (overflow incontinence), zaś u kobiet – przetoka pęcherzowo-pochwowa lub/i cewkowo-pochwowa.
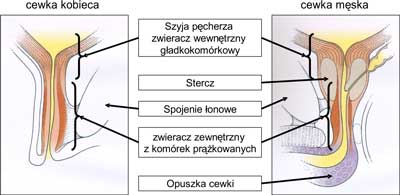
Ryc. 1. Schemat budowy aparatu zwieraczowego cewki moczowej męskiej i kobiecej.
Dokonując wyboru sposobu leczenia NTM – zachowawczego lub zabiegowego – trzeba zawsze uwzględnić przyczynę i nasilenie NTM oraz stan ogólny chorego. Szczególną metodą leczenia chirurgicznego, mającą na celu zastąpienie czynności uszkodzonego aparatu zwieraczowego cewki, jest wszczepienie sztucznego, działającego dynamicznie, zwieracza hydraulicznego (AUS – artificial urinary sphincter) (2). AUS jest skomplikowanym i technologicznie wysoce zaawansowanym, wypełnionym płynem systemem składającym się z mankietu zastępującego zwieracz naturalny, balonu wyrównawczego, pompy zapewniającej kontrolowany przepływ płynu między mankietem i balonem – wymienione elementy połączone są odpowiednimi przewodami hydraulicznymi (ryc. 2).
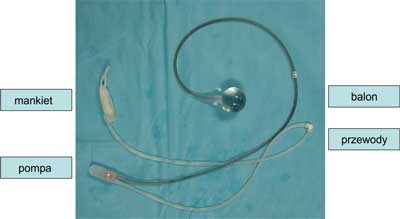
Ryc. 2. Sztuczny zwieracz hydrauliczny cewki moczowej typu AMS 800.
Pierwszy AUS opisał Foley w 1947 roku (3). Pomysłodawcą najpowszechniej stosowanego obecnie AUS jest Brantley Scott – według jego idei firma AMS (Americal Medical Systems, Minnetonka, Minnesota, USA) wyprodukowała zwieracz określony kryptonimem AMS 721. Scott zastosował go po raz pierwszy u chorego na neurogenne NTM, a następnie opublikował raport oparty na wynikach leczenia 34 chorych – powodzenie uzyskał u 28 z nich (4). Po wprowadzaniu kolejnych udoskonaleń skonstruowano zwieracz AMS 800, stosowany od 1987 roku do chwili obecnej (ryc. 3 i ryc. 4). Pionierem leczenia NTM z użyciem AUS w Polsce jest A. Buczyński, specjalista ortopeda i urolog, który wszczepił AUS po raz pierwszy w 1986 roku (5).

Ryc. 3. Schemat umieszczenia sztucznego zwieracza hydraulicznego cewki u mężczyzny: a. mankiet wokół opuszkowego odcinka cewki, b. mankiet wokół sterczowego odcinka cewki. Według: www.AMS800.
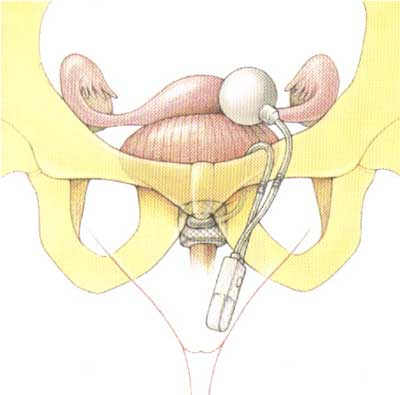
Ryc. 4. Schemat umieszczenia sztucznego zwieracza hydraulicznego cewki u kobiety – mankiet wokół szyi pęcherza. Według: www.AMS800.
Trzymanie moczu po wszczepieniu AUS zapewnia wypełnienie płynem mankietu obejmującego cewkę. Mikcja następuje po uruchomieniu pompy wskutek naciśnięcia przez chorego jej części obwodowej, co powoduje przepłynięcie płynu z mankietu do zbiornika wyrównawczego. Opróżnienie mankietu trwa około 2 minut – wtedy dochodzi do uwolnienia cewki od ucisku wywieranego przez mankiet i do spontanicznego opróżnienia pęcherza. Po tym czasie następuje automatyczne odblokowanie zaworu w obrębie pompy, co prowadzi do przepływu płynu ze zbiornika do mankietu i tym samym do uciśnięcia przez mankiet cewki skutkującego powrotem trzymania moczu.
Wskazania do zastosowania AUS występują u większości mężczyzn dotkniętych jatrogennym NTM oraz u wybranych kobiet, u których znacznie nasilone NTM będące następstwem niewydolności aparatu zwieraczowego cewki nie poddaje się leczeniu innymi metodami (1). Skuteczność leczenia tą metodą jest duża, choć nie jest ona wolna od ryzyka powikłań (6).
cel pracy
Celem pracy jest dokonanie oceny własnych wyników odległych leczenia NTM z użyciem AUS oraz ryzyka powikłań w nim związanych.
Materiał i metody
Analizę oparto na wynikach uzyskanych u 79 chorych poddanych implantacji AUS. Chorych objętych analizą wyłoniono spośród 103 chorych dotkniętych NTM, operowanych przez nas dotychczas z użyciem AUS (AMS 800). Podstawą zakwalifikowania chorych do analizy był czas obserwacji po operacji nie krótszy niż 12 miesięcy. Kryterium to spełnia 79 (76,7%) chorych – 74 mężczyzn i 5 kobiet – operowanych w latach 1996-2009. Średni wiek mężczyzn wynosił w chwili operacji 70,8 lat (26-78 lat), a kobiet 36,8 lat (16-75 lat). U 74 (93,7%) chorych implantacja AUS była pierwszą zastosowaną u nich metodą chirurgicznego leczenia NTM. U pozostałych 5 (6,3%) chorych AUS zastosowano wobec niepowodzenia wcześniejszego leczenia operacyjnego NTM, przeprowadzonego zwykle poza naszą Kliniką – u 2 z nich wstrzyknięto przezcewkowo porcje krwi w obręb zwieracza zewnętrznego cewki, u 2 mężczyzn zastosowano podwieszenie cewki opuszkowej taśmą i u 2 chorych zastosowano operację Kaufmanna (jeden z nich był poddany tej operacji w naszej Klinice).
Chorych zakwalifikowano do wszczepienia AUS na podstawie oceny nasilenia NTM opartej na 24-godzinnym, wykonanym co najmniej 3-krotnie teście podpaskowym (pad test) i na zapisach w dzienniku mikcji (karta „częstość-objętość” – micturition frequency-volume chart), na podstawie wyniku badania urodynamicznego wykazującego dysfunkcję aparatu zwieraczowego cewki oraz nieistnienie dysfunkcji, a zwłaszcza nadaktywności mięśnia wypieracza, a także na podstawie uretrocystoskopii. Kolejnym warunkiem zakwalifikowania chorych do operacji było stwierdzenie nieistnienia zakażenia dróg moczowych. Decyzję definitywną o wykonaniu operacji podejmowano oceniwszy, że chorzy w pełni poinformowani o istocie działania AUS będą w stanie samodzielnie uruchamiać pompę zwieracza. AUS implantowano tylko u tych, którzy wyrazili świadomie zgodę na przeprowadzenie operacji.
Najczęstszą przyczyną NTM u mężczyzn było jatrogenne uszkodzenie zwieraczy cewki w następstwie prostatektomii radykalnej wykonanej z powodu raka stercza (50% mężczyzn) lub w następstwie elektroresekcji przezcewkowej (TURP – transurethral resection of the prostate), bądź operacyjnego wyłuszczenia gruczolaka stercza (37,7% mężczyzn). Powodem NTM u kobiet była dysfunkcja neurogenna dolnych dróg moczowych w następstwie dysrafizmu (2 kobiety), NTM wysiłkowe typu III (2 kobiety) lub wierzchniactwo zupełne (1 kobieta). Szczegółowe przyczyny NTM przedstawia tabela 1.
Tabela 1. Przyczyny nietrzymania moczu u chorych operowanych z użyciem AUS.
| Przyczyna NTM | Liczba (odsetek) chorych |
| Mężczyźni | Kobiety | Razem |
| Po prostatektomii radykalnej | 37 (50%) | – | 37 46,8%) |
| Po TURP | 19 (25,6%) | – | 19 (24%) |
| Po adenomektomii stercza | 9 (12,1%) | – | 9 (11,3%) |
| Uszkodzenie błoniastego odcinka cewki w następstwie złamania miednicy | 4 (5,4%) | – | 4 (5%) |
| Po cystektomii radykalnej z wytworzeniem ortotopowego pęcherza jelitowego | 1 (1,3%) | – | 1 (1,2%) |
| Dysfunkcja neurogenna dolnych dróg moczowych w następstwie dysrafizmu | 4 (5,4%) | 2 (40%) | 6 (7,6%) |
| Wysiłkowe NTM typu III | – | 2 (40%) | 2 (2,4%) |
| Wierzchniactwo zupełne | – | 1 (20%) | 1 (1,2%) |
| Razem | 74 (100%) | 5 (100%) | 79 (100%) |
Począwszy od dnia poprzedzającego operację podawano przez 5 dni dożylnie antybiotyki, po tym stosowano doustnie fluorochinolon przez 2 tygodnie.
Operację u kobiet wykonywano z dostępu załonowego, umieszczając mankiet wokół szyi pęcherza, a pompę zwieracza w obrębie wargi sromowej większej. U 60 (81,1%) mężczyzn mankiet zwieracza umieszczono z dostępu kroczowego wokół opuszkowego odcinka cewki, u pozostałych 14 (18,9%) wszczepiono go z dostępu załonowego wokół sterczowego odcinka cewki (12 chorych) lub wokół szyi pęcherza (2 chorych) (tabela 2). Pompę zwieracza umieszczano w mosznie (po lewej u praworęcznych i po prawej u leworęcznych). Do wypełnienia AUS stosowano mieszaninę środka cieniującego (Omnipaque 350) i wody destylowanej. System AUS pozostawiano zablokowany (mankiet pusty). Po operacji pozostawiano w pęcherzu cewnik Foley’a ≤ 14 F i utrzymywano go przez 2 doby. AUS aktywowano po upływie 5-6 tygodni od operacji. Po tym obserwowano ściśle chorych w warunkach ambulatoryjnych, oceniając stan czynnościowy zwieracza początkowo co około 3 miesięcy, a po 2 latach co około 6 miesięcy. U chorych, u których trzymanie moczu po operacji nie było całkowite lub było wątpliwe, objętość gubionego moczu oceniano na podstawie 24-godzinnego testu podpaskowego. Przyjęto następujące kryteria: pełne trzymanie moczu (test podpaskowy ujemny); dobre trzymanie moczu – użycie jednej podpaski na dobę, objętość gubionego moczu ≤ 10 ml/24 godz.; nietrzymanie moczu umiarkowane – użycie 2-3 podpasek na dobę, mikcje spontaniczne zachowane, objętość gubionego moczu ≤ 100 ml/24 godz.; nietrzymanie moczu znaczne – mikcje spontaniczne zachowane, objętość gubionego moczu > 100 ml/24 godz.; nietrzymanie moczu zupełne – brak mikcji spontanicznych, stałe gubienie moczu.
Tabela 2. Miejsce wszczepienia mankietu AUS.
| Umiejscowienie mankietu | Liczba (odsetek) |
| Mężczyźni | Kobiety |
| Opuszkowy odcinek cewki | 60 (81,1%) | |
| Sterczowi odcinek cewki | 12 (16,2%) | |
| Szyja pęcherza moczowego | 2 (2,7%) | 5 (100%) |
| Razem | 74 (100%) | 5 (100%) |
Wyniki
Oceny trzymania moczu po co najmniej 12 miesiącach od operacji dokonano u 76 chorych spośród 79 operowanych, ponieważ jeden z nich zrezygnował z dalszego leczenia po pierwszej implantacji zakończonej niepowodzeniem, a 2 chorych, u których trzeba było usunąć AUS wobec powikłań, zakwalifikowano do kolejnej implantacji (jeden z nich zmarł w wyniku wypadku komunikacyjnego).
Pełne lub dobre trzymanie moczu (objętość gubionego moczu < 10 ml/24 godz.) ocenione w odległym czasie od operacji uzyskano u 67 (88,1%) chorych – 39 z nich operowano jednokrotnie (usunięcie elementu lub całego AUS i ponowna implantacja AUS), 36 dwukrotnie i jednego trzykrotnie (szczegółowe dane przedstawia tabela 3). Dla uzyskania ostatecznie pomyślnego wyniku leczenia wykonano 116 operacji. Ogółem zużyto 86 pełnych zestawów AMS 800 oraz 5 dodatkowych mankietów.
Tabela 3. Wyniki trzymania moczu po upływie co najmniej 12 miesięcy od operacji.
| Odległy wynik leczenia | Liczby (odsetki) chorych |
| Mężczyźni | Kobiety | Razem |
| O | S |
| Pełne trzymanie moczu | 22 (37,2%) | 9 (75%) | 4 (80%) | 35 (46%) |
| Dobre trzymanie moczu | 29 (49,1%) | 2 (16,5%) | 1 (20%) | 32 (42,1%) |
| Nietrzymanie moczu umiarkowane | 2 (3,3%) | 1 (8,5%) | | 3 (4,5%) |
| Nietrzymanie moczu znaczne lub zupełne | 4 (6,6%) | | | 4 (7,5%) |
| Razem | 59 (100%) | 12 (100%) | 5 (100%) | 76 (100%) |
| Brak zwieracza (chory po usunięciu AUS) | 2 | | | 2 |
O – mankiet wokół opuszkowego odcinka cewki,
S – mankiet wokół sterczowego odcinka cewki lub wokół szyi pęcherza |
Powyżej zamieściliśmy fragment artykułu, do którego możesz uzyskać pełny dostęp.
Mam kod dostępu
- Aby uzyskać płatny dostęp do pełnej treści powyższego artykułu albo wszystkich artykułów (w zależności od wybranej opcji), należy wprowadzić kod.
- Wprowadzając kod, akceptują Państwo treść Regulaminu oraz potwierdzają zapoznanie się z nim.
- Aby kupić kod proszę skorzystać z jednej z poniższych opcji.
Opcja #1
29 zł
Wybieram
- dostęp do tego artykułu
- dostęp na 7 dni
uzyskany kod musi być wprowadzony na stronie artykułu, do którego został wykupiony
Opcja #2
69 zł
Wybieram
- dostęp do tego i pozostałych ponad 7000 artykułów
- dostęp na 30 dni
- najpopularniejsza opcja
Opcja #3
129 zł
Wybieram
- dostęp do tego i pozostałych ponad 7000 artykułów
- dostęp na 90 dni
- oszczędzasz 78 zł
Piśmiennictwo
1. Barret D, Licht MR: Implantation of the artificial genitourinary sphincter in men and women. In: Campbe13 Urology, 7th ed. Edited by PC Wabh, AB Retick, ED Vaughan Jr. et al.: Philadelphia: W. B. Saundera Co., chapt. 36, pp. 1121-1134,1998.
2. Venn N, Greenwell T, Mundythe R: The long-term outcome of artificial urinary sphincterss. J Urol 2000; 164: 702-707.
3. Martinez-Salamanca I, Moncada I: The role of artificial urinary sphincters in modern incontinence management. Curr Sex Health Rep 2007; 4: 185-188.
4. Scott FB: The artificial sphincter in the management of incontinence in the male.Urol Clin North Am 1978; 5(2): 375-391.
5. Buczyński AZ: Zastosowanie sztucznych zwieraczy AUS 800 w leczeniu nietrzymania moczu. Urol Pol 1994; 47 (3): 151-157.
6. Hajivassiliou CA: A review of the complications and results of implantation of the AMS artificial urinary sphincter. Eur Urol 1999; 35, 35: 36-44.
7. Carr L, Walsh P, Abraham V et al.: Favorable outcome of pubovaginal slings for geriatric women with stress incontinence. J Urol 1997; 157: 125-128.
8. Elliott DS, Barrett DM: Mayo Clinic long-term analysis of the functional durability of the AMS 800 artificial urinarysphincter: a review of 323 cases. J Urol 1998; 159: 1206-1208.
9. Szopiński T, Antoniewicz AA, Borówka A: Ocena skuteczności własnej metody usprawniania pęcherza moczowego u chorych z zaburzeniami jego czynności w następstwie długotrwającego całkowitego nietrzymania moczu. CE J Urol 2009; suplement 2: 69.
10. Gomha MA, Boone TB: Artificial urinary sphincter for post-prostatectomy Incontinence in men who had prior radiotherapy: a risk and outcome analysis. The J Urol 2002; 167: 591-596.
11. Costa P, Motet N, Rabut B et al.: The use of an artificial urinary sphincter in women with type III incontinence and a negative marshall test. J Urol 2001; 165: 1172-1176.
12. Sphincter Virgilio G. Petero, Jr. and Ananias C. Diokno Comparison of the Long-Term Outcomes Between Incontinent Men and Women Treated With Artificial Urinary. J Urol 2006; 175: 605-609.
13. Szopiński T, Skrzypczyk MA, Borówka A: Treatment of urinary incontinence with artificial urinary sphincter – the comparison of the results of bulbous versus prostatic urethra cuff implantation. Eur Urol Supplements 2011; 10(9): 629.
14. Montague DK, Angermeier KW, Paolone DR: Long-term continence and patient satisfaction after artificial sphincter implantation for urinary incontinence after prostatectomy J Urol 2001; 166: 547-549..
15. Kim Zubair Sarmast SP, Daignault S, Faerber GI et al.: Latini Long-Term Durability and Functional Outcomes Among Patients With Artificial Urinary Sphincters: A 10-Year Retrospective Review From the University of Michigan. J Urol 2008; 179: 1912-1916.
16. Hussain M, Greenwell TJ, Venn SN, Mundy A: The current role of the artificial urinary sphincter for the treatment of urinary incontinence. J Urol 2005; 174, 418-424.




