© Borgis - Nowa Pediatria 1/2017, s. 17-24
*Bożena Werner, Piotr Wieniawski
Zasady rozpoznawania nadciśnienia tętniczego u noworodków, dzieci i młodzieży
Diagnostic principles of arterial hypertension in neonates, children and adolescents
Klinika Kardiologii Wieku Dziecięcego i Pediatrii Ogólnej, Warszawski Uniwersytet Medyczny
Kierownik Kliniki: prof. dr hab. n. med. Bożena Werner
Summary
The prevalence of arterial hypertension in pediatric population is still increasing and is estimated up to 5%. Elevated blood pressure in childhood is a risk factor of arterial hypertension in adulthood. The authors present the diagnostic rules in different age groups: neonates, children and adolescents. The diagnosis of arterial hypertension is based on standard blood pressure measurement and interpreted based on the normal distribution of blood pressure in pediatric population according to the sex, age, and height. In teenagers older than 16 years the arterial hypertension should be graded as for adults. In neonatal period the hypertension is recognized when systolic and/or diastolic blood pressure exceeds the 95 centil for postconceptional age. The blood pressure in both term and preterm neonates also correlates with birth weight. The most common reasons of arterial hypertension in different age groups are discussed and the diagnostic process schedules are mentioned. The laboratory investigation as well as the indications for additional diagnostic tests are presented.

Nadciśnienie tętnicze (NT) dotyczy ok. 20-30% populacji światowej i w większości przypadków ma charakter pierwotny (1). Wieloośrodkowe badania populacyjne wykazały, że na nadciśnienie tętnicze choruje około 9 mln, czyli 30-35% dorosłych Polaków, a częstość występowania nadciśnienia tętniczego wzrasta wraz z wiekiem (2-5).
Nadciśnienie tętnicze jest jednym z głównych czynników ryzyka odpowiedzialnych za epidemię chorób serca i naczyń w Polsce, Europie i na świecie (6, 7). Według Światowej Organizacji Zdrowia (WHO) podwyższone ciśnienie tętnicze jest pierwszą przyczyną zgonów na świecie (8). Stanowi jeden z głównych, niezależnych czynników ryzyka choroby wieńcowej, udaru mózgu, niewydolności serca, miażdżycy tętnic obwodowych i niewydolności nerek. Terapia nadciśnienia tętniczego istotnie zmniejsza ryzyko tych powikłań (9-11).
Częstość występowania nadciśnienia tętniczego w populacji poniżej 18. roku życia szacuje się na 2-5% (12-14). Badanie OLAF zrealizowane w latach 2007-2009 przez Instytut „Pomnik – Centrum Zdrowia Dziecka” z udziałem ponad 17 000 uczniów w wieku 6,5-18,5 roku, dało wynik zbliżony do wcześniejszych badań i wykazało częstość występowania nadciśnienia tętniczego w badanej grupie wiekowej w granicach 3-3,5%.
U młodszych dzieci dominują wtórne przyczyny nadciśnienia tętniczego, które stanowią 67-86%. Udział poszczególnych przyczyn nadciśnienia tętniczego zmienia się z wiekiem (15). Najczęstszymi przyczynami nadciśnienia tętniczego w okresie noworodkowym są powikłania zakrzepowe naczyń nerkowych i aorty związane z implantacją cewników do tętnicy pępkowej, dysplazja oskrzelowo-płucna, przetrwały przewód tętniczy i choroby miąższu nerek (16, 17). W przypadku cewników czynnikami ryzyka są: długi czas pozostawienia cewnika, wysokie położenie, uszkodzenie śródbłonka w czasie implantacji. U dzieci w wieku 1-6 lat dominują choroby miąższu nerek, koarktacja aorty, zwężenie tętnicy nerkowej, hiperkalcemia, choroby endokrynne. W przedziale wiekowym 6-10 lat najczęstszymi przyczynami są: choroby miąższu nerek, nadciśnienie naczyniowo-nerkowe, choroby tarczycy, guz chromochłonny nadnerczy, neurofibromatoza, nadciśnienie pierwotne. Po 10. roku życia nadciśnienie tętnicze ma najczęściej charakter pierwotny, ale może być również spowodowane chorobami miąższu nerek czy bezdechem sennym (16-19).
W ostatnich latach szybko wzrasta liczba nastolatków z pierwotnym nadciśnieniem tętniczym. Według niektórych autorów, w tej grupie wiekowej problem nadciśnienia może dotyczyć od ośmiu do nawet kilkunastu procent młodzieży (18, 19). Ponadto pierwotne nadciśnienie tętnicze obserwuje sie u coraz młodszych dzieci, co jest związane ze wzrostem częstości występowania nadwagi i otyłości w wieku rozwojowym (20). Wartości ciśnienia tętniczego we wczesnym okresie życia, także w okresie noworodkowym, wpływają na wysokość ciśnienia w okresie dorastania i w wieku dorosłym. U dzieci, u których stwierdza się wyższe ciśnienie tętnicze, należy spodziewać się wyższych jego wartości w wieku dorosłym, a stwierdzenie podwyższonych wartości ciśnienia tętniczego w dzieciństwie jest czynnikiem ryzyka rozwoju choroby nadciśnieniowej (21, 22).
Pierwotne nadciśnienie tętnicze jest jednym z najważniejszych modyfikowalnych czynników ryzyka rozwoju miażdżycy, chorób sercowo-naczyniowych, takich jak zawał i udar mózgu oraz przewlekłej choroby nerek. U dzieci i młodzieży z pierwotnym nadciśnieniem tętniczym niezwykle rzadko obserwuje się najcięższe powikłania nadciśnienia tętniczego, ale już w wieku rozwojowym może dochodzić do istotnego uszkodzenia naczyń tętniczych i przerostu lewej komory serca. Przerost mięśnia lewej komory i pogrubienie kompleksu błona wewnętrzna-błona środkowa (ang. intimamedia thickness – IMT) tętnic szyjnych obserwuje się nawet u 40% dzieci w chwili ustalania rozpoznania pierwotnego nadciśnienia tętniczego, przed rozpoczęciem leczenia hipotensyjnego (23-25).
Pomiar i interpretacja ciśnienia tętniczego u dzieci
Zgodnie z zaleceniami pomiar ciśnienia tętniczego powinien być wykonywany u wszystkich dzieci powyżej 3. roku życia w trakcie każdej wizyty lekarskiej (26).
Standardowy pomiar ciśnienia tętniczego metodą Korotkowa na dzień dzisiejszy jest podstawowym badaniem w diagnostyce nadciśnienia tętniczego. W okresie noworodkowym/niemowlęcym ocenę ciśnienia tętniczego najczęściej przeprowadza się za pomocą nieinwazyjnych pomiarów metodą oscylometryczną.
Ciśnienie należy mierzyć w spoczynku u dziecka wyciszonego, najlepiej rano po dobrze przespanej nocy lub w ciągu dnia po drzemce. Pomiary ciśnienia należy zawsze wykonywać w tej samej pozycji ciała, zazwyczaj siedzącej, a u noworodków i niemowląt w pozycji leżącej. W przypadku pomiaru podczas wizyty lekarskiej, bilansu czy też badań przesiewowych prowadzonych w szkole pomiaru dokonujemy u dziecka, które co najmniej 30-40 minut nie wykonywało wysiłku fizycznego, nigdy bezpośrednio po zajęciach wychowania fizycznego. Przed pomiarem dziecko powinno pozostawać w pozycji siedzącej przez 5-10 minut. W trakcie samego pomiaru pacjent powinien siedzieć wygodnie oparty na krześle. Ramię musi być stabilnie podparte, gdyż w przeciwnym wypadku mięśnie ramienia wykonują w trakcie pomiaru wysiłek izometryczny, co może istotnie zawyżać wynik pomiaru nawet o 10-15 mmHg. Ramię z mankietem pomiarowym musi znajdować się na wysokości serca. Opuszczenie ramienia zawyża, a uniesienie zaniża wartości ciśnienia skurczowego i rozkurczowego w związku z dodatkowym działaniem ciśnienia hydrostatycznego krwi (26, 27).
Pomiar ciśnienia tętniczego rutynowo przeprowadza się na prawym ramieniu. Podczas pierwszej wizyty należy dokonać pomiaru na czterech kończynach. Ciśnienie tętnicze na kończynach dolnych jest zazwyczaj wyższe niż na górnych o około 20-30 mmHg. Jeśli ciśnienie tętnicze na kończynie dolnej jest niższe niż na kończynie górnej, a szczególnie jeśli różnica ta wyniesie > 20 mmHg, należy podejrzewać koarktację aorty lub zwężenie aorty zstępującej i skierować dziecko do ośrodka specjalistycznego.
Jeśli lekarz stwierdzi różnicę ciśnień pomiędzy prawym a lewym ramieniem, podczas kolejnych wizyt ciśnienie tętnicze należy mierzyć po stronie, po której stwierdzono wyższe wartości. U zdrowego dziecka fizjologicznie różnica między kończynami górnymi może wynosić do 15 mmHg. Większa różnica, powtarzająca się podczas kolejnych pomiarów, może świadczyć o anomalii naczyń tętniczych.
Dla uzyskania prawidłowego wyniku pomiaru kluczowe jest dobranie odpowiedniego rozmiaru mankietu. Optymalna szerokość mankietu wynosi 2/3 długości ramienia, licząc od łokcia do barku. Zbyt wąski mankiet zawyża, a zbyt szeroki zaniża wynik pomiaru. Większość mankietów posiada naniesiony zakres obwodów ramienia, dla których jest przeznaczony. Jeżeli obwód ramienia u dziecka, u którego dokonujemy pomiaru, mieści się w zakresach dwóch kolejnych mankietów, należy wybrać mankiet większy. Gumowa, wewnętrzna, napełniana powietrzem część mankietu powinna obejmować 80% obwodu ramienia, a jej środek musi się znajdować nad tętnicą ramienną (13, 26, 27).
Tętnicę ramienną powinno się wyczuwać palpacyjnie i szybko napełnić mankiet do około 30 mmHg powyżej ciśnienia, przy którym tętno zanika. Do palpacyjnej oceny ciśnienia skurczowego można wykorzystać tętnicę promieniową. Następnie należy wykonać pomiar metodą Korotkowa. Jeśli wynik jest nieprawidłowy, należy wykonać kolejne 2 pomiary w odstępach 5-minutowych i uśrednić wynik (13, 26, 27). Jeśli uśredniony wynik jest prawidłowy, pacjenta uznajemy za normotensyjnego. W przypadku wartości podwyższonych należy przeprowadzić dodatkowe 2 pomiary w czasie 2 kolejnych wizyt w odstępie ok. 7 dni. Natomiast jeśli ciśnienie skurczowe lub rozkurczowe osiąga wartości zdefiniowane jako II stopień nadciśnienia, już na tym etapie należy rozpoznać nadciśnienie tętnicze.
Wartości ciśnienia tętniczego u dzieci i młodzieży należy interpretować w oparciu o wartości centylowe, zależne od wieku, płci i centyla wzrostu.
Do oceny pomiarów metodą Korotkowa wykorzystujemy normy przedstawione w Czwartym Raporcie Grupy Roboczej ds. Nadciśnienia Tętniczego u Dzieci i Młodzieży (The Fourth Report on the Diagnosis, Evaluation and Treatment of High Blood Pressure in Children and Adolescents – 4TFBP), opracowane dla populacji północno-amerykańskiej w wieku od 1. do 17. roku życia, a ostatnio zmodyfikowane dla młodzieży powyżej 16. roku życia w dokumencie opracowanym przez Europejskie Towarzystwo Nadciśnienia Tętniczego (26, 28). Dla dzieci i młodzieży w Polsce zostały opracowane siatki ciśnienia tętniczego, na podstawie pomiarów metodą Korotkowa u dzieci i młodzieży w wieku od 7 do 19 lat z regionu łódzkiego oraz siatki centylowe dla metody oscylometrycznej w ramach badania OLAF (29, 30, 31).
W tabeli 1 zamieszczono klasyfikację nadciśnienia tętniczego według Czwartego Raportu Grupy Roboczej ds. Nadciśnienia Tętniczego u Dzieci i Młodzieży.
Tab. 1. Kategorie ciśnienia tętniczego u dzieci i młodzieży według Czwartego Raportu Grupy Roboczej ds. Nadciśnienia Tętniczego u Dzieci i Młodzieży (2004) (26)
| | Ciśnienie skurczowe
i/lub rozkurczowe według norm
dla wieku, płci i centyla wzrostu |
| Prawidłowe ciśnienie tętnicze | < 90. centyl |
| Stan przednadciśnieniowy | 90.-95. centyl lub ≥ 120/80 mmHg |
| Nadciśnienie tętnicze – stopień I | 95.-99. centyl + 5 mmHg |
| Nadciśnienie tętnicze – stopień II | ≥ 99. centyl + 5 mmHg |
| Ciężkie nadciśnienie tętnicze | > 99. centyl + 30 mmHg |
Nowa klasyfikacja nadciśnienia tętniczego opracowana przez Europejskie Towarzystwo Nadciśnienia Tętniczego wprowadza u młodzieży od 16. roku życia kryteria takie jak u dorosłych. Na rycinie 1 przedstawiono nową klasyfikację nadciśnienia tętniczego u dzieci i młodzieży (28).
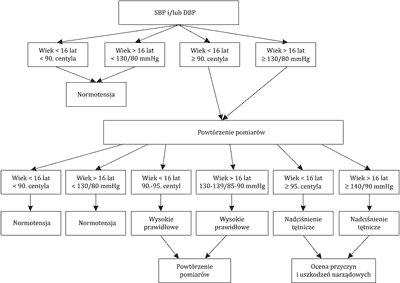
Ryc. 1. Nowa klasyfikacja nadciśnienia tętniczego u dzieci i młodzieży według European Society of Hypertension guidelines for the management of high blood pressure in children and adolescents (22)
Powyżej zamieściliśmy fragment artykułu, do którego możesz uzyskać pełny dostęp.
Mam kod dostępu
- Aby uzyskać płatny dostęp do pełnej treści powyższego artykułu albo wszystkich artykułów (w zależności od wybranej opcji), należy wprowadzić kod.
- Wprowadzając kod, akceptują Państwo treść Regulaminu oraz potwierdzają zapoznanie się z nim.
- Aby kupić kod proszę skorzystać z jednej z poniższych opcji.
Opcja #1
29 zł
Wybieram
- dostęp do tego artykułu
- dostęp na 7 dni
uzyskany kod musi być wprowadzony na stronie artykułu, do którego został wykupiony
Opcja #2
69 zł
Wybieram
- dostęp do tego i pozostałych ponad 7000 artykułów
- dostęp na 30 dni
- najpopularniejsza opcja
Opcja #3
129 zł
Wybieram
- dostęp do tego i pozostałych ponad 7000 artykułów
- dostęp na 90 dni
- oszczędzasz 78 zł
Piśmiennictwo
1. Kearney PM, Whelton M, Reynolds K et al.: Global burden of hypertension: analysis of worldwide data. Lancet 2005; 365: 217-223.
2. Zdrojewski T, Szpakowski P, Bandosz P et al.: Rozpowszechnienie głównych czynników ryzyka sercowo-naczyniowego w Polsce w 2002 roku. Wyniki badania NATPOL III PLUS. Kardiol Pol 2003; 59 (supl. I): 235.
3. Zdrojewski T, Szpakowski P, Bandosz P et al.: Arterial hypertension in Poland in 2002. J Hum Hypertens 2004; 18: 557-562.
4. Zdrojewski T, Bandosz P, Szpakowski P et al.: Rozpowszechnienie głównych czynników ryzyka chorób układu sercowo-naczyniowego w Polsce. Wyniki badania NATPOL PLUS. Kardiol Pol 2004; 61 (supl. 4): 1-26.
5. Tykarski A, Posadzy-Małaczyńska A, Wyrzykowski B et al.: Rozpowszechnienie nadciśnienia tętniczego oraz skuteczność jego leczenia u dorosłych mieszkańców naszego kraju. Wyniki programu WOBASZ. Kardiol Pol 2005; 63 (6 suppl. 4): 614-619.
6. Komitet Redakcyjny Głównego Urzędu Statystycznego: Rocznik Demograficzny 2010. GUS, Warszawa 2010.
7. Yusuf S, Hawken S, Ounpuu S et al.: Effect of potentially modifiable risk factors associated with myocardial infarction in 52 countries (the INTERHEART study): case-control study. Lancet 2004; 364: 937-952.
8. Ezzati M, Lopez AD, Rodgers A et al.: Selected major risk factors and global and regional burden of disease. Lancet 2002; 360: 1347-1360.
9. Lewington S, Clarke R, Qizilbash N et al.: Age-specific relevance of usual blood pressure to vascular mortality: a meta-analysis of individual data for one million adults in 61 prospective studies. Lancet 2002; 360: 1903-1913.
10. Levy D, Larson MG, Vasan RS et al.: The progression from hypertension to congestive heart failure. JAMA 1996; 275: 1557-1562.
11. MacMahon S, Rodgers A: Blood pressure, antihypertensive treatment and stroke risk. J Hypertens 1994; 12: 5-14.
12. Munter P, He J, Cutler JA et al.: Trends in blood pressure among children and adolescents. JAMA 2004; 291: 2107-2113.
13. Wyszyńska T, Litwin M: Nadciśnienie tętnicze u dzieci i młodzieży. Biblioteka Pediatry 40. Wydawnictwo Lekarskie PZWL, Warszawa 2002.
14. Sorof JM, Lai D, Turner J et al.: Overweight, Ethnicity, and the Prevalence of Hypertension in School-Aged Children. Pediatrics 2004; 113: 475-482.
15. Wieteska-Klimczak A, Litwin M: Nadciśnienie tętnicze. [W:] Wyszyńska T (red.): Standardy medyczne. Wybrane zagadnienia nefrologii dziecięcej. Media-Press, Warszawa 2001: 109-122.
16. Flynn JT: Etiology, clinical features, and diagnosis of neonatal hypertension; https://www.uptodate.com/contents/etiology-clinical-features-and-diagnosis-of-neonatal-hypertension.
17. Flynn J: Neonatal Hypertension; http://emedicine.medscape.com/article/979588-overview.
18. Ostchega Y, Carroll M, Prineras RJ et al.: Trends of elevated blood pressure among children and adolescents: data from the National Health and Nutrition Survey 1988-2006. Am J Hypertens 2009; 22: 59-67.
19. Falkner B, Lurbe E, Schaefer F: High blood pressure in children: clinical and health policy implications. J Clin Hypertens 2010; 12: 261-276.
20. Luepker RV, Jacobs DR, Prineas RJ et al.: Secular trends of blood pressure and body size in a multiethnic adolescent population: 1986 to 1996. J Pediatr 1999; 34: 668-674.
21. Chen X, Wang Y: Tracking of Blood Pressure From Childhood to Adulthood. A Systematic Review and Meta-Regression Analysis. Circulation 2008; 117: 3171-3180.
22. Lurbe E, Cifkova R, Cruickshank JK et al.: Management of high blood pressure in children and adolescents: recommendations of the European Society of Hypertension. J Hypertens 2009; 27: 1719-1742.
23. Hanevold C, Waller J, Daniels S et al.: The effects of obesity, gender and ethnic group on left ventricular hypertrophy and geometry in hypertensive children: a collaborative study of the International Pediatric Hypertension Association. Pediatrics 2004; 113: 328-333.
24. Litwin M, Śladowska J, Antoniewicz J et al.: Metabolic abnormalities, insulin resistance and metabolic syndrome in children with primary hypertension. Am J Hypertens 2007; 20: 875-882.
25. Litwin M, Niemirska A, Śladowska J et al.: Left ventricular hypertrophy and arterial wall thickening in children with essential hypertension. Pediatr Nephrol 2006; 21: 811-819.
26. National High Blood Pressure Education Program Working Group on High Blood Pressure in Children and Adolescents: The fourth report on the diagnosis, evaluation, and treatment of high blood pressure in children and adolescents. Pediatrics 2004; 114(2) (suppl. 4th report): 555-576.
27. Chobanian AV, Bakris GL, Black HR et al.: Joint National Committee on Prevention, Detection, Evaluation, and Treatment of High Blood Pressure. National Heart, Lung, and Blood Institute; National High Blood Pressure Education Program Coordinating Committee. Seventh Report of the Joint National Committee on Prevention, Detection, Evaluation, and Treatment of High Blood Pressure. Hypertension 2003; 42: 1206-1252.
28. Lurbe E, Agabiti-Rosei E, Cruickshank JK et al.: 2016 European Society of Hypertension guidelines for the management of high blood pressure in children and adolescents. J Clin Hypertens 2016; 34: 1887-1920.
29. Park MK, Menard SW, Yuan C: Comparison of Auscultatory and Oscillometric Blood Pressures. Arch Pediatr Adolesc Med 2001; 155: 50-53.
30. Kułaga Z, Litwin M, Grajda A et al.: Rozkłady wartości ciśnienia krwi w populacji referencyjnej dzieci i młodzieży w wieku szkolnym. Stand Med, Pediatr 2010; 7: 100-111.
31. Ostrowska-Nawarycz L, Nawarycz T: Normy ciśnienia tętniczego u dzieci i młodzieży – doświadczenia łódzkie. Nadciśn Tętn 2007; 11: 138-150.
32. Sorof JM, Portman RJ: White coat hypertension in children with elevated casual blood pressure. J Pediatr 2000; 137: 493-497.
33. Sorof JM, Turner J, Franco K, Portman RJ: Characteristic of hypertensive children identified by primary care referral compared with school-based screening. J Pediatr 2004; 144: 485-489.
34. Floriańczyk T, Werner B: Usefulness of ambulatory blood pressure monitoring in diagnosis of arterial hypertension in children and adolescents. Kardiol Pol 2008; 66: 12-17.
35. Verdecchia P, Schillaci G, Borgioni C et al.: Identification of subjects with white-coat hypertension and persistently normal ambulatory blood pressure. Blood Press Monit 1996; 1: 217-222.
36. Tykarski A, Narkiewicz K, Gaciong Z et al.: Zasady postępowania w nadciśnieniu tętniczym – 2015 rok. Nadciśnienie Tętnicze w Praktyce 2015; 1(1): 1-70.
37. Monzavi R, Dreimane D, Geffner ME et al.: Improvement in risk factors for metabolic syndrome and insulin resistance in overweight youth who are treated with lifestyle intervention. Pediatrics 2006; 117: e1111-e1118.
38. Trojnarska O, Szyszka A, Ochotny R et al.: Zwężenie cieśni aorty. Ciśnienie tętnicze, masa ciała i funkcja lewej komory po skutecznej operacji. Kardiol Pol 2003; 59: 317-319.
39. Ou P, Bonnet D, Auriacobe L et al.: Late systemic hypertension and aortic arch geometry after successful repair of coarctation of the aorta. Eur Heart J 2004; 25: 1853-1859.
40. Erdine S, Ari O, Zanchetti A et al.: ESH-ESC guidelines for the management of hypertension. Herz 2006; 31: 331-338.
41. Flynn JT, Newburger JW, Daniels SR et al.: A randomized, placebo-controlled trial of amlodipine in children with hypertension. J Pediatr 2004; 145: 353-359.
42. Gillman MW, Cook NR, Rosner B et al.: Identifying children at high risk for the development of essential hypertension. J Pediatr 1993; 122: 837-846.
43. Zubrow AB, Hulman S, Kushner H, Falkner B: Determinants of blood pressure in infants admitted to neonatal intensive care units: a prospective multicenter study. Philadelphia Neonatal Blood Presuure Study Group. J Perinatol 1995; 15: 470-479.
44. Batton B, Li L, Newman NS et al.: Evolving blood pressure dynamics for extremely preterm infants. J Perinatol 2014; 34: 301-305.

