© Borgis - Medycyna Rodzinna 2/2002, s. 96-100
Tomasz Zubilewicz, Jacek Wroński, Jerzy Michalak
Przewlekła niewydolność żylna. Od objawu i rozpoznania do leczenia
Chronic venous insufficiency
z Katedry i Kliniki Chirurgii Naczyń Akademii Medycznej w Lublinie
Kierownik Katedry i Kliniki: prof. dr hab. Jerzy Michalak
Summary
Chronic venous insufficiency becomes an increasingly common problem in industrialised countries. Prevention, diagnostics and treatment are challenges for general practitionners.

Przewlekła niewydolność żylna (PNŻ) staje się coraz częstszym problemem w krajach uprzemysłowionych ponieważ dotyczy znacznej liczby osób czynnych zawodowo. Podobnie dzieje się w Polsce, gdzie przeprowadzone badania epidemiologiczne wykazały, że problem ten dotyczy 47% kobiet i 37% mężczyzn. Ponadto stwierdzono, że według klasyfikacji CEAP większość chorych ma zaawansowane stadia choroby, a 62% z nich nigdy nie leczyło się z powodu PNŻ (1).
Odpowiednio wcześnie wprowadzona profilaktyka, diagnostyka i leczenie stają się prawdziwym wyzwaniem dla lekarzy pierwszego kontaktu. Jest to bardzo ważne gdyż brak odpowiednio wcześniej podjętych działań może prowadzić do bardzo poważnych powikłań, takich jak owrzodzenia żylne goleni czy żylna choroba zakrzepowo-zatorowa. Obecnie dużą uwagę zwraca się na jakość życia chorego. Niebagatelny jest również fakt kosztów społecznych. Koszt leczenia powikłań PNŻ oraz liczba dni niezdolności do pracy są wielokrotnie wyższe niż koszt wcześnie stosowanej profilaktyki (2).
Przewlekłą niewydolność żylną możemy zdefiniować jako zespół objawów związany ze słabym powrotem krwi od stóp do serca. W zależności od stopnia niewydolności żylnej mogą to być następujące objawy: uczucie ciężkości kończyn, bólu zlokalizowanego wzdłuż przebiegu żyły, parestezji, zespołu niespokojnych nóg, obrzęków, żylaków, powikłań skórnych, następstw zakrzepicy żylnej powierzchownej lub głębokiej, zastoju żylnego, aż do zaburzeń troficznych – owrzodzeń (3) (ryc. 1, 2, 3, 4).
Ryc. 1. Teleangiektazje.
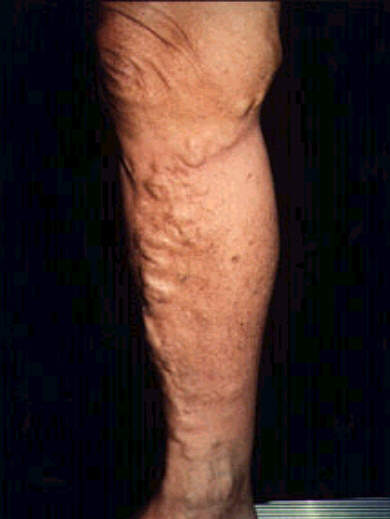
Ryc. 2. Żylaki.

Ryc. 3. Zespół pozakrzepowy.

Ryc. 4. Zespół pozakrzepowy z owrzodzeniem.
Patofizjologia
Różnorodność chorób układu żylnego kończyn dolnych doprowadziła do istotnych różnic w nazewnictwie i sposobie leczenia. W 1994 roku na światowym zjeździe flebologicznym wprowadzono nową klasyfikację CEAP, obecnie stosowaną na całym świecie. W skład klasyfikacji wchodzi ocena kliniczna (C), etiologia (E), anatomia (A) i patofizjologia (P). Ocena kliniczna obejmuje 7 stopni od zera do 6 w zależności od stwierdzanych objawów; etiologia – to ocena czy są to zmiany wrodzone, pierwotne czy wtórne; anatomia – określa czy są zajęte żyły powierzchowne, głębokie, łączące czy przeszywające (w tej klasyfikacji występuje 18 umiejscowień). Klasyfikacja patofizjologiczna określa obecność lub brak refluksu i ewentualnej niedrożności w zakresie układów głębokiego lub powierzchownego (tab. 1).
Tabela 1. Klasyfikacja CEAP.
Klasyfikacja kliniczna (C)
0 - zmiany niewidoczne i niewyczuwalne
1 - teleangiektazje i i żyły siatkowate
2 - żylaki
3 - obrzęk bez zmian skórnych
4 - zmiany skórne (przebarwienia i wypryski lipodermatosclerosis)
5 - zmiany skórne z zagojonym owrzodzeniem
6 - zmiany skórne z czynnym owrzodzeniem |
Etiologia (E)
Ec - wrodzone zespoły
Ep - zmiany pierwotne o nieznanej przyczynie
Es - zmiany wtórne lub nabyte o znanej przyczynie (pozakrzepowe, pourazowe, inne) |
Lokalizacja anatomiczna zmian (A)
Żyły powierzchowne As
1 - teleangiektazje i żyły siatkowate
2 - żyła odpiszczelowa wielka powyżej kolana
3 - żyła odpiszczelowa wielka poniżej kolana
4 - żyła odstrzałkowa
5 - żyła nieanatomiczna
Żyły głębokie Ad
6 - żyła główna dolna
7 - żyła biodrowa wspólna
8 - żyła biodrowa wewnętrzna
9 - żyła biodrowa zewnętrzna
10 - żyła miednicy (jądrowa, jajnikowa, więzadła szerokiego, inne)
11 - żyła udowa wspólna
12 - żyła udowa głęboka
13 - żyła udowa powierzchowna
14 - żyła podkolanowa
15 - żyły podudzia (piszczelowe przednie, piszczelowe tylne, 15 -strzałkowe)
16 - żyły mięśniowe
Żyły przeszywające Ap
17 - uda
18 - podudzia |
Patofizjologia (P)
Pr - refluks
Po - niedrożność
Pr,o - refluks i niedrożność |
Uważa się, że mikrokrążenie odgrywa kluczową rolę w powstawaniu objawów typowych dla przewlekłej niewydolności żylnej. W zaawansowanych przypadkach, charakteryzujących się znacznym nadciśnieniem żylnym, dochodzi do otwarcia przetok tętniczo-żylnych ze wstecznym przepływem krwi co prowadzi do wenulizacji tętniczek. Leukocyty obojętnochłonne przyklejają się do śródbłonka naczyń włosowatych i utrudniają przepływ krwi (tzw. pułapka leukocytarna). Nagromadzone leulocyty ulegają aktywacji uwalniając wolne rodniki tlenowe, które uszkadzają śródbłonek naczyniowy i okoliczne tkanki. Dochodzi do patologicznego przemieszczania się osocza krwi poza łożysko naczyniowe, powodującego obrzęk i stan zapalny. W efekcie prowadzi to do martwicy komórek.
Istnieją również inne teorie tłumaczące mechanizm rozwoju PNŻ: teoria mankietu fibrynowego – odkładania się płytek fibrynowych wokół naczyń włosowatych w wyniku czego dochodzi do zaburzenia wymiany tlenowej oraz teoria zwiększonej lepkości krwi w mikrokrążeniu w wyniku ucieczki płynów do tkanek, co może prowadzić do mikrozatorowości, a w dalszym efekcie włóknienia naczyń i trwałego niedokrwienia tkanek.
PNŻ powoduje także wrodzone choroby żył. Zaliczamy do nich: żylaki pierwotne, żylaki wtórne bezpośrednio związane z wrodzoną niewydolnością żył głębokich, naczyniaki żylne, przetoki tętniczo-żylne oraz pierwotną niewydolność zastawek żylnych (4, 5).
Żylaki pierwotne
Najczęściej mamy do czynienia z pierwotną niewydolnością żył kończyn dolnych, charakteryzującą się obecnością żylaków w zakresie żyły odpiszczelowej (85%) oraz odstrzałkowej (15%). Żylaki definiujemy jako chorobowo zmienione żyły, poskręcane, z workowatym poszerzeniem lub wrzecionowatym wydłużeniem z niewydolnością zastawek żył powierzchownych i przeszywających przez co dochodzi do odwrócenia kierunku przepływu krwi (refluksu). Do najczęstszych czynników usposabiających do powstania żylaków zaliczymy: płeć, czynniki genetyczne, wiek, rasa, przebyte ciąże, hormonoterapia, otyłość, tryb życia, wady pozycji, brak aktywnego trybu życia, rodzaj wykonywanej pracy.
Bardzo częstą przyczyną zgłaszania się chorego do lekarza pierwszego kontaktu są bóle, obrzęki kończyn, kurcze mięśni, uczucie rozpierania mięśni łydek, świąd skóry. Często pacjenci zgłaszają się z widocznymi żylakami bądź z powodu stanu zapalnego czy zmian troficznych skóry. Ważny jest odpowiednio zebrany wywiad uwzględniający czynniki sprzyjające powstawaniu żylaków oraz badanie kliniczne polegające na dokładnym obejrzeniu i badaniu palpacyjnym zmienionych żył powierzchownych i niewydolnych żył przeszywających (perforatorów). Ważna jest ocena układu tętniczego – obecności tętna na obwodzie oraz ocena ewentualnych nieprawidłowości w zakresie postawy np. płaskostopia. Pomocnym urządzeniem jest kieszonkowy tzw. ślepy doppler umożliwiający badanie refluksu oraz ocenę tętna. W przypadku stwierdzenia jakichkolwiek nieprawidłowości czy wątpliwości, badaniem z wyboru jest ultrasonografia dopplerowska umożliwiająca szczegółową ocenę wydolności zastawek w układzie żylnym, drożności układu głębokiego oraz lokalizacji niewydolnych perforatorów (2, 6).
Zespół pozakrzepowy
Z zespołem pozakrzepowym mamy do czynienia gdy dochodzi do rekanalizacji żył po przebytej uprzednio zakrzepicy z jednoczesnym upośledzeniem funkcji pompy mięśniowej łydki i nadciśnieniem żylnym. Objawy zespołu pozakrzepowego występują też przy niedrożności dużych naczyń żylnych układu głębokiego. Mechanizm powstawania zespołu pozakrzepowego jest związany z nadmierną przepuszczalnością naczyń w wyniku nadciśnienia w układzie żylnym. Proces ten tłumaczy między innymi teoria pułapki leukocytarnej. Istotą zespołu pozakrzepowego jest nadciśnienie żylne w objętej procesem chorobowym kończynie. Refluks i zastój krwi w żyłach głębokich prowadzą do niewydolności żył przeszywających, co powoduje odwrócenie w nich przepływu w kierunku żył powierzchownych. Prowadzi to do zmian zarówno w żyłach powierzchownych jak i tkance podskórnej i skórze. Powstają żylaki wtórne oraz zmiany troficzne skóry i tkanki podskórnej.
Do najczęstszych objawów zespołu pozakrzepowego zaliczamy: odczyn zapalny skóry, często z owrzodzeniem, ból i świąd skóry, obrzęk kończyny, wtórne żylaki, przebarwienia skóry. Najczęstsze umiejscowienie zmian po stronie przyśrodkowej nad kostką wiąże się z anatomicznym położeniem perforatorów Cockett´a, które najczęściej ulegają uszkodzeniu. Wg Cockett´a chorych z zespołem pozakrzepowym dzielimy na trzy grupy: pierwsza – chorzy z niewydolnymi zastawkami żył przeszywających goleni, druga – chorzy z niewydolnymi zastawkami głównego pnia żył głębokich, trzecia – występująca najczęściej, to chorzy z niewydolnymi zastawkami żył przeszywających i głównych pni żył głębokich. W zespole pozakrzepowym, poza bólem o charakterze chromania żylnego (uczucie bólu i rozpierania mięsni goleni po przejściu określonego dystansu), dochodzi do owrzodzeń, w skrajnych przypadkach obejmujących cały obwód w 1/3 dalszej goleni. Innym bardzo dokuczliwym objawem są nocne kurcze mięśni goleni. Tkanka podskórna i skóra goleni jest bardzo podatna na zakażenia (zwłaszcza przy owrzodzeniach troficznych), często też dochodzi do rozległych stanów zapalnych połączonych z reakcjami uczuleniowymi na stosowane specyfiki.
Diagnostyka
Instrumentalne badania diagnostyczne mają na celu ocenę stopnia niewydolności zastawek głównych pni żylnych oraz żył przeszywających, służą też do oceny przebytej zakrzepicy żylnej, stopnia rekanalizacji żył w zespole pozakrzepowym. Badania te są bardzo pomocne, ale nie zastąpią dobrze zebranego wywiadu i badania klinicznego.
Rozwój nowoczesnych nieinwazyjnych technik obrazowania w postaci przede wszystkim ultrasonografii dopplerowskiej wyparło w znacznym stopniu techniki inwazyjne (np. flebografia), które są stosowane w wątpliwych diagnostycznie przypadkach. Nie należy przy tym zapominać o próbach opaskowych, które nadal są pomocne, zwłaszcza we wstępnej ocenie wydolności układu żylnego kończyn dolnych. Do najpopularniejszych zaliczamy próbę Perthesa. Wykonujemy ją dla ustalenia drożności żył głębokich na poziomie opaski zaciskającej żyły powierzchowne. Próba ta, może też być sprawdzianem ich wydolności. Opaskę zakładamy w połowie uda – chory chodzi lub wykonuje ruchy zginania i pros-towania kończyny. Jeśli żyły głębokie są drożne, żylaki ulegają zmniejszeniu, w przypadku zakrzepicy są twarde, widoczny jest w nich zastój krwi. Istnieją także próby znacznie rzadziej wykorzystywane, mające po części znaczenie historyczne. Zaliczamy do nich: próbę Trendelenburga, próbę opaskową w modyfikacji Ochsnera i Mahornera; próbę Pratta; objaw kaszlowy; próbę Schwartza; próbę Lintona.
Ważnym elementem jest też pomiar obwodu kończyn służący ocenie wielkości obrzęku kończyny. W przypadku jakichkolwiek wątpliwości istnieje możliwość wykonania bardziej specjalistycznych badań instrumentalnych.
Powyżej zamieściliśmy fragment artykułu, do którego możesz uzyskać pełny dostęp.
Mam kod dostępu
- Aby uzyskać płatny dostęp do pełnej treści powyższego artykułu albo wszystkich artykułów (w zależności od wybranej opcji), należy wprowadzić kod.
- Wprowadzając kod, akceptują Państwo treść Regulaminu oraz potwierdzają zapoznanie się z nim.
- Aby kupić kod proszę skorzystać z jednej z poniższych opcji.
Opcja #1
29 zł
Wybieram
- dostęp do tego artykułu
- dostęp na 7 dni
uzyskany kod musi być wprowadzony na stronie artykułu, do którego został wykupiony
Opcja #2
69 zł
Wybieram
- dostęp do tego i pozostałych ponad 7000 artykułów
- dostęp na 30 dni
- najpopularniejsza opcja
Opcja #3
129 zł
Wybieram
- dostęp do tego i pozostałych ponad 7000 artykułów
- dostęp na 90 dni
- oszczędzasz 78 zł
Piśmiennictwo
1. Jawień A.: Epidemiologia przewlekłej niewydolności żylnej w Polsce; Choroby żył; zeszyt nr 24. Publikacja medyczna firmy Servier. 2. Zapalski S i wsp.: Niewydolność układu żylnego kończyn dolnych. Via Medica 1999. 3. Blanchemaison P.: Słownik Flebologiczny. Via Medica 1999. 4. Davies A.H.: Chirurgia naczyniowa. Najważniejsze tematy przełomu wieku. Via Medica 2000. 5. Coleridge Smith P.: Mikrokrążenie w chorobach żył. Via Medica; 2000. 6. Schultz-Ehrenburg U and Hubner H-J: Reflux diganosis with Doppler ultrasound. In Findings in angiology and phlebology, vol 35, New York, FK Schattauer Verlag1989. 7. Goldman M.P. et al: Diagnosis and treatment of varicose veins: A review J. Am. Acad. Dermatol, 31:393-413; 1994. 8. Ramelet A.-A., Monti M.: Phlebologie, Masson; 1994. 9. Pierson S. et al: Efficacy of graded elastic compression in the lower leg, JAMA 249:242, 1983. 10. Muller R, Joubert B.: La Phlebectomie Ambulatoire: de l´Anatomie au Gest. L´Hay-Les-Roses, Switzerland: Les Editions Medicales Innothera; 105-12; 1992. 11. Callam M.J. et al: Chronic ulceration of the leg: Extent of the problem and provision of care. Br Med J;290:1855-6; 1985. 12. Dormandy J.A.: Pharmacologic Treatment of Venous Leg Ulcers. J CV Pharm, 25 (suppl):S61-65; 1995.



