z Kliniki Pneumonologii, Chorób Alergicznych i Hematologii I Katedry Pediatrii AM w Warszawie
Kierownik Katedry: prof. dr hab. Danuta Chmielewska-Szewczyk
W chwili obecnej istnieje powszechna akceptacja poglądu, że astma oskrzelowa jest chorobą charakteryzującą się alergiczną reakcją zapalną w drzewie oskrzelowym. Nawet u chorych z astmą o łagodnym przebiegu można wykryć reakcję zapalną w błonie śluzowej oskrzeli. Ma to znaczne implikacje terapeutyczne. Stopień nasilenia reakcji zapalnej może być wskaźnikiem zastosowania odpowiedniego leczenia przeciwzapalnego. Pozwala również na ocenę skuteczności takiego leczenia. Potrzeba znalezienia obiektywnego wskaźnika ułatwiającego monitorowanie zapalenia jest bardzo duża. Metoda, której można by było użyć ma jednak znaczne ograniczenia. Musi być łatwa do wykonania, tania, i możliwa do stosowania w codziennej praktyce u dużej liczby chorych. Niestety obecne narzędzia jakimi dysponujemy nie spełniają w większości tych kryteriów. Można je podzielić najogólniej na bezpośrednie i pośrednie metody oceny reakcji zapalnej.
Bez wątpienia najwięcej informacji dotyczących toczącego się procesu zapalnego można uzyskać poprzez analizę patomorfologiczną wycinków pobranych z miejsca toczącego się procesu (3). Metodę tę można z powodzeniem zastosować w celu zbadania składu komórkowego nacieku zapalnego w astmie. Niestety, jedyną metodą uzyskania takiego wycinka jest badanie bronchoskopowe, w trakcie którego można pobrać materiał biopsyjny do badania jak również uzyskać popłuczyny oskrzelowo-pęcherzykowe (ang. Bronchoalveolar lavage – BAL). BAL mogą być także źródłem nieocenionych informacji dotyczących zarówno populacji komórkowych „przeciekających” do światła oskrzeli, jak również poziomu cytokin i innych markerów reakcji zapalnej (np. złuszczonych cząsteczek adhezyjnych). Co więcej, komórki uzyskane tą drogą, jeżeli zostaną poddane odpowiedniej obróbce mogą również służyć, jako materiał do badań nad ich funkcją już ex vivo (poza żywym, organizmem, w warunkach laboratoryjnych), co jednak będzie miało bezpośrednie odniesienie do sytuacji in vivo.
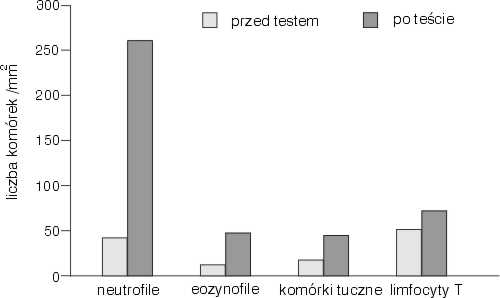
Przykładowo, w 6 godzin po teście prowokacyjnym (polegającym na podaniu uczulonemu pacjentowi wziewnie odpowiedniego alergenu) można stwierdzić znaczny obrzęk i zblednięcie śluzówki. Wykonana biopsja pozwala ocenić, że w utkaniu podśluzówkowym formuje się znaczny naciek komórkowy, złożony głównie z neutrofili i towarzyszących im eozynofili, komórek tucznych i limfocytów T (ryc. 1).
Ryc. 1. Zmiana w liczebności neutrofili, eozynofili, komórek tucznych oraz limfocytów T w obrębie śluzówki oskrzeli (komórki/mm2) po miejscowej prowokacji alergenem lub roztworem soli fizjologicznej.
Badanie takie jak powyższe wskazało na znaczny komponent eozynofilowy jako cechę charakterystyczną zapalenia alergicznego. Między innymi skutkiem tego odkrycia było poszukiwanie leków zdolnych do bardziej wybiórczego hamowania aktywacji eozynofili w drogach oddechowych. Ma to duże znaczenie zwłaszcza w astmie przewlekłej, w której nie zauważono większych zmian w ilości neutrofili w obrębie utkania podśluzowego w stosunku do stanu prawidłowego, a jedyne zmiany w odsetku napływających komórek dotyczyły właśnie eozynofili. Świadectwem pobudzenia komórek alergicznego nacieku zapalnego jest stwierdzenie w materiale biopsyjnym obecności typowych cytokin takich jak: czynnik martwicy nowotworów-α (TNF-α), interleukina-4 (IL-4), IL-5, a także czynnik aktywujący kolonie granulocytów i makrofagów (GM-CSF). W ostatnim okresie, pojawiło się także sporo doniesień o potencjalnie istotnym znaczeniu zmian w ekspresji cząsteczek adhezyjnych (np. zwiększoną ekspresję integryny ICAM-1 i E-selektyny, które odgrywają kluczową rolę w przyciąganiu komórek reakcji zapalnej) na komórkach nabłonkowych w zapaleniu alergicznym, jednakże nie wydaje się, ażeby te zmiany miały odegrać szczególną rolę w praktyce.
Jak wspomniano powyżej, także i badanie popłuczyn oskrzelowo-pęcherzykowych wykazuje istnienie szeregu parametrów, których zmiany odnotowuje się w astmie na tle alergicznym. Przede wszystkim aktywowane komórki nacieku zapalnego charakteryzują się wysoką zdolnością do migracji i tą drogą przemieszczają się do światła oskrzeli, dzięki czemu mogą zostać „odzyskane” i poddane następnie badaniu w hodowli
in vitro. Wiąże się to w sposób oczywisty z załamaniem się prawidłowej struktury nabłonka i jego złuszczaniem się do światła drzewa oskrzelowego. Wraz z komórkami w śluzie oskrzelowym, będącym głównym składnikiem BAL można zidentyfikować szereg substancji, będących produktami tych komórek takich jak: histamina czy tryptaza (pochodzące z komórek tucznych), kationowe białko eozynofili (ECP, pochodzące z eozynofili) a także całe spektrum cytokin prozapalnych, będących świadectwem pobudzenia głównie limfocytów pomocniczych (Th).
Najważniejszą informację dla lekarza stanowi fakt poważnych zmian ilościowych w większości z opisanych parametrów pod wpływem zastosowanego leczenia przeciwzapalnego, na przykład przy użyciu kortykosteroidów. Są one stwierdzane zarówno w materiale biopsyjnym jak również w BAL. Na przykład 8-tygodniowa sterydoterapia powodowała zmniejszenie nacieku zapalnego głównie w zakresie eozynofili i komórek tucznych (7), co korelowało z poprawą kliniczną ocenianą dodatkowo przy użyciu peak-flow metru. Wydaje się, że opisane metody bezpośredniej oceny toczącego się procesu zapalnego dobrze korelują ze stopniem zaawansowania choroby oraz z postępami w leczeniu ocenianymi poprzez poprawę stanu klinicznego pacjenta.
W ostatnich latach zwiększoną uwagę kieruje się na parametry świadczące o aktywacji limfocytów Th2, które odgrywają niekwestionowaną rolę w zapaleniu alergicznym.
Analogicznie do innych parametrów, stanowią one czuły wskaźnik zapalenia i można rejestrować zmiany w ilości cytokin typu Th2, takich jak IL-4, IL-5 i IL-10 wskutek leczenia hormonami sterydowymi (21) (ryc. 2).
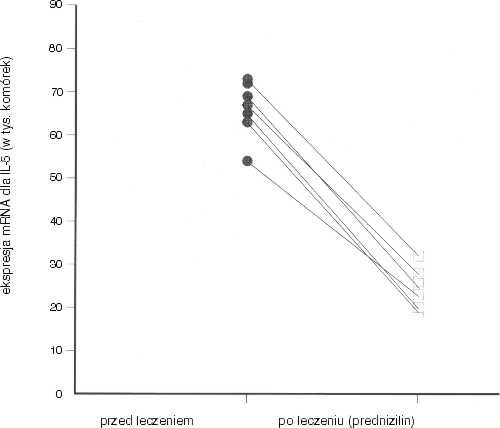
Ryc. 2. Spadek ekspresji mRNA dla interleukiny (IL-5) w komórkach z popłuczyn oskrzelowo-pęcherzykowych przed i po 2 tygodniach leczenia prednisolonem.
Niewątpliwą wadą tych metod jest ich znaczna inwazyjność a także względna trudność wykonania, co czyni ją dostępną tylko w wybranych jednostkach badawczych.
Metody oceny pośredniej reakcji zapalnej w oskrzelach
Metody te mają stanowić prostą do wykonania i tanią alternatywę dla opisanych powyżej bezpośrednich metod badawczych.
Markery zapalenia w krwi obwodowej
Zwiększony odsetek eozynofili w krążeniu a także obecność w surowicy ECP i szeregu cytokin prozapalnych jest stosunkowo łatwe do oceny i na ogół stwierdza się podwyższenie wartości tych parametrów u pacjentów z astmą (5). Niestety nie stanowią one dobrych markerów, pozwalających monitorować przebieg choroby, gdyż niektórzy pacjenci z astmą nie mają eozynofilii, a z drugiej strony eozynofilia jest częstym parametrem stwierdzanym w innych chorobach (np. inwazji pasożytniczej). Ponadto nie stwierdzono korelacji między zmianą poziomu ECP w surowicy, a przebiegiem choroby. Podobnie krytycznie należy się odnieść do badań wykazujących zmiany w stężeniu cząsteczek adhezyjnych (głównie E-selektyny i ICAM-1) oraz innych cząsteczek powierzchniowych (HLA-DR, CD25, VLA-4) w przebiegu astmy i w trakcie jej leczenia.
Markery zapalenia w plwocinie
Cały szereg parametrów dostępnych badaniom laboratoryjnym można uzyskać poddając analizie plwocinę, uzyskaną na przykład po inhalacji hipertonicznym roztworem NaCl (15). W pediatrii tę samą wydzielinę można uzyskać metodą aspiracji nosowo-gardłowych (ang. Naso-pharyngeal aspirates – NPA). Należy sądzić, że skład plwociny i NPA jest bardzo zbliżony do zawartości popłuczyn oskrzelowo-pęcherzykowych dlatego też metoda ta może być doskonałym bezpośrednim wskaźnikiem toczącego się zapalenia alergicznego (12, 17). W plwocinie pacjentów z astmą można stwierdzić znacznie podwyższony odsetek eozynofili, neutrofili oraz makrofagów i złuszczonych komórek nabłonka. Zawiera ona także znacznie więcej histaminy (świadczącej o miejscowym pobudzeniu komórek tucznych) oraz ECP (będącej miernikiem wzmożonej aktywności eozynofili. Niezwykle ważnym parametrem z punktu widzenia immunologii zjawisk alergicznych dróg oddechowych jawią się cytokiny, głównie te, które świadczą o wysokiej aktywności limfocytów pomocniczych, przede wszystkim populacji Th2, a więc GM-CSF, IL-4, IL-5, IL-13, których podwyższony poziom jest także jednym ze zjawisk obserwowanych w astmie.
W tym miejscu należy podkreślić, że porównanie parametrów stanu zapalnego uzyskanych metodą indukowanej plwociny i metodą BAL wykazuje ich znaczną korelację a także czułość na zastosowane leczenie przeciwzapalne.
Powyżej zamieściliśmy fragment artykułu, do którego możesz uzyskać pełny dostęp.
Mam kod dostępu
- Aby uzyskać płatny dostęp do pełnej treści powyższego artykułu albo wszystkich artykułów (w zależności od wybranej opcji), należy wprowadzić kod.
- Wprowadzając kod, akceptują Państwo treść Regulaminu oraz potwierdzają zapoznanie się z nim.
- Aby kupić kod proszę skorzystać z jednej z poniższych opcji.
Opcja #1
29 zł
Wybieram
- dostęp do tego artykułu
- dostęp na 7 dni
uzyskany kod musi być wprowadzony na stronie artykułu, do którego został wykupiony
Opcja #2
69 zł
Wybieram
- dostęp do tego i pozostałych ponad 7000 artykułów
- dostęp na 30 dni
- najpopularniejsza opcja
Opcja #3
129 zł
Wybieram
- dostęp do tego i pozostałych ponad 7000 artykułów
- dostęp na 90 dni
- oszczędzasz 78 zł
Piśmiennictwo
1. Alving K. et al.: Increased amount of nitric oxide in exhaled air of asthmatics. Eur. Respir. J. 1993, 6:1368-1370. 2. Antczak A. et al.: Increased hydrogen peroxide and thiobarbituric acid-reactive products in expired breath condensate of asthmatic patients. Eur. Respir. J. 1997, 10:1235-1241. 3. Bousquet J., Jeffery P.K.: Methods for assessment of airways inflammation. Eur. Resp. J. 1998, 11 (Supl. 26):1S-58S. 4. Canning B., Fischer A.: Localization of heme oxygenase-2 immunoreactivity to parasympathetic genglia of human and guineapig airways. Am. J. Respir. Cell mol Biol. 1998, 18:279-285. 5. Dahl R. et al.: Variations of blood eosinophils and eosinophil cationic protein in serum of patients with bronchial asthma. Studies during inhalation chalenge test. Alergy 1978, 33:211-15. 6. Dawson T., Snyder S.: Gases as biological messengers: nitric oxide and carbon monoxide in the brain. J. Neurosci 1994, 14:5147-5159. 7. Djukanovic R. et al.: Effect of an inhaled corticosteroid on airway inflammation and symptoms in asthma. Am. Rev. Resp. Dis. 1992, 145:669-74. 8. Dohlman A.W. et al.: Expired breath hydrogen peroxide is a marker of acute airway inflammation in pediatric patients with asthma. Am Rev. Respir. Dis. 1993, 148:955-960. 9. Ferguson A.C., Wong F.W.M.: Bronchial hyperresponsiveness in asthmatic children. Chest 1989, 96:988-992. 10. Garnier P. et al.: Exhaled nitric oxide during acute changes of airway calibre in asthma. Eur. Respir. J. 1996, 9:1134-1138. 11. Kay A.B. et al.: Inflammatory cells in early, late-phase and chronic asthma. Prog. Resp. Res. 1985, 19:211-218. 12. Keatings V.M. et al.: Cellular profiles in asthmatic airways: a comparison of induced sputum, bronchial washings, and bronchioalveolar lavage fluid. Thorax 1997, 52:372-374. 13. Kharitonov S.A. et al.: Changes in the dose inhaled steroid affect exhaled nitric levels in asthmatic patients. Eur. Respir. J. 1996, 9:196-201. 14. Kharitonov S.A. et al.: Increased nitric oxide in exhaled air of asthmatic patients. Lancet 1994, 343:133-5. 15. Kips J.C., Pauwels R.A.: Noninvasive indicators of airway inflammation: induced sputum in allergic diseases. Eur. Resp. J. 1998, 8:1095-97. 16. Kulus M., Milanowski A.: Czy można przewidzieć wynik testu prowokacyjnego oskrzeli u dzieci chorych na astmę? Pneum. Alerg. Pol. 1997, 65:469-478. 17. Lim S., Chung K.F.: Potential role of noninvasive markers of inflammation in clinical management of asthma. Eur. Reso. J. 1998, 8:1103-07. 18. Milanowski A.: Znaczenie badań czynnościowych obwodowych dróg oddechowych w okresie międzynapadowym astmy oskrzelowej u dzieci i młodzieży. Praca habilitacyjna AM w Warszawie 1984. 19. Persson M.G., Gustafsson L.E.: Allergen-induced airway obstruction in guinea-pigs is associated with changes in nitric oxide levels in exhaled air. Acta Physol. Scand. 1993, 149:461-466. 20. Postma D.S. et al.: Genetic susceptibility to asthma bronchial hyperresponsiveness coinherited with a major gene for atopy. N. Engl. J. Med. 1995, 333:894-900. 21. Robinson D.S.: Bronchoalveolar lavage as a tool for studying airway inflamation in asthma. Eur. Resp. J. 1998, 8:1072-1074. 22. Singh S., Evans T.W.: Nitric oxide, in the biological mediator of the decade: factor or fiction? Eur. Respir. J. 1997, 10:699-707. 23. Verma A. et al.: Carbon monoxide: a putative neural messenger. Science 1993, 259:381-384.