© Borgis - Nowa Pediatria 4/2001, s. 16-20
Krystyna Sidor1, Andrea Horwath1, Maria Mrozińska-Powoniak1, Wiesław Mikołajczyk2
Dziecko nieprzytomne – retrospektywna analiza zaburzeń świadomości u dzieci przyjętych do Szpitala Klinicznego Nr 3 Akademii Medycznej w Warszawie w latach 1996-2000
Child with a sudden loss of consciousness – a retrospective analysis of altered levels of consciousness in children admitted to the Medical University Hospital No 3 in Warsaw between 1996-2000
1z I Katedry Pediatrii Akademii Medycznej w Warszawie
2z II Katedry Pediatrii Akademii Medycznej w Warszawie
Kierownik Katedry: prof. dr hab. n. med. Lech Korniszewski
Streszczenie
The sudden loss of consciousness in a child is concerning both the patient and their parents. Between 15% and 50% of adolescents have at least one episode of syncope. Although most causes are benign, an adequate evaluation is required to exclude life-threatening disorders. This paper presents a retrospective analysis of altered levels of consciouness in children admitted to the Medical University Hospital No 3 in Warsaw between 1996 and 2000. Additionally the current diagnosis and treatment a child with syncope in the emergency ward are described.

Stan czuwania i zachowania zależy od ścisłej współpracy pomiędzy półkulami mózgu, które odpowiadają za funkcje poznawcze oraz układem siatkowatym, który zawiaduje mechanizmami wzbudzania (1). Zdolność do odbierania, rejestrowania i przetwarzania informacji oraz celowego reagowania na bodźce nazywamy świadomością. Przytomność jest pojęciem szerszym i obejmuje gotowość układu nerwowego do reagowania na bodźce czyli utrzymywanie stałego poziomu czuwania pozwalającego na selekcjonowanie i interpretowanie bodźców (1, 2).
Zaburzenia świadomości w psychiatrii dzieli się na zaburzenia ilościowe – dotyczące zawężenia pola świadomości tj. senność patologiczna, sen głęboki (pół-śpiączka), śpiączka i jakościowe – obejmujące przymglenie proste, zespół majaczeniowy, zespół pomroczny czy zespół splątaniowy (1). Jednak w praktyce klinicznej podział ten jest mało przydatny, ponieważ zaburzenia ilościowe i jakościowe najczęściej ze sobą współistnieją (2).
Utrata świadomości może mieć charakter całkowity i w zależności od czasu trwania dzielimy ją na: omdlenie (od kilkunastu sekund do kilku minut), lub śpiączkę (trwającą godziny a nawet dni). Może też przyjmować charakter stanów o ograniczonej świadomości takich jak: przymdlenie/senność lub odrętwienie. Śpiączkę poprzedza czasem osłupienie – stan, w którym reaktywność chorych na bodźce jest zmniejszona lub zniesiona lecz świadomość jest jeszcze w pełni zachowana (1). Cole wprowadza pojęcie ostrej encefalopatii dla określenia wszystkich stanów zaburzeń świadomości mieszczących się pomiędzy prawidłowym stanem czuwania zdrowego dziecka a śpiączką, niezależnie od tego czy są one wynikiem pierwotnie mózgowych czy pozamózgowych zaburzeń (3).
Materiał
Celem niniejszej pracy była retrospektywna analiza przyczyn stanów nieprzytomności i zaburzeń świadomości wśród dzieci przyjętych w latach 1996-2000 do Izby Przyjęć PSK Nr 3 w Warszawie. W tym okresie do IP trafiło łącznie 1075 dzieci (510 dziewcząt, 565 chłopców) w stanie głębokiej utraty świadomości, w przymgleniu lub po krótkotrwałej utracie przytomności – wszystkie dane zostały umieszczone w tabeli 1. Zaburzenia przytomności rozpatrywano w pięciu grupach wiekowych: I. noworodki, II. niemowlęta, III. dzieci pomiędzy 1 a 5 r.ż. (granica wiekowa uwarunkowana wyższą częstością drgawek gorączkowych w tej grupie wiekowej), IV. dzieci między 5 a 10 r.ż., oraz V. dzieci powyżej 10 r.ż.
Tabela 1. Przyczyny zaburzeń świadomości u dzieci przyjętych do Szpitala Klinicznego Nr 3 Akademii Medycznej w Warszawie w latach 1996-2000.
| Rozpoznanie | 1996 | 1997 | 1998 | 1999 | 2000 | Razem |
| Uraz | 23 | 18 | 14 | 15 | 6 | 76 |
| Bezdech | 6 | 4 | 7 | 12 | 6 | 35 |
| Zachłyśnięcie | 6 | 5 | 10 | 16 | 12 | 49 |
| Drgawki | 92 | 106 | 103 | 100 | 97 | 498 |
| Guz rzekomy mózgu | - | 1 | - | 1 | - | 2 |
| Posocznica/Zapalenie opon mózgowo-rdzeniowych | 1/2 | 1/- | 1/1 | -/2 | 1/3 | 4/8 |
| Wstrząs anafilaktyczny | - | 1 | - | 1 | - | 2 |
| Zapalenie mięśnia sercowego | - | 1 | 1 | 1 | - | 3 |
| Zaburzenia rytmu serca | 1 | - | - | - | 2 | 3 |
| Wazowagalny mechanizm utraty przytomności/Omdlenia | 27/32 | 19/29 | 25/19 | 14/24 | 24/27 | 109/131 |
| Hipoglikemia | - | - | - | 1 | 1 | 2 |
| Zatrucie CO | 7 | 4 | 1 | 5 | 3 | 20 |
| Zatrucia chemiczne | 29 | 17 | 23 | 12 | 26 | 107 |
| Upojenie alkoholowe | 6 | 5 | 7 | 3 | 5 | 26 |
| Razem | 232 | 211 | 212 | 207 | 213 | 1075 |
Największą grupę dzieci z zaburzeniami przytomności stanowili pacjenci w trakcie lub bezpośrednio po napadzie drgawek – łącznie 498 (dziewcząt 230, chłopców 268). W tym drgawki gorączkowe proste obejmowały blisko 37% (182 dzieci), rozpoznana wcześniej padaczka około 39% (194 dzieci), pierwszy napad drgawek niesklasyfikowany jako drgawki gorączkowe proste – 24% (119 dzieci) (ryc. 1).
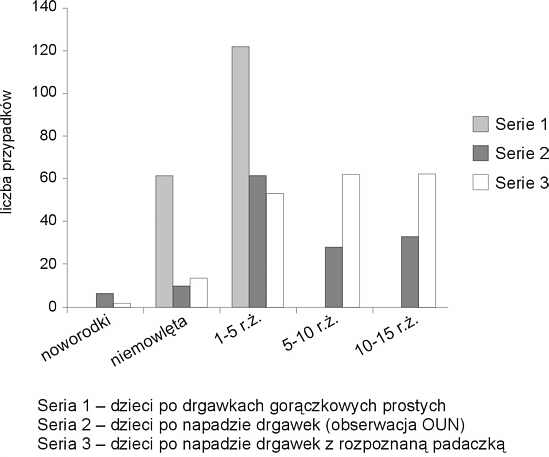
Ryc. 1. Drgawki u dzieci w różnych grupach wiekowych.
Następną dużą grupę stanowiły dzieci, u których doszło do utraty przytomności (109 przypadków) lub krótkotrwałego zamroczenia o charakterze omdlenia (131 przypadków) w wyniku nagłego ortostatycznego/wazowagalnego spadku ciśnienia tętniczego krwi. Przypadki te dotyczą w przeważającej części dzieci starszych – grupy powyżej 5-10 r.ż.
U 153 dzieci zaburzenia stanu przytomności wystąpiły w przebiegu różnego typu zatruć. Stan po zatruciu środkami chemicznymi obserwowano u 107 dzieci (64 dziewcząt, 43 chłopców). Dwadzieścioro dzieci było hospitalizowanych z powodu zatrucia tlenkiem węgla, u 4 (wszystkie> 10 r.ż.) stan nieprzytomności wywołany został spożyciem narkotyków (ryc. 2). Głębokie upojenie alkoholowe stwierdzono u 26 dzieci (wszystkie przypadki> 10 r.ż.) – 17 chłopców i 9 dziewcząt.
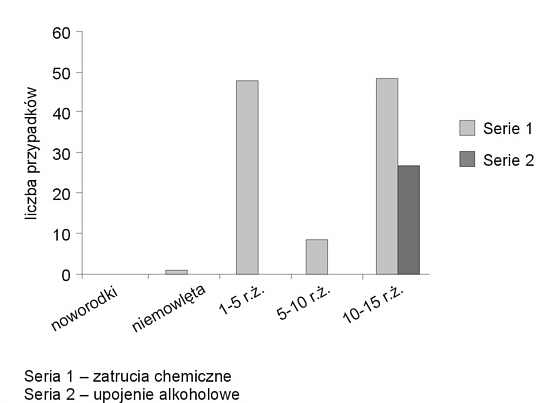
Ryc. 2. Zatrucia chemiczne i upojenie alkoholowe u dzieci w różnych grupach wiekowych.
Zatrucia chemiczne dotyczą zasadniczo dwóch grup wiekowych: dzieci poniżej 5 r.ż., oraz dzieci starszych powyżej 10 r.ż. W pierwszej grupie wiekowej są to z reguły zatrucia przypadkowe środkami chemicznymi i lekami dostępnymi w domu lub środowisku, w którym najczęściej przebywa dziecko. Druga grupa (dzieci starsze) to zatrucia świadome – głównie lekami (próby samobójcze), narkotykami i alkoholem.
U 1 noworodka i 1 starszego dziecka (powyżej 10 r.ż.) z rozpoznaną wcześniej cukrzycą – stwierdzono utratę przytomności w przebiegu hipoglikemii. U 8 niemowląt z zaburzeniami przytomności rozpoznano posocznicę (sepsis), w tym u 4 dalsze badania wykazały zajęcie ośrodkowego układu nerwowego. Ponadto, zapalenie opon mózgowo-rdzeniowych rozpoznano u czwórki starszych dzieci (wszystkie poniżej 5 r.ż.). U dwojga dzieci: dziewczynka 10 l., chłopiec 8 l. – utrata przytomności wystąpiła w przebiegu zespołu guza rzekomego mózgu. W sześciu kolejnych przypadkach (wszystkie dzieci powyżej 10 r.ż.) omdlenie było wynikiem zaburzeń kardiologicznych: u 3 – stwierdzono pierwotne zaburzenia rytmu serca, u następnej trójki – rozpoznano zapalenie mięśnia sercowego. Dwoje dzieci zostało przyjętych z utratą przytomności będącej wyrazem wstrząsu anafilaktycznego wikłającego przeprowadzoną wcześniej immunoterapię (odczulanie).
Do analizowanej grupy włączyliśmy także dzieci (głównie noworodki i niemowlęta) po napadzie bezdechu (35 przypadków) lub zachłyśnięciu (49 przypadków) przebiegającym z długotrwałym zsinieniem lub utratą przytomności (ryc. 3).
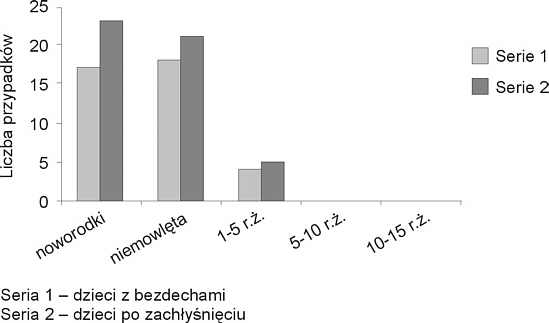
Ryc. 3. Bezdechy i stan po zachłyśnięciu u dzieci w różnych grupach wiekowych.
Dyskusja
Według różnych źródeł od 15% do 50% dzieci wśród dorastającej młodzieży przeżyło przynajmniej jedną krótkotrwałą utratę przytomności (3, 4, 5). Każdy taki epizod, choć w większości przypadków ma łagodny charakter i nie stanowi zagrożenia życia, budzi duży niepokój zarówno lekarza, jak i rodziców dziecka i wymaga szybkiego postępowania diagnostycznego mającego na celu wdrożenie właściwego postępowania leczniczego. Podstawą rozpoznania są dobrze zebrane wywiady i dokładnie przeprowadzone badanie przedmiotowe. Dają one możliwość ustalenia rozpoznania u 25-70% pacjentów, bez wykonywania dodatkowych badań diagnostycznych (2, 4, 6).
Do szybkiej, ilościowej oceny stanu świadomości oraz stopnia zagrożenia używa się prostej, uniwersalnej klasyfikacji według skali Glasgow. Obejmuje ona trzy typy reagowania: otwieranie oczu (4 stopnie), reakcję słowną (5 stopni) oraz reakcję ruchową (6 stopni) – patrz tabela 2. Suma uzyskanych z badania punktów świadczy o stanie chorego, a im punktacja jest niższa tym cięższe są zaburzenia świadomości i poważniejszy stan chorego. Uzyskany wynik poniżej 5 punktów znacznie pogarsza rokowanie. W celu obiektywnej oceny stanu świadomości niemowląt i dzieci młodszych, które nie potrafią jeszcze posługiwać się mową i wykonywać poleceń, konieczne jest użycie klasyfikacji zmodyfikowanej (tab. 2) (3).
Tabela 2. Skala Glasgow i zmodyfikowana skala pediatryczna (Reilly i wsp. 1988) (3).
| | Skala pediatryczna | | Skala Glasgow |
| A. otwieranie oczu | spontaniczna
na głos
na ból
brak | 4
3
2
1 | tak jak skala pediatryczna |
| B. odpowiedź słowna | mowa dziecinna
pobudzony
płacz
jęczenie
brak | 5
4
3
2
1 | logiczna splątana nieadekwatna dźwięki niezrozumiałe brak |
| C. odpowiedź ruchowa | prawidłowe poruszanie się
spełnia polecenia
lokalizuje ból
zgięcie na ból
wyprost na ból
brak | 6
5
4
3}
2
1 | tak jak skala pediatryczna |
Postępowanie terapeutyczne z dzieckiem nieprzytomnym wymaga zawsze w pierwszej kolejności zabezpieczenia podstawowych czynności życiowych (oddychanie, krążenie, czynności OUN), następnie działania mają na celu ustalenie prawidłowego rozpoznania i wdrożenia odpowiedniego leczenia przyczynowego. Bezwzględnie konieczne jest zapewnienie choremu dziecku spokoju i poczucia bezpieczeństwa oraz obecności przy nim rodziców lub opiekunów.
W postępowaniu diagnostycznym należy przede wszystkim uwzględnić stany mogące bezpośrednio zagrozić życiu i zdrowiu dziecka tj. zaburzenia przytomności pochodzenia mózgowego, omdlenia spowodowane zaburzeniami rytmu serca, ostre zaburzenia metaboliczne i zatrucia oraz ostre zakażenia (posocznica, zapalenie opon mózgowo-rdzeniowych i mózgu). Po upewnieniu się, że stan dziecka jest stabilny można przejść do właściwego badania podmiotowego i przedmiotowego (2, 3, 4, 7, 8).
Powyżej zamieściliśmy fragment artykułu, do którego możesz uzyskać pełny dostęp.
Mam kod dostępu
- Aby uzyskać płatny dostęp do pełnej treści powyższego artykułu albo wszystkich artykułów (w zależności od wybranej opcji), należy wprowadzić kod.
- Wprowadzając kod, akceptują Państwo treść Regulaminu oraz potwierdzają zapoznanie się z nim.
- Aby kupić kod proszę skorzystać z jednej z poniższych opcji.
Opcja #1
29 zł
Wybieram
- dostęp do tego artykułu
- dostęp na 7 dni
uzyskany kod musi być wprowadzony na stronie artykułu, do którego został wykupiony
Opcja #2
69 zł
Wybieram
- dostęp do tego i pozostałych ponad 7000 artykułów
- dostęp na 30 dni
- najpopularniejsza opcja
Opcja #3
129 zł
Wybieram
- dostęp do tego i pozostałych ponad 7000 artykułów
- dostęp na 90 dni
- oszczędzasz 78 zł
Piśmiennictwo
1. Bilikiewicz A.: Zaburzenia świadomości. [W:] Psychiatria. Podręcznik dla studentów medycyny. Red. Bilikiewicz A., Strzyżewski, PZWL Warszawa 1992, 78-82. 2. Ignatowicz Ł.: Wybrane problemy psychiatryczne. [W:] Neurologia Dziecięca. Red. Michałowicz R., Jóźwiak S. Urban & Partner, Wrocław 2000, 353-356. 3. Cole G.F.: Acute encephalopathy of childhood [In:] Paediatric neurology, red. Brett: 667-698. 4. Prodinger R.J., Reisdorff E.J.: Syncope in children. Emergency Medicine Clinics of North America 1998, 16(3):617-626. 5. Kapoor W.N. et al.: Diagnostic and prognostic implications of recurrences in patients with syncope. Am. J. Med. 1987, 83:700-708. 6. Kapoor W.N. et al.: A prospective evaluation and follow-up of patients with syncope. N. Engl. J. Med. 1983, 309:197-204. 7. Narschi H.: The child who passes out. Pediatrics 2000, 21(11):163-165. 8. Heaven D.J., Sutton R.: Syncope. Critical Care Med. 2000, 28(4):116-120. 9. Sidor K.: Wybrane zagadnienia z neurologii dziecięcej. PZWL Warszawa 1997, 178-199. 10. Khongphatthyanayothin A. et al.: Effects of cisapride on QT interval in children. J. Pediatr. 1998, 133:151-156. 11. Salim M.A., Disessa T.G.: QT interval response to exercise in children with syncope. Am. J. Cardiol. 73:976-978. 12. Berman W.: Ocena EKG w pediatrii. Red. Prof. dr hab. M. Popczyńska-Marek. Wyd. MP, Kraków 1997, 39-58.



