© Borgis - Anestezjologia Intensywna Terapia 2/2006, s. 76-79
*Anna Fijałkowska1, Katarzyna Trela-Stachurska2, Tomasz Rechberger2
Ocena skuteczności dożylnej infuzji paracetamolu w leczeniu bólu pooperacyjnego we wczesnym okresie po zabiegach ginekologicznych
Efficacy of intravenous paracetamol for early postoperative analgesia after gynaecological surgery
Katedra i I Klinika Anestezjologii i Intensywnej Terapii AM w Lublinie
kierownik: prof. dr hab. n. med. A. Nestorowicz
II Katedra i Klinika Ginekologii AM w Lublinie
kierownik: prof. dr hab. n. med. T. Rechberger
Summary
Background.Traditionally, perioperative analgesia has been based on opioids, despite their various side effects. Recently, non-steroidal anti-inflammatory drugs (NSAIDs) and paracetamol have become more frequently used for this purpose. We have assessed the usefulness of iv paracetamol for analgesia after gynaecological surgery.
Methods. 92 patients, aged 20-69 years, scheduled for laparotomy or laparoscopy, were allocated to two groups. Anaesthesia was induced with propofol and maintained with N2O/O2, sevoflurane, fentanyl and cisatracurium. 15 min before the end of anaesthesia, all patients received 1 g intravenous paracetamol and the same dose was repeated 6 hours after surgery. 5 mg morphine was given as a rescue drug when necessary. VAS and VAS-R scales were used for pain assessment. Additionally, heart rate, non-invasive blood pressure (NIBP), and the frequency of side effects (pain on injection, skin rash) were noted.
Results. The medium VAS score in the laparoscopy group was 5.5, compared to 4.0 in the laparoscopy group. Paracetamol analgesia was satisfactory in the paracetamol group. Only 16.3% of the laparoscopy patients required additional morphine, compared to 71.4% of patients undergoing laparotomy. NIBP was also higher in this group. No side effects were noted.
Discussion and conclusion. Paracetamol, a serotonin activator and inhibitor of cyclooxygenase III and nitric oxide, effectively limits opioid requirement after surgery. No side effects, excellent tolerance, and early onset of action make this drug especially suitable for postoperative analgesia when nociceptive reaction is limited. Larger operations require a multimodal approach.

Leczenie bólu okołooperacyjnego to jedno z podstawowych zadań anestezjologa. Ból pooperacyjny, jako osobnicze doznanie o charakterze ostrym, wymaga szczególnej troski, bowiem zawsze jest źródłem cierpień chorego, przyczyną powikłań ogólnoustrojowych, przedłużonego leczenia oraz zwiększonych kosztów hospitalizacji.
Farmakoterapia bólu pooperacyjnego opierała się dotychczas na stosowaniu silnie działających opioidów, zlecanych najczęściej w sposób stały lub doraźnie – na żądanie chorego, co wiązało się z ryzykiem przedawkowania albo, odwrotnie, niedostatecznym dawkowaniem [1]. Co więcej, środki opioidowe obarczone są swoistymi objawami ubocznymi, mniej lub bardziej znaczącymi w praktyce klinicznej.
Ostatnie lata przyniosły istotne zmiany w arsenale środków stosowanych celem leczenia bólu ostrego: obok opioidów coraz częściej w praktyce klinicznej wykorzystuje się niesteroidowe leki przeciwzapalne oraz paracetamol [2]. Ten ostatni środek, szeroko stosowany w lecznictwie otwartym, dzięki nowej – dożylnej formule, może być obecnie stosowany również u chorych po zabiegach chirurgicznych.
Paracetamol (N-acetyl-p-aminofenol, 4-hydroksyacetanilid, acetaminofen) posiada szerokie spektrum działania. Jest wykorzystywany w leczeniu stanów gorączkowych, niezależnie od ich przyczyny oraz doznań bólowych różnego pochodzenia o małym lub umiarkowanym nasileniu. W postaci doustnej stosuje się go po upływie kilku dni od zabiegu chirurgicznego, gdy chorzy podejmują żywienie drogą naturalną, jako kontynuację wcześniejszego leczenia opioidami. Obecnie jego użycie jest możliwe już we wczesnym okresie pooperacyjnym.
Celem podjętych badań była ocena przydatności postaci dożylnej paracetamolu w leczeniu bólu pooperacyjnego u chorych poddanych operacjom ginekologicznym metodą laparotomii lub laparoskopii gazowej.
Metodyka
Po uzyskaniu zgody Komisji Bioetycznej przy Akademii Medycznej w Lublinie, badaniem objęto chore ASA I i II zakwalifikowane do zabiegów ginekologicznych wykonywanych w trybie planowym w warunkach znieczulenia ogólnego. Podzielono je na dwie grupy: I – u których zabieg wykonywano metodą laparotomii i II – u których zabieg przeprowadzano metodą laparoskopii gazowej.
Wszystkie badane 2 h przed rozpoczęciem zabiegu premedykowamo doustnie 10 mg diazepamu. Następnie 5 min przed indukcją znieczulenia otrzymywały 5 ?g kg-1 fentanylu oraz 0,5 mg atropiny. Do indukcji anestezji stosowano propofol 2,5 mg kg-1 oraz suksametonium 1 mg kg-1. Chore intubowano a następnie rozpoczynano sztuczną wentylację płuc utrzymując parametry oddechowe w zakresie niezbędnym do uzyskania prawidłowych wartości końcowo-wydechowych stężeń CO2. Znieczulenie podtrzymywano mieszaniną N2O i O2 (FIO2=0,33) sewofluranem 0,5-2% oraz frakcjonowanymi dawkami fentanylu 5 ?g kg-1. Zwiotczenie mięśni uzyskiwano za pomocą cisatrakurium 0,05 mg kg-1. Po zakończeniu zabiegu blok nerwowo-mięśniowy odwracano przy użyciu neostygmimy 2,5 mg poprzedzonej atropiną 0,5 mg. 15 min przed końcem zabiegu chorym podłączano wlew 1 g paracetamolu (Perfalgan, Bristol-Myers Squibb, Francja). Drugą dawkę 1 g paracetamolu podawano chorym, tą samą drogą po 6 h od zakończenia zabiegu. Przy niewystarczającej analgezji, na żądanie, chorym podawano podskórnie 5 mg morfiny jednorazowo lub w dawkach powtarzanych.
Skuteczność działania przeciwbólowego kontrolowano w 1, 2, 3, 6, 9 i 12 h po zakończonym zabiegu. Natężenie bólu sprawdzano zarówno w spoczynku (VAS) jak i w czasie wykonywania ruchów (VAS-R).
W tych samych przedziałach czasowych mierzono ciśnienia tętnicze krwi SAP i DAP (metodą pośrednią), HR i SpO2, notowano też częstość występowania objawów niepożądanych, ze szczególnym uwzględnieniem bólu w miejscu iniekcji środka, reakcji skórnych (pokrzywka, wysypka) lub innych objawów nietolerancji stosowanych leków.
Wyniki przedstawiono w postaci średniej i SD. W celu porównania wartości pomiędzy grupami zastosowano test t-Studenta dla zmiennych niezależnych. Za poziom istotności przyjęto p<0,05.
Wyniki
Badaniami objęto łącznie 92 chore. Grupa I liczyła 49 kobiety w wieku od 29 do 66 lat i masie ciała od 50 do 130 kg, grupa II – 43 osoby w wieku od 20 do 69 lat i masie ciała od 45 do 117 kg. Czasokresy wykonania operacji metodą laparoskopii lub laparotomii były porównywalne i wynosiły: w grupie I – 59,18±28,9 min, grupa II – 53,02±26,4 min. Nie stwierdzono istotnych różnic w zakresie czasu trwania znieczulenia w obu badanych grupach (grupa I – 72,14±32,9 min, grupa II – 67,56±26,4 min. Najczęściej wykonywanymi operacjami były: usunięcie macicy, plastyka jajowodów i zabiegi w obrębie jajników.
Doznania bólowe w okresie pierwszych 12 h po operacji oceniane w spoczynku były istotnie wyższe u chorych grupy I (p<0,001). W miarę upływu czasu u wszystkich chorych ulegały one systematycznemu obniżeniu (ryc. 1). Ocena bólu podczas ruchu wykazała podobną tendencję, pozostając przez cały okres badań tylko nieznacznie wyższą (0,5-0,75 pkt) niż w spoczynku (ryc. 2). Średnia wartość oceny bólu nie przekroczyła u chorych grupy I – 5,5 pkt, a u chorych grupy II – 4 pkt. Część chorych wymagała jednak dodatkowych dawek opioidu. W grupie I 35 chorym (71,4%) podano morfinę z czego 7 otrzymało dodatkowo dawkę powtórną. W grupie II tylko 7 chorych (16,3 %) otrzymało opioid w pojedynczej iniekcji.
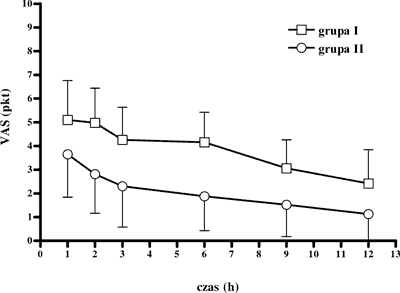
Ryc. 1. Natężenie bólu w spoczynku wg skali VAS (pkt) u chorych obu badanych grup (p<0,005 w każdym przedziale czasowym).

Ryc. 2. Natężenie bólu podczas ruchu wg skali VAS (pkt) u chorych obu badanych grup (p<0,005 w każdym przedziale czasowym).
Powyżej zamieściliśmy fragment artykułu, do którego możesz uzyskać pełny dostęp.
Mam kod dostępu
- Aby uzyskać płatny dostęp do pełnej treści powyższego artykułu albo wszystkich artykułów (w zależności od wybranej opcji), należy wprowadzić kod.
- Wprowadzając kod, akceptują Państwo treść Regulaminu oraz potwierdzają zapoznanie się z nim.
- Aby kupić kod proszę skorzystać z jednej z poniższych opcji.
Opcja #1
29 zł
Wybieram
- dostęp do tego artykułu
- dostęp na 7 dni
uzyskany kod musi być wprowadzony na stronie artykułu, do którego został wykupiony
Opcja #2
69 zł
Wybieram
- dostęp do tego i pozostałych ponad 7000 artykułów
- dostęp na 30 dni
- najpopularniejsza opcja
Opcja #3
129 zł
Wybieram
- dostęp do tego i pozostałych ponad 7000 artykułów
- dostęp na 90 dni
- oszczędzasz 78 zł
Piśmiennictwo
1. Wordliczek J, Dobrogowski J: Farmakoterapia bólu ostrego; w: Ból ostry. (red.: Wordliczek J, Dobrogowski J) Wydawnictwo Uniwersytetu Jagiellońskiego, Kraków, 2002: 265-281.
2. Meissner W, Ullrich K, Zwacka S: Benchmarking as a tool of continuous quality improvement in postoperative pain management. Eur J Anaesthesiol 2006; 23: 142-148.
3. Buchweitz O, Matthias S, Muller-Steinhardt M, Malik E: Laparoscopy in patients over 60 years old: a prospective, randomized evaluation of laparoscopic versus open adnexectomy. Am J Obstet Gynecol 2005; 193: 1364-1368.
4. The American Society of Anesthesiologists ask Force on Acute Pain Management: Practice guidelines for acute pain managemebt in the perioperative setting. Anaesthesiology 2004; 100: 1573-1581.
5. US VHA Office of Quality and Performance. Postoperative pain. Clinical practice guidelines: www.oqp.med.va.gov/cpg.htm.
6. Crews JC: Multimodal pain management strategies for office-based and ambulatory procedures. Jama 2002; 288: 629-632.
7. Whelton A: Renal and related cardiovascular effects of conventional and COX-2-specific NSAIDs and non-NSAID analgesics. Am J Ther 2000; 7: 63-74.
8. Jarde O, Boccard E: Parenteral versus oral route increases paracetamol efficacy. Clin Drug Invest 1997; 14; 474-481.
9. Sinatra RS, Jahr JS, Reynolds LW, Viscusi ER, Groudine SB, Payen-Champenois C: Efficacy and safety of single and repeated administration of 1 gram intravenous acetaminophen injection (paracetamol) for pain management after major orthopedic surgery. Anesthesiology 2005; 102: 822-831.
10. Pini LA, Sandrini M, Vitale G: The antinociceptive action of paracetamol is associated with changes in the serotonergic system in the rat brain. Eur J Pharmacol 1996; 308: 31-40.
11. Aubrun F, Kalfon F, Mottet P, Bellanger A, Langeron O, Coriat P, Riou B: Adjunctive analgesia with intravenous propacetamol does not reduce morphine-relatedadverse effects. Br J Anaesth 2003; 90: 314-319.
12. Remy C, Marret E, Bonnet F: Effects of acetaminophen on morphine side-effects and consumptionafter major surgery: meta-analysis of ramdomized controlled trials. Br J Anaesth 2005; 94: 505-513.
13. Wordliczek J: Analgezja okołooperacyjna; w: Postępowanie okołooperacyjne (red.: Jurczyk W, Szulc R), PZWL, Warszawa, 2002: 219-231.


